Zum 01.01.2012 ist das GKV-Versorgungsstrukturgesetz in Kraft getreten, das sowohl im Krankenhaus als auch in der niedergelassenen Praxis wesentliche Änderungen bewirken wird. Schon immer war auch bei früheren Gesetzen die operative Medizin Vorreiter für Innovationen (Beispiel Ambulantes Operieren). Auch diesmal gibt es interessante Passagen, die Chirurgen neue Optionen eröffnen.
Das Gesetz ist das erste nach Jahrzehnten staatlicher Regelungen, in dem es nicht ausschließlich um Kostendämpfungsmaßnahmen geht. Der wichtigste Punkt ist die Tatsache, dass erstmals zugunsten struktureller Verbesserungen der Grundsatz der Beitragsstabilität aufgehoben worden ist, auch wenn das nicht dazu führen wird, dass nun Gelder in unbegrenzter Höhe fließen. Der zweite wichtige Punkt liegt in der Anerkennung eines existenten Ärztemangels und einer damit verbundenen Flexibilisierung der Arbeitsbedingungen sowie veränderter Planungsbedingungen. Schließlich ist eine klare Intention erkennbar, die bestehenden Grenzen zwischen der ambulanten und stationären Versorgung aufzulösen.
Während des Gesetzgebungsverfahrens wurden vor allem die Stichworte kleinräumige Bedarfsplanung und spezialärztliche Versorgung kontrovers diskutiert. Vielen ist dabei entgangen, dass dieses Gesetz eine Fülle weiterer Regelungen beinhaltet, die in ihren Auswirkungen durchaus weitreichende Folgen haben dürften. Zur besseren Übersicht ist die nachfolgende Kommentierung unterteilt in die Bereiche Krankenhaus sowie Vertragsarztpraxis, obwohl natürlich beide unmittelbare Interaktionen aufweisen, im Besonderen bei den Regelungen zu Medizinischen Versorgungszentren und der so genannten spezialfachärztlichen Versorgung. Die Nennung einzelner Paragraphen bezieht sich jeweils auf das Sozialgesetzbuch V.
Krankenhaus
Es wird ein so genanntes Entlassmanagement gesetzlich verankert (§§ 11 und 39), das Kliniker verpflichtet, eine unmittelbare (fachärztliche) Nachsorge stationär behandelter Patienten zu sichern. Wie genau dies geschehen soll, ist nicht geregelt und muss durch entsprechende Vereinbarungen seitens der zuständigen Krankenhausgesellschaft noch geklärt werden. Der ärztliche Notfalldienst soll ebenfalls zukünftig sektorenübergreifend geregelt werden, was im Übrigen in vielen Regionen bereits gelebte Realität ist.
Niedergelassene Ärzte dürfen jetzt offiziell entgegen bisheriger Rechtsprechung im Rahmen von § 115a vor- und nachstationäre Leistungen für das Krankenhaus erbringen und vor allem auch ambulante Operationen gemäß § 116b am Krankenhaus durchführen. Durch diese Neuregelung wird die Flexibilisierung der Zusammenarbeit von Vertragsärzten und Krankenhäusern bei vor- und nachstationärer Behandlung verdeutlicht. Konkret bestimmt das Gesetz, dass ein Krankenhaus die vor- und nachstationäre Behandlung auch durch hierzu ausdrücklich beauftragte niedergelassene Ärzte entweder in den Räumen des Krankenhauses oder in der Arztpraxis erbringen kann. Der niedergelassene Vertragsarzt erbringt dann mit der Beauftragung Leistungen des Krankenhauses nach § 115a, deren Vergütung durch das Krankenhaus erfolgen muss.
Das bedeutet, dass in Zukunft die bisherige Praxis von ambulanter Leistungserbringung durch externe Ärzte legalisiert wird und damit gegenteilige Urteile der Sozialgerichte aus den letzten Jahren ab dem 1.1.12 hinfällig sind. Es wird eine wichtige Verhandlungsaufgabe zwischen Krankenhausgesellschaft und KV-System sein, hier die jeweiligen Honoraranteile aus den DRG-Erlösen zu präzisieren, um Rechtssicherheit zu schaffen. Derzeit ist die Krankenhausgesellschaft naturgemäß nicht bereit, Erlösanteile aus einem DRG abzugeben, andererseits kann der Vertragsarzt bei gedeckelter Gesamtvergütung keine Zusatzleistungen innerhalb seiner Kontingente erbringen. Leider umgeht der Gesetzgeber konkrete Regelungen und überlässt wie so oft den eigentlichen Streitpunkt den Vertragspartnern.
Kliniken und auch Niedergelassene können unter bestimmten Bedingungen, aber deutlich leichter als bisher, neue Behandlungsmethoden erproben (§ 137), deren Leistungen unmittelbar durch die Krankenkassen vergütet werden. Der Gemeinsame Bundesausschuss überprüft, ob eine Methode bezüglich ihres Nutzens hinreichend belegt ist und das Potenzial einer erforderlichen Behandlungsalternative bietet. Ist dies nicht der Fall, kann eine solche Methode nicht zu Lasten der Krankenkassen abgerechnet werden. Falls aber die Methode zwar das Potenzial einer erforderlichen Behandlungsalternative bietet, jedoch ihr Nutzen noch nicht hinreichend belegt ist, kann der Gemeinsame Bundesausschuss eine Richtlinie zur Erprobung der Methode beschließen, um hierdurch die notwendigen Erkenntnisse für die Nutzenbewertung zu erlangen. Für einen befristeten Zeitraum ist dann die Erbringung der Untersuchungs- und Behandlungsmethode zu Lasten der Krankenkassen möglich. Für den Fall, dass die technische Anwendung einer Methode auf dem Einsatz eines Medizinproduktes beruht, muss der Hersteller die Kostenübernahme der wissenschaftlichen Begleitung und Auswertung in angemessenem Umfang erklären. Mit diesen Neuregelungen soll ein schnellerer Zugang zu Innovationen gewährleistet werden.
Der bekannte Problembereich der Zuweisung gegen Entgelt (Schmiergeldzahlung) wird in den §§ 73 und 128 neu geregelt. Zu beachten ist dabei, dass eine unerlaubte Zuwendung auch die Überlassung von Sachmitteln, Personal oder sonstiger Leistungen beinhaltet. Letztlich wird im Gesetz versucht, das umzusetzen, was auch Sinn macht, nämlich eine Arbeitsteilung zwischen Krankenhaus und Praxis auf dem Boden der Aufteilung der Honorare entsprechend der tatsächlichen Versorgungsanteile. Für die operative Medizin sind durch das Gesetz wichtige Klarstellungen erfolgt, die eine bisher geübte Zusammenarbeit zwischen Klinikern und Externen auf ein legales Fundament bringt und damit sicher die schon längst begonnene Entwicklung der sektorenübergreifenden Kooperation fördern wird.
Nicht im SGB V, dafür im Krankenhausfinanzierungsgesetz findet sich eine Änderung, wonach Ausgründungen von Privatkliniken auf dem Gelände oder in unmittelbarer Nähe des Stammhauses verboten werden. Damit sollen Privatpatienten vor möglicher Gewinnmaximierung durch unterschiedliche Preisgestaltung geschützt werden, denn in solchen Ausgründungen müssen die gleichen Abrechnungsbedingungen erfüllt werden wie im Stammhaus.
Eher unbemerkt kommt es im § 28 zu einer Aufweichung der Grenzen ärztlicher Tätigkeit. Der Gesetzgeber propagiert ganz offiziell die Delegation bisher ärztlicher Bereiche auf nichtärztliche Hilfsberufe. Es bleibt abzuwarten, ob dies ein hilfreicher oder gefährlicher Vorstoß sein wird, da auch in diesem Punkt eine konkrete Ausgestaltung fehlt, etwa die Präzisierung der Tätigkeiten, die zukünftig auch von Nichtärzten eigenverantwortlich erbracht werden sollen.
Medizinische Versorgungszentren
Ab dem 1.1.2012 ist die Gründung eines MVZ nur noch für Ärzte und/oder Krankenhäuser erlaubt und zwar in der Rechtsform von Personengesellschaften, Genossenschaften oder einer GmbH. Besonders wichtig ist die neu eingeräumte Möglichkeit für dort angestellte Ärzte, die auf sie entfallende Zulassung in eine eigenständige (freie) Zulassung umzuwandeln. Die bisherige Einbahnstrasse „einmal angestellt = immer angestellt“ entfällt (§ 95).
Ein Aufkauf freiwerdender Sitze durch ein MVZ ist ebenfalls nicht mehr ohne Weiteres möglich (§ 103). Wenn ein Sitz in einer unterversorgten Region vakant wird, muss er auch dort weiter besetzt werden und kann nicht transferiert werden. Es wird damit für Kliniken schwieriger, den ambulanten Markt durch Gründung eines MVZ und den Aufkauf von Zulassungen zu besetzen. Auch dieser Punkt wird zu neuen Strukturen partnerschaftlicher Kooperation zwingen, anstelle konfrontativer Konkurrenz, gleich von welcher Seite diese ausgeht. Denn die genannte Regelung trifft selbstverständlich auch für MVZ zu, die von Vertragsärzten betrieben werden.
Vertragsärzte
Insgesamt gibt es im Gesetz eine ganze Reihe von Passagen (§§ 75 und 79), in denen die fachärztliche Versorgung gezielt verbessert wird, auch wenn die geforderte Legaldefinition dafür nach wie vor fehlt.
Die bisherigen Regelungen zur Vergütung im EBM je nach Versorgungsbedarf sind weitgehend entfernt worden (§ 87). Im Prinzip heißt es jetzt wieder gleiches Geld für alle. Neu ist eine Passage zur Förderung kooperativer Netzstrukturen. Möglicherweise ist dieser Absatz im § 87 ähnlich innovativ wie es die Einführung der MVZ gewesen ist. Letztlich ist es nur konsequent, Kooperationen auf allen Ebenen zu fördern, um angesichts immer knapperer Ressourcen und steigendem Behandlungsbedarf die Kräfte zu bündeln, Doppelvorhaltungen zu reduzieren und Behandlungspfade zu verschlanken.
Bedauerlicherweise greift der Staat aber auch in die privaten Besitzstrukturen von Praxen ein, indem im Falle einer Überversorgung eine freiwerdende Zulassung durch die KV eingezogen, also nicht nachbesetzt werden kann (§ 103). Da die KV den Verkehrswert dieses Sitzes bezahlen muss, wird von diesem Instrument wohl eher nur im Ausnahmefall Gebrauch gemacht werden.
Einige Kleinigkeiten sind noch erwähnenswert wie z.B. die Aufhebung der Residenzpflicht, eine verbesserte Vertretungsmöglichkeit nach Geburten und Erziehungszeiten, die verminderte Schärfe bei Wirtschaftlichkeitsprüfungen (Beratung vor Regress) und die veränderten Regelungen zur zeitlichen Präsenz bei Gründungen von Zweigpraxen. Im Grundsatz nimmt das Gesetz zahlreiche restriktive Vorgaben aus den Vorläufergesetzen zurück, verzichtet aber nicht völlig auf bekannte dirigistische Regelungen.
Spezialfachärztliche Versorgung
Neu eingeführt wurde im § 116b die so genannte spezialfachärztliche Versorgung, die übrigens bis kurz vor der Verabschiedung des Gesetzes noch lediglich spezialärztliche Versorgung hieß. Mit der Änderung des § 116b soll schrittweise ein sektorenverbindender Bereich der ambulanten spezialfachärztlichen Versorgung geschaffen werden. Unter gleichen Qualitäts- und Vergütungsbedingungen können bestimmte spezialfachärztliche Leistungen von Krankenhausärzten oder niedergelassenen Vertragsärzten erbracht werden. Bereits durch die Bezeichnung als spezialfachärztliche Versorgung wird klargestellt, dass die Versorgung Fachärzten vorbehalten ist. Umfasst werden von der ambulanten spezialfachärztlichen Versorgung die Diagnostik und Behandlung komplexer, schwer therapierbarer Krankheiten, die je nach Krankheit einer speziellen Qualifikation, einer interdisziplinären Zusammenarbeit und/oder besonderer Ausstattung bedürfen. Hierzu gehören vor allem Krankheiten mit schweren oder besonderen Verlaufsformen (z. B. onkologische Erkrankungen, HIV/Aids, Multiple Sklerose), seltene Erkrankungen und Erkrankungszustände mit entsprechend geringen Fallzahlen (z. B. Tuberkulose, Mukoviszidose, schwerwiegende immunologische Erkrankungen) sowie hochspezialisierte Leistungen (z. B. CT/MRT-gestützte interventionelle schmerztherapeutische Leistungen, Brachytherapie) zählen. In einem nicht abschließenden Katalog werden anschließend jeweils beispielhafte Erkrankungen aufgeführt. Für Chirurgen besonders wichtig ist der Punkt, dass ambulante Operationen weiterhin im § 115b geregelt bleiben und nicht Eingang in die neue spezialfachärztliche Versorgung finden.
Allerdings bleibt festzustellen, dass diese neue Versorgungsstruktur am Übergang zwischen stationärer und ambulanter Behandlung auf nur sehr wenige Krankheitsbilder begrenzt bleibt und im Übrigen im Einzelnen vom Gemeinsamen Bundesausschuss differenziert zu regeln sein wird. Zunächst einmal ist es nicht mehr als ein Einstieg in eine neue Versorgungsebene, die wie immer in solchen Fällen von beiden Parteien (Krankenhaus und Niedergelassene) skeptisch als Gefährdung oder positiv als Ausweitung ihres jeweiligen Bereichs gesehen wird. Letztlich wird es der Gemeinsame Bundesausschuss sein, der mit seinen ihm aufgetragenen Nachfolgeregelungen diese neue Versorgungsebene entweder zu einem Schattendasein verurteilt oder eine echte Grenzauflösung zwischen stationär und ambulant herbeiführt.
Fazit
Wie meistens gibt der Gesetzgeber lediglich Rahmenbedingungen vor. Die konkrete Ausgestaltung obliegt dann anderen Normgebern. Vor allem wird der Gemeinsame Bundesausschuss mit zahlreichen Ausgestaltungen beauftragt. Angesichts der bisherigen Praxis ist leider davon auszugehen, dass dieses äußerst langwierig und nicht immer unstreitig vorangehen wird. Vor allem die von vielen erhoffte neue Form der Bedarfsplanung und die spezialfachärztliche Versorgung werden sicher noch viel Zeit und Auseinandersetzung benötigen, bevor erkennbar wird, was tatsächlich geschehen wird.
Einige Meinungen insbesondere aus den Reihen der Krankenkassen sehen dieses Gesetz sehr skeptisch und argumentieren damit, dass die geplanten Verbesserungen nicht bei den Patienten ankommen werden, sondern vielmehr hiermit ein Gesetz für Ständevertreter geschaffen wurde. Zusätzlich befürchten die Kritiker auch eine weitere Explosion der Kosten im Gesundheitswesen mit der Folge neuer Kostendämpfungsgesetze.
Auf der anderen Seite sind die Befürworter des Gesetzes der Meinung, dass hierdurch gerade dem sich abzeichnenden Ärztemangel – speziell in strukturschwachen Regionen – entgegengewirkt werden könne und u. a. die zielgenauere Bedarfsplanung sowie das reformierte Vergütungssystem zu einer wesentlichen Verbesserung der Bedingungen für Ärzte führe. Ebenso werde letztendlich auch eine maßgebliche Verbesserung der Versorgung der Patienten erreicht. Insbesondere werde die vertragsärztliche Versorgung flexibler und damit attraktiver gestaltet.
Das GKV-Versorgungsstrukturgesetz birgt somit auf der einen Seite neue Hoffnungen und Erwartungen, gerade im Hinblick auf eine langfristige qualitativ hochwertige medizinische Versorgung sowie auf die beruflichen Voraussetzungen für Ärzte. Andererseits schürt es aber auch Zweifel und bereits jetzt werden Forderungen nach einer massiven Nachbesserung laut.
Immerhin ist es ein Gesetz, das nicht einfach nur die Ärzte auf das Niveau von Leistungserbringern reduziert, die mit immer weniger Honorar immer mehr Menschen versorgen sollen, sondern neue Horizonte eröffnet, in denen die Ärzte in flexiblen und nicht wie bisher immer streng abgeschotteten Segmenten neue Kooperationen testen können, die sowohl die Patientenversorgung als auch die eigene Situation verbessern können. Solange jedenfalls, bis eine mögliche neue Regierungskonstellation alles wieder zurückdreht. Die Chirurgen, die ja bereits seit Jahren mit der Einführung des Ambulanten Operierens und seit kürzerer Zeit mit dem Einsatz von Honorar- bzw. Konsiliarärzten eine sektorübergreifende Versorgung praktizieren, sollten auch dieses neue Gesetz positiv aufnehmen und nicht zuletzt in eigenem Interesse die neuen Möglichkeiten offensiv nutzen. Es ist abzusehen, dass eine ggf. veränderte Regierungskoalition viele Ansätze zur Flexibilisierung und zur freien Gestaltung der Versorgungswege wieder zurücknehmen wird, wenn nicht rechtzeitig unveränderbare Fakten geschaffen werden.
Für die juristische Unterstützung dankt der Verfasser dem Justitiar des BDC Dr. J. Heberer. Einen Artikel von Dr. Heberer zum Thema finden Sie unten.












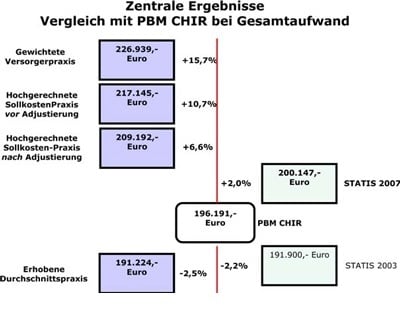
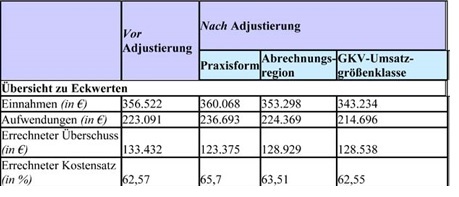

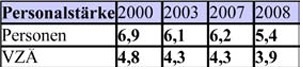
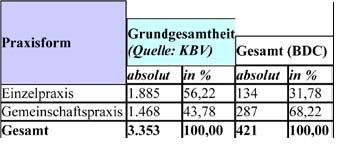
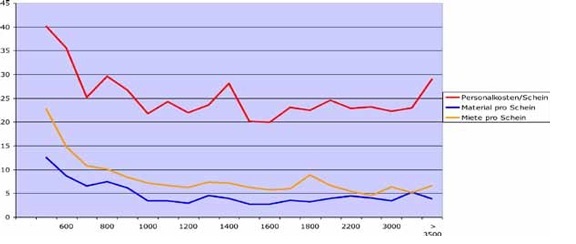

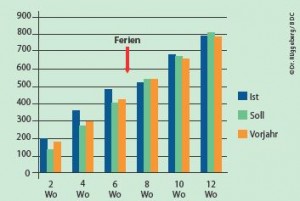 Budgetsteuerung (Beispiel Fallzahlen)
Budgetsteuerung (Beispiel Fallzahlen)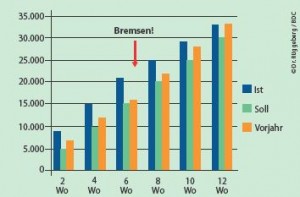 Budgetsteuerung (Beispiel RLV)
Budgetsteuerung (Beispiel RLV)











