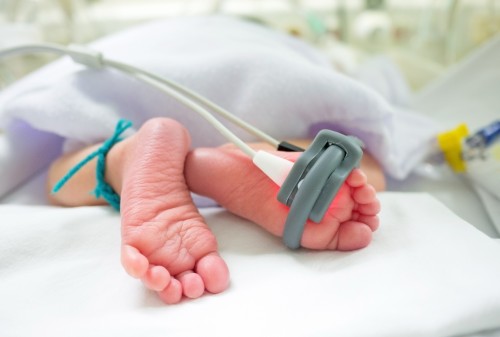
In Deutschland kommt nahezu jedes zehnte Baby vor Ende der 37. Schwangerschaftswoche und somit als Frühgeborenes zur Welt. Heutzutage sind ihre Überlebenschancen vergleichsweise gut, je unreifer ein Kind jedoch geboren wird, umso größer können die Probleme sein. Da diese Probleme nicht selten eine operative Therapie erfordern, engagiert sich die Deutsche Gesellschaft für Kinderchirurgie e.V. (DGKCH) anlässlich des Welt-Frühgeborenen-Tages am 17. November 2017 dafür, die Versorgung für die kleinsten Patienten zu verbessern. „Da Frühchen meist ungeplant zur Welt kommen, ist es notwendig, dass immer zeitnah eine kinderchirurgische Betreuung gewährleistet ist“, betont Prof. Dr. med. Schmittenbecher, Präsident der DGKCH.
7 bis 8 Prozent der Frühgeborenen sind von angeborenen Fehlbildungen betroffen, etwa einem Herzfehler, einem Verschluss der Speiseröhre, des Zwölffingerdarms oder des Dünndarms, einem nicht angelegten Anus, einer Lücke im Zwerchfell oder einer quasi verschlossenen Harnröhre. „Da diese Eingriffe bei Frühgeborenen nur für wenige chirurgische Teams zum Alltag gehören, ist es umso wichtiger, spezielle Eingriffe in kinderchirurgischen Kliniken der höchsten Versorgungsstufe durchzuführen“, so Schmittenbecher. Aber es geht nicht nur um die operative Kompetenz: für die Diagnosefindung, Stratifizierung der Therapie, das Stellen der Operationsindikation und die postoperative Betreuung sind Kinderchirurgen vor Ort nötig. Wenn zum Beispiel ein Frühchen mit 750 g an einer Ösophagusatresie – einer Fehlbildung der Speiseröhre – operiert wird, können sich bis zum Tag der Entlassung täglich spezielle kinderchirurgische Fragestellungen ergeben, erklärt Dr. med. Tobias Schuster, Pressesprecher der DGKCH anhand eines zu früh geborenen Patienten im Klinikum Augsburg. Nicht wegzudenken aus dem spezialisierten Team sind auch die Kinderradiologie und die Kinderanästhesie, die unverzichtbar für eine erfolgreiche Behandlung sind.
Die Säuglingssterblichkeit unter Frühgeborenen lässt sich in 18 bis 20 Prozent der Fälle auf angeborene Fehlbildungen zurückführen, die meist kinderchirurgisch behandelt werden müssen. „Betroffene Eltern eines Hochrisikofrühchens wünschen sich daher berechtigt, dass ihr Kind von Anfang an in einem Zentrum versorgt wird, das auf alle Eventualitäten und Komplikationen vorbereitet ist“, so Schuster. Die Versorgung könne nur durch spezialisierte pflegerische und ärztliche Einrichtungen gewährleistet werden, in denen sich akut und rund um die Uhr routinierte Teams auch um die Kleinsten der Frühesten kompetent kümmern können. Bei angeborenen Fehlbildung, die bereits im pränatalen Ultraschall dargestellt werden können, würde dies mit der interdisziplinären vorgeburtlichen Beratung zusammen mit Kinderchirurgen beginnen.
Kinderchirurgische Einrichtungen sind seit Jahren besonders vom ökonomischen Druck betroffen. Grund dafür ist die vergleichsweise schlechte Abbildung der erbrachten Leistungen im Krankenhaus-Finanzierungssystem DRG. „Trotz einiger aktueller Verbesserungen berücksichtigt das Fallpauschalen-System zu wenig individuelle Erforderlichkeiten für den Patienten, die Familie und die Klinik”, erläutert Schmittenbecher, „wodurch häufig die tatsächlichen Kosten nicht gedeckt sind – auch in Perinatalzentren.“
Quelle: Deutsche Gesellschaft für Kinderchirurgie e.V., Luisenstraße 58/59, 10117 Berlin, www.dgkch.de, 16.11.2017