Reform und Realität: Warum die Chirurgie neue Wege der Personalplanung braucht
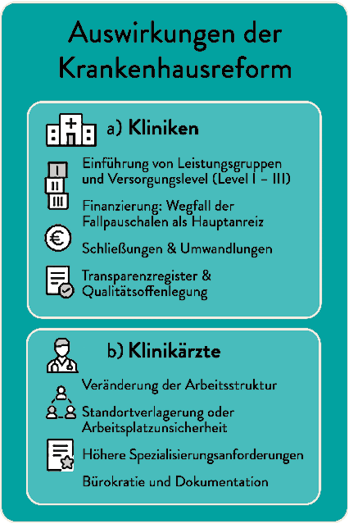
Die Krankenhausstrukturreform verändert die Versorgungslandschaft in Deutschland grundlegend: Fachabteilungen werden gebündelt, Schwerpunkte neu verteilt, Kooperationen intensiviert und Leistungsgruppen verbindlich definiert. Für die Chirurgie ist dies eine historische Chance – aber auch eine Herausforderung. Denn während die strukturellen Anforderungen steigen, zeigt sich, wie groß die Defizite in der ärztlichen Personal- und Weiterbildungsplanung bislang sind.
Noch immer werden Rotationen und Einsätze vielerorts mit Excel-Listen, Einzelabsprachen oder dezentralen Tabellen gesteuert. Chefärzt:innen fehlt der Gesamtüberblick über Kompetenzen und Rotationsstände, Oberärzt:innen müssen planen, ohne volle Transparenz über Bedarfe und Verfügbarkeiten zu besitzen, Personalabteilungen haben nur lückenhafte Informationen zu Qualifikationen, und Ärzt:innen in Weiterbildung bewegen sich in wenig durchschaubaren Strukturen. Das Ergebnis: hoher Abstimmungsaufwand, lange Einarbeitungszeiten und eine Weiterbildung, die nicht immer zuverlässig den Versorgungsbedarfen entspricht.
Der Berufsverband der Deutschen Chirurgie (BDC) fordert seit Jahren verlässliche, strukturierte Weiterbildungspfade. Gerade die Chirurgie ist von diesen Entwicklungen besonders betroffen: Viele Eingriffe werden künftig nicht mehr an jedem Standort, teilweise nicht einmal mehr stationär, sondern ambulant angeboten. Das macht standortübergreifende Rotationen unverzichtbar, wenn Ärzt:innen ihre Weiterbildung vollständig absolvieren und Kliniken zugleich ihre Leistungsgruppen erfüllen wollen. Angesichts einer prognostizierten Lücke von mehreren Tausend Chirurg:innen bis 2035 und Weiterbildungszeiten von über sechs Jahren ist klar: Ohne neue Modelle der Rotationsplanung sind sowohl die Nachwuchsförderung als auch die Versorgung gefährdet.
Mit der Reform wird zudem die personelle Dimension sichtbar: Entscheidend ist künftig nicht nur die technische Ausstattung, sondern auch, ob die erforderlichen ärztlichen Kompetenzen am Standort verfügbar sind, um Leistungen erbringen zu können. Genau hier setzt SEDIWORK an – mit Transparenz über vorhandene Kompetenzen, gezielter Entwicklung und einer Planung, die Weiterbildung und Versorgung strategisch verbindet. So wird Rotationsplanung vom organisatorischen Hilfsmittel zum zentralen Instrument für Weiterbildung, Versorgung und Klinikstrategie.
Problem: Planungsalltag in der Chirurgie – komplex, intransparent, zeitintensiv
Hinter den bekannten Schlagworten „Excel-Listen“ und „Einzelabsprachen“ verbirgt sich ein komplexer Alltag, den wir in vielen Häusern sehr genau kennengelernt haben. Oberärzt:innen, die für die Rotationsplanung verantwortlich sind, stehen vor einer Vielzahl von Anforderungen, ohne dafür geeignete Werkzeuge zu haben. Sie müssen Rotationen planen, ohne die Vorerfahrungen der Ärzt:innen im Detail zu kennen, ohne genaue Daten zur kapazitiven Auslastung in den Bereichen und oft ohne verlässliche Übersicht über Vollzeitäquivalente. Hinzu kommt der Druck, individuelle Wünsche abzufragen und zu berücksichtigen, ohne dass klar ist, wie diese in die Gesamtplanung integriert werden können.
Chefärzt:innen wiederum tragen die Verantwortung, mit dem vorhandenen Personalbestand möglichst effizient auszukommen – aber ohne ein Instrument, das einen Gesamtüberblick über Kompetenzen, Rotationsstände und Bedarfe ermöglicht, bleibt dies eine enorme Herausforderung. Die Verwaltung kann dabei kaum unterstützen, da diese Art von Weiterbildungsdaten bisher schlicht nicht erfasst wird.
Wie aufwendig dieser Alltag tatsächlich ist, zeigt sich in einem Beispiel aus einer universitären Inneren Medizin: Für die Planung der Rotationen im kommenden Quartal wurden über 150 E-Mails zwischen Oberärzt:innen verschickt, bevor eine Lösung gefunden war. In manchen Kliniken übernehmen Sekretariate die Koordinierung, leiten die Ergebnisse an die Personalabteilung weiter, wo diese manuell in die Systeme für die Abrechnung übertragen werden müssen.
Für Ärzt:innen in Weiterbildung bedeutet die aktuelle Planung oft Unsicherheit: Sie wissen nicht zuverlässig, wann und wo sie ihre nächsten Kompetenzen erwerben können, ob Rotationen rechtzeitig zustande kommen und ob ihr Facharztweg planbar bleibt. Das führt nicht selten dazu, dass sie frustriert kündigen – mit spürbaren Folgen für die Häuser. Jede Kündigung bedeutet für die Verwaltung neue Rekrutierungskosten, für Oberärzt:innen zusätzliche Einarbeitung und für die Abteilung den Verlust wertvoller Kontinuität. Mitarbeiterbindung durch transparente Weiterbildung ist bislang in vielen Kliniken kaum verankert – ein blinder Fleck, der zunehmend zum Risiko wird.
Das Ergebnis: Ein hoher administrativer Aufwand, der bis zu 20 % der Arbeitszeit planender Oberärzt:innen binden kann. Zeit, die eigentlich besser in die Supervision, das Coaching und die fachliche Entwicklung der Ärzt:innen in Weiterbildung investiert wäre – also in die Aufgaben, die der Weiterbildung echten Mehrwert verleihen.
Rotationsplanung neu gedacht – SEDIWORK als Herzstück der Personalstrategie
Die beschriebenen Herausforderungen machen deutlich: Rotationsplanung darf nicht als organisatorische Nebentätigkeit verstanden werden. Sie ist das Herzstück einer modernen Personalstrategie – denn sie entscheidet darüber, ob Mitarbeiter:innen gebunden werden, Kompetenzen gezielt entwickelt werden und Kliniken ihre Versorgungsaufträge erfüllen können.
SEDIWORK setzt genau hier an. Unser Ansatz macht sichtbar, was bislang unsichtbar blieb: Welche Kompetenzen sind vorhanden, wo können sie erworben werden, und wie lassen sie sich gezielt in der Versorgung einsetzen? Damit entsteht eine neue Logik der Planung – weg von fragmentierten Tabellen, hin zu einem System, das Weiterbildung, Einsatzsteuerung und Klinikstrategie intelligent miteinander verbindet.
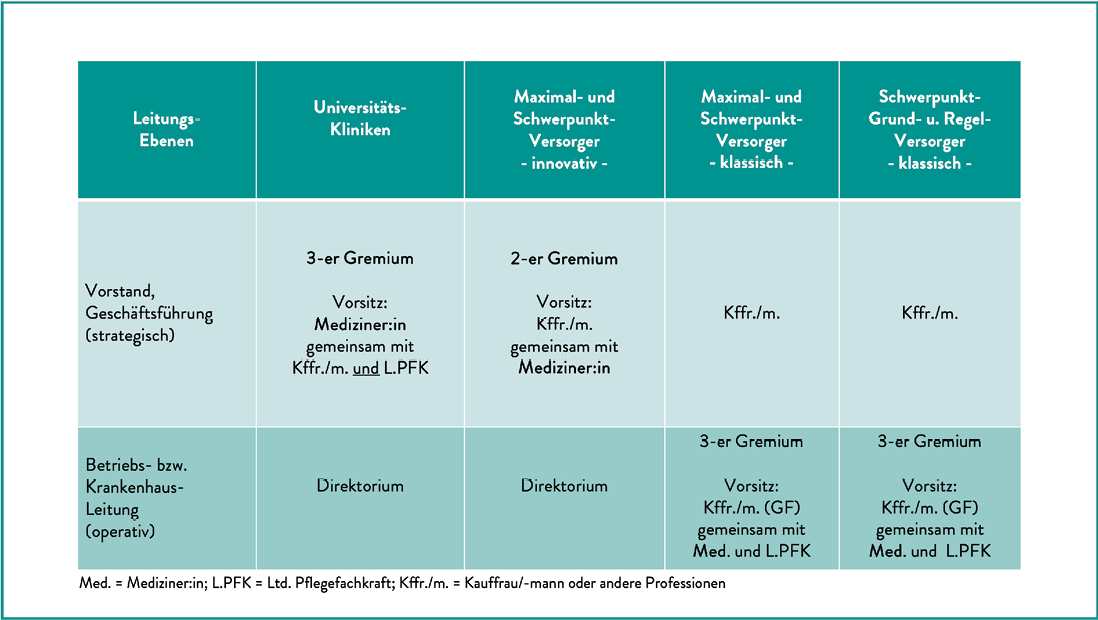
Ein besonderer Vorteil liegt in der Skalierbarkeit. SEDIWORK funktioniert auf allen Ebenen ärztlicher Weiterbildung und Personalplanung (Abb. 1):
- Klinikinterne Einsatzplanung: Rotationen zwischen Funktionsbereichen werden transparent abgebildet, Qualifikationen und Kapazitäten automatisch berücksichtigt. Oberärzt:innen werden entlastet, weil sie mit vollständigen Informationen planen können.
- Klinikübergreifende Rotation: In großen Zentren wie der Inneren Medizin (SKBS Braunschweig) entsteht aus einzelnen Abteilungen ein gemeinsamer Personalpool. Weiterbildung und Dienstplanung greifen ineinander, und die Bedarfe der gesamten Klinik werden abgedeckt.
- Standortübergreifend im Konzern: Kompetenzen können gezielt verteilt, Engpässe ausgeglichen und Weiterbildung standortübergreifend gesichert werden.
- Trägerübergreifend und regional: In Westbrandenburg wird eine digitale Weiterbildungsbörse entwickelt, die Ärzt:innen personalisierte Weiterbildungspfade vorschlägt und gleichzeitig die Versorgungsanforderungen der Region berücksichtigt.
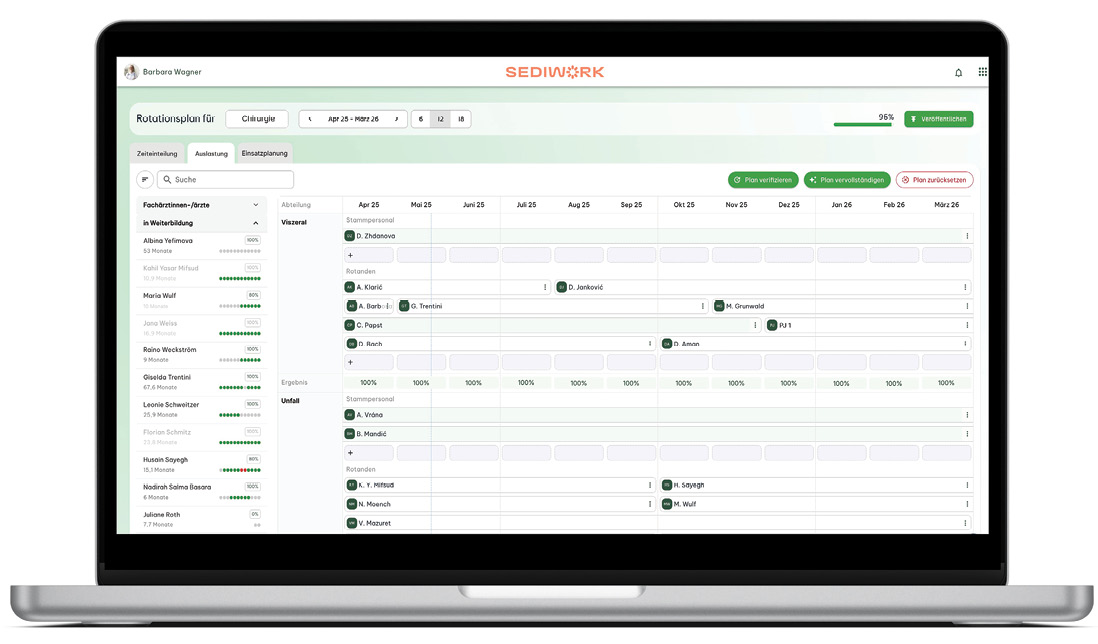
Abb. 1: Mockup der Software SEDIWORK
Das Alleinstellungsmerkmal von SEDIWORK ist das Kompetenz-Matching. Weiterbildungscurricula werden mit den OPS-Anforderungen der Krankenhausstrukturreform verknüpft. Damit wird sichtbar, ob die personelle Erfüllbarkeit von Leistungsgruppen tatsächlich gegeben ist – und welche Rotationen notwendig sind, um Lücken zu schließen. Für Chefärzt:innen und Klinikleitungen ist das ein entscheidender Schritt: Weiterbildung wird zum Instrument, mit dem Leistungsgruppen personell abgesichert werden können.
Mit dem Hospital Steering Hub bietet SEDIWORK zusätzlich ein zentrales Steuerungsinstrument. Hier werden operative Einsatzplanung und strategische Daten zusammengeführt: aktuelle Verfügbarkeiten, Kompetenzstände, Auslastungen und Karrierepfade. Für Chefärzt:innen entsteht ein Gesamtüberblick, Personalabteilungen erhalten eine verlässliche Datenbasis, und Ärzt:innen in Weiterbildung können ihre Entwicklungsschritte transparent nachverfolgen.
Kurz gesagt: SEDIWORK verbindet Software und Steuerungslogik. Kliniken gewinnen sofortige Entlastung in der Planung, sichern langfristig die Erfüllung von Leistungsgruppen und schaffen transparente Karrierewege für ihre Ärzt:innen. Aus einer bislang fehleranfälligen Tabellenarbeit wird ein Instrument, das Weiterbildung strukturiert, Personalressourcen optimal nutzt und die Versorgung zukunftsfähig macht.
Aus der Praxis: Wie SEDIWORK Weiterbildung in Kliniken und Regionen verändert
Wie wirkt sich SEDIWORK konkret aus? Drei Beispiele zeigen, wie unterschiedlich die Ausgangslagen sein können – und wie durch unser Zusammenspiel von Software, Kompetenz-Matching und Begleitung nachhaltige Strukturen entstehen.
Universitätsklinikum Tübingen – Radiologie: Klinikinterne Rotation und Einsatzplanung
In der Radiologie des Universitätsklinikums Tübingen gehören Rotationen zwischen Neuroradiologie, Kinderradiologie, diagnostischer und interventioneller Radiologie sowie Außenrotationen an die BG-Klinik fest zur Weiterbildung. Parallel dazu muss die Einsatzplanung innerhalb der Fachabteilung sicherstellen, dass Weiterbildung und Patientenversorgung nahtlos ineinandergreifen.
Bislang wurde die Planung lokal organisiert: Tabellen mussten manuell gepflegt werden, individuelle Wünsche und Qualifikationen ließen sich nur schwer abbilden. Mit SEDIWORK ist die gesamte Rotations- und Einsatzplanung heute zentral digitalisiert, ortsunabhängig zugänglich und jederzeit aktuell. Qualifikationen, Fortschritte und Präferenzen der Ärzt:innen fließen automatisch in die Planung ein.
Für Ärzt:innen bedeutet das transparente, planbare Weiterbildung; für Chefärzt:innen entsteht ein jederzeit verfügbarer Überblick über Kompetenzen und Rotationsstände; für die Abteilung insgesamt effizientere Abläufe – und damit mehr Zeit für Lehre, Forschung und Patientenversorgung.
Unsere Rolle: Analyse der bestehenden Planungsprozesse, Definition von Zielen, Einführung der digitalen Rotations- und Einsatzplanung inklusive aller Weiterbildungsstationen sowie kontinuierliche Anwendungsbegleitung.
Städtisches Klinikum Braunschweig – Innere Medizin: Klinikübergreifender Personalpool
Die Innere Medizin am SKBS umfasst zahlreiche Fachbereiche, ergänzt durch Zentrale Notaufnahme (ZNA) und Intensivstation (ITS). Vor der Einführung von SEDIWORK war die Rotationsplanung fragmentiert, zeitaufwendig und von Abstimmungskonferenzen geprägt. Entscheidungen fielen oft ohne vollständige Transparenz über Qualifikationen, Rotationsstände oder Vollzeitäquivalente.
SEDIWORK führte hier den Übergang zu einem zentralen Personalpool-Modell herbei. Heute entstehen fachübergreifende Rotationen auf Basis aktueller Kompetenzen, Weiterbildungsbedarfe und verfügbarer Kapazitäten in Echtzeit. Ärzt:innen profitieren von klaren, strukturierten Karrierepfaden; Chefärzt:innen und Leitungsteams von umfassender Transparenz; die Klinikführung von effizienteren Prozessen.
Ein weiterer Vorteil: SEDIWORK ist anschlussfähig an bestehende digitale Infrastrukturen. Erste Schnittstellen – etwa zu Single-Sign-on und Personalwirtschaftssystemen – wurden bereits umgesetzt. Weitere Anbindungen, beispielsweise an HR- oder Klinikinformationssysteme, folgen. So ergänzt SEDIWORK vorhandene Systeme gezielt, anstatt sie zu ersetzen, und bringt die ärztliche Weiterbildung als neue Dimension in die digitale Gesamtarchitektur der Klinik.
Unsere Rolle: Aufbau des Personalpools, Definition von Rotationszielen, Einführung der Software inklusive ZNA- und ITS-Rotationen, Entwicklung erster Schnittstellen sowie kontinuierliche Begleitung des Rollouts.
Westbrandenburg – Digitale Weiterbildungsbörse: trägerübergreifende Vernetzung
In Westbrandenburg entsteht ein Modell, das die Verbundweiterbildung auf eine neue Ebene hebt: eine digitale Weiterbildungsbörse. Sie funktioniert wie ein Marktplatz, jedoch KI-gestützt und kompetenzbasiert. Das System schlägt personalisierte Weiterbildungspfade vor, die sowohl individuelle Facharztziele als auch die Versorgungsbedarfe der Region berücksichtigen.
Für Ärzt:innen bedeutet das mehr Selbstbestimmung und Transparenz über ihren Karriereweg. Koordinator:innen werden entlastet, weil Rotationsvorschläge nicht mehr mühsam in Abstimmungsrunden erarbeitet werden müssen. Ein entscheidender Mehrwert für Klinikleitungen: Durch die direkte Verknüpfung von Weiterbildungspfaden mit den Anforderungen der Leistungsgruppen wird sichergestellt, dass die passenden Ärzt:innen mit den erforderlichen Kompetenzen dort eingesetzt werden, wo sie gebraucht werden. So können Kliniken ihre Versorgungsaufträge zuverlässig erfüllen und gleichzeitig die Weiterbildung strukturiert voranbringen.
Unsere Rolle: Konzeption der Weiterbildungsbörse, Abstimmung der Anforderungen mit allen beteiligten Häusern, Entwicklung der KI-gestützten Matching-Technologie, Integration von Kompetenzprofilen und Leistungsgruppen sowie kontinuierliche Begleitung des Rollouts.
Fazit Use Cases
Ob klinikintern, klinikübergreifend oder trägerübergreifend – SEDIWORK verbindet operative Planung mit strategischer Steuerung. Die Beispiele zeigen: Aus komplexen Abstimmungen werden transparente Strukturen, die Weiterbildung planbar machen, Ressourcen gezielt einsetzen und Versorgung langfristig sichern – und zugleich die personelle Erfüllung der Leistungsgruppen gewährleisten.
Einführung mit Wirkung – sofort nutzbar, langfristig tragfähig
Ein Projekt mit SEDIWORK ist mehr als die reine Installation einer Software – es ist der Beginn eines strukturierten Veränderungsprozesses, der Weiterbildung und Personalplanung unmittelbar verbessert. Wir begleiten den gesamten Weg: vom ersten Überblick über bestehende Strukturen bis hin zur Umsetzung im klinischen Alltag.
Der Start erfolgt cloudbasiert: Kliniken können sofort mit digitaler, transparenter Planung arbeiten und profitieren ab Tag eins. Schnittstellen zu bestehenden HR- oder KIS-Systemen werden anschließend schrittweise ergänzt, sodass sich SEDIWORK nahtlos in die vorhandene Infrastruktur integriert.
Während der Einführung sorgen wir dafür, dass die Lösung in der Praxis funktioniert: Wir moderieren Abstimmungen, unterstützen bei den ersten Planungsvorschlägen und binden Weiterbildungsbefugte sowie Ärzt:innen in Weiterbildung aktiv ein. Auch nach dem Go-live bleiben wir Partner – wir werten Daten aus, optimieren die Planung und passen Strukturen an neue Rahmenbedingungen an.
Fokus: Mit SEDIWORK erhalten Kliniken eine Software, die sofort nutzbar ist und zugleich strategische Tiefe entfaltet – von der operativen Einsatzplanung bis zur langfristigen Entwicklung von Kompetenzen und Karrierepfaden (Abb. 2).
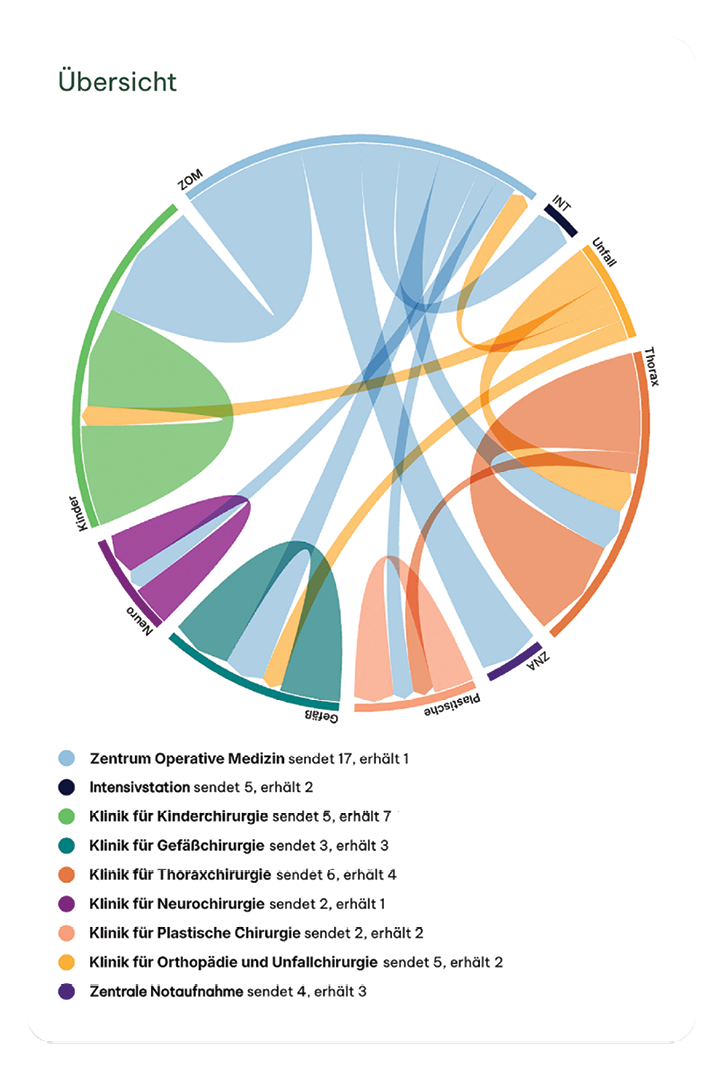
Abb. 2: Mockup des Software-Rotationsdiagramms am Beispiel Chirurgie
Was SEDIWORK leistet – von der Weiterbildung bis zur Versorgungsstrategie
Rotationsplanung ist weit mehr als Organisation – sie ist ein strategisches Werkzeug, das Weiterbildung, Versorgung und Arbeitgeberattraktivität verbindet. Mit SEDIWORK werden aus unübersichtlichen Tabellen und Abstimmungen klare Strukturen, die allen Beteiligten spürbare Vorteile bringen.
Für Ärzt:innen in Weiterbildung: SEDIWORK schafft planbare Rotationspfade und gibt Sicherheit, dass alle erforderlichen Kompetenzen im Rahmen der Facharztweiterbildung rechtzeitig erworben werden können – auch wenn bestimmte Eingriffe nur an ausgewählten Standorten angeboten werden. Durch transparente Karrierewege entsteht Verbindlichkeit und Perspektive, die Bindung an die Klinik steigt.
Für Oberärzt:innen: Oberärzt:innen werden entlastet: Statt Rotationen mühsam in Tabellen und E-Mail-Ketten zu koordinieren, greifen sie auf eine aktuelle Übersicht zu Qualifikationen, Rotationsständen und Kapazitäten zurück. So können sie sich stärker auf Supervision, Lehre und die gezielte Entwicklung der Weiterbildungskandidat:innen konzentrieren – dort, wo ihre Rolle den größten Mehrwert schafft.
Für Chefärzt:innen: Chefärzt:innen erhalten jederzeit den Überblick über Kompetenzen und Rotationsverläufe. Sie können gezielt fördern, Weiterbildung mit den Anforderungen der Klinikstrategie verbinden und so sicherstellen, dass Leistungsgruppen personell erfüllt werden. Gleichzeitig positionieren sie ihre Abteilung als attraktiven Arbeitsplatz, an dem Weiterbildung klar strukturiert und nachvollziehbar organisiert ist.
Für Klinikleitungen und Kaufleute: SEDIWORK schafft Transparenz darüber, ob die für die Krankenhausstrukturreform definierten Leistungsgruppen personell abgesichert sind. Kliniken erkennen, welche Kompetenzen vorhanden sind, wo Entwicklungsbedarf besteht und wie Nachwuchs langfristig gebunden werden kann. Damit steigt die Steuerungsfähigkeit, während Fluktuation, Einarbeitungszeiten und Rekrutierungskosten sinken.
Für Regionen: Trägerübergreifende Planung ermöglicht es, Ressourcen gemeinsam zu nutzen und Versorgung auch in strukturschwachen Gebieten mit regionalen Personalpools langfristig zu sichern. Projekte wie Westbrandenburg zeigen, wie Kooperation und digitale Steuerung neue Wege eröffnen können. Für Nachwuchsärzt:innen entstehen attraktive regionale Karrierewege, die Abwanderung verhindern.
Fokus: Entlang der gesamten Kette – von der Weiterbildung einzelner Ärzt:innen bis zur regionalen Versorgungsstrategie – verbindet SEDIWORK operative Planung mit strategischer Steuerung. Damit wird Weiterbildung planbar, Ressourcen effizient eingesetzt und die chirurgische Versorgung langfristig abgesichert.
Fazit und Ausblick – Rotationsplanung als Kernaufgabe der chirurgischen Führung
Die Krankenhausstrukturreform verändert die chirurgische Weiterbildung grundlegend. Entscheidend wird nicht nur die technische Ausstattung, sondern ob die notwendigen ärztlichen Kompetenzen verfügbar sind, um die geforderten Leistungen zu erbringen. Rotationsplanung entwickelt sich damit vom organisatorischen Pflichtakt zum zentralen Instrument für Weiterbildung, Personalstrategie und Versorgungssicherheit.
SEDIWORK zeigt, wie dieser Wandel gelingt: Für Ärzt:innen in Weiterbildung entstehen transparente Karrierepfade; Oberärzt:innen werden in der Planung entlastet und können sich auf ihre Rolle als Ausbilder:innen konzentrieren; Chefärzt:innen behalten jederzeit den Überblick über Kompetenzen und Rotationsstände und können ihre Abteilung strategisch entwickeln; Klinikleitungen und Träger sichern die personelle Erfüllbarkeit von Leistungsgruppen und senken Fluktuations- sowie Rekrutierungskosten.
Gerade im Kontext des Fachkräftemangels wird der Nutzen noch deutlicher: SEDIWORK stärkt die Mitarbeiterbindung durch planbare Entwicklungspfade, schafft mit Personalpools flexible Strukturen für standort- und trägerübergreifenden Einsatz und stellt sicher, dass vorhandene Ressourcen optimal genutzt werden. So verbindet unser Ansatz Weiterbildung, Versorgung und Personalstrategie – für eine chirurgische Versorgung, die auch morgen tragfähig bleibt.
SEDIWORK steht für den Mut, gewohnte Strukturen zu hinterfragen, für die Gemeinschaft in Klinik und Region und für die Inspiration, ärztliche Weiterbildung neu zu denken – fundiert auf Expertise und getragen von einer klaren Vision.
Ob Klinikleitung, Weiterbildungsbefugte:r oder Ärzt:in in Weiterbildung – der erste Schritt ist einfach: Lassen Sie uns gemeinsam prüfen, wie Weiterbildung, Versorgung und Personalstrategie in Ihrer Klinik verbunden werden können.
SEDIWORK – damit alle Ärztinnen und Ärzte ihr volles Potenzial entfalten können.

Abb. 3: QR-Code für mehr Informationen

Dr. med. Dilan Sinem Sert
Gründerin, Geschäftsführerin
SEDIWORK GmbH
Käthe-Kollwitz-Straße 60
04109 Leipzig
www.sediwork.de
Chirurgie
Sert DS: Neue Modelle der Rotationsplanung. Passion Chirurgie. 2025 Oktober; 15(10): Artikel 03_02.
Mehr zur Krankenhausreform lesen Sie auf BDC|Online (www.bdc.de) unter der Rubrik Politik.