Während früher die Niederlassung eher als Notnagel bei Brüchen in der chirurgischen Karriere angesehen wurde, hat sich die Tätigkeit in einer chirurgischen Praxis in den letzten Jahren zu einer attraktiven Alternative für eine befriedigende chirurgische Lebensposition entwickelt [2]. Darüber hinaus ist anzumerken, dass das althergebrachte Schisma zwischen der Tätigkeit in einem Krankenhaus und in einer Praxis aufgrund der wachsenden Anzahl sektorenübergreifender Kooperationen zukünftig nicht mehr zielführend sein wird.
Motivation für die Niederlassung
Zu Beginn der chirurgischen Weiterbildung spielen Überlegungen zu einer Niederlassung meist keine Rolle. Dies ist nachvollziehbar, zumal in den ersten Jahren der Tätigkeit in der Chirurgie vor allem die Erlangung von Sicherheit bei der Diagnostik und Operationsindikation sowie von manuellen und operativen Fähigkeiten im Vordergrund steht. Bei der Wahl der chirurgischen Weiterbildungssäule sollte aber schon berücksichtigt werden, dass die Niederlassungschancen äußerst unterschiedlich sind. So ist zum Beispiel eine Praxistätigkeit als Herzchirurg nicht möglich und als Thoraxchirurg äußerst unwahrscheinlich. Die überwiegende Mehrzahl der Niederlassungen erfolgt zurzeit in der Spezialisierung als Orthopäde und Unfallchirurg (Tabelle 1). Ob der in der aktuellen Musterweiterbildungsordnung [4] definierte Facharzt für Allgemeinchirurgie für die spätere Tätigkeit in einer chirurgischen Praxis geeignet ist, wird vom BDC skeptisch beurteilt. Diese Facharztqualifikation reicht nämlich u.a. nicht aus, um die Zulassung als Durchgangsarzt der gesetzlichen Unfallversicherung zu erhalten [3].
Tab. 1: Facharztqualifikationen in der Niederlassung gemäß Bundesarztregister 2019 nach Bedarfsplanungsgewichten („Vertragsarztsitzen“), Stand 31.12.2019, Quelle KBV
|
Facharzt für
|
Anzahl
|
Anteil
|
|
Orthopädie und UCH/SP UCH
|
4.120
|
44,6 %
|
|
FA/SP Gefäßchirurgie
|
381
|
4,1 %
|
|
FA/SP Kinderchirurgie
|
127
|
1,4 %
|
|
FA/SP Plastische Chirurgie
|
227
|
2,5 %
|
|
SP Rheumatologie
|
275
|
3,0 %
|
|
SP Thorax/Thorax- und Kardiovaskularchirurgie
|
7
|
0,1 %
|
|
FA/SP Viszeralchirurgie
|
283
|
3,1 %
|
|
Andere (FA Chirurgie/Orthopädie ohne SP, Allgemeinchirurgie etc.)
|
3.827
|
41,4 %
|
|
|
|
|
|
Summe
|
9.247
|
100 %
|
FA = Facharzt; SP = Schwerpunkt; UCH = Unfallchirurgie
Die Statistik zeigt, dass fast die Hälfte der Vertragsarztsitze mit Orthopäden und Unfallchirurgen oder mit Chirurgen mit Schwerpunkt/Teilgebiet Unfallchirurgie besetzt ist. In der Gruppe „andere“ sind noch zahlreiche weitere Vertragsarztsitze mit dem Tätigkeitsschwerpunkt Unfallchirurgie enthalten, ohne dass diese Ärzte über eine entsprechende Schwerpunktbezeichnung verfügen.
Etwa ab dem zweiten Teil der Weiterbildungszeit sollte die Möglichkeit einer späteren Tätigkeit in einer chirurgischen Praxis zumindest erwogen werden, damit vor allem gezielt spezielle operative Fertigkeiten erworben werden können, die sich später im Rahmen einer Tätigkeit in der Niederlassung ausüben lassen. Dazu gehören zum Beispiel die Arthroskopie und die Handchirurgie, die Proktologie, die Hernienchirurgie, die Kinderchirurgie und die Gefäßchirurgie.
Voraussetzung für die Niederlassung als Vertragsarzt ist formal neben einem Vertragsarztsitz lediglich die entsprechende Facharzturkunde. Es empfiehlt sich jedoch dringend, nach der bestandenen Facharztprüfung noch einige Jahre in einer verantwortlichen Position (z. B. Oberarzt) in einer Klinik oder als Angestellter in einer Großpraxis zu arbeiten. Dies schult die später erforderliche Entscheidungssicherheit sowie auch die Sicherheit in den operativen Verfahren.
Bei der Karriereplanung in der Chirurgie muss natürlich auch ein Vergleich mit der klassischen Chefarztposition erfolgen. Dieses Karriereziel hat in den letzten Jahren allerdings erheblich an Attraktivität verloren, vor allem wegen der Dominanz ökonomischer Ziele in vielen Kliniken und wegen der Abhängigkeit von der Geschäftsführung der Krankenhäuser [1].
Vorteile der Niederlassung
Individuelle Gestaltung des Arbeitsumfelds
Aus einer Umfrage der MLP (2014) zur Motivation für die Niederlassung (Abb. 1) ist zu entnehmen, dass sich Krankenhausärzte dadurch insbesondere eine bessere Vereinbarkeit von Familie und Beruf versprechen [6]. Dies ist auch nachvollziehbar, weil in der Praxis die Arbeitszeiten in gewissen Grenzen selbst festgelegt werden können, solange der Sicherstellungsauftrag erfüllt wird. Insbesondere in Gemeinschaftspraxen ist es möglich, auf die individuellen Wünsche der beteiligten Partner Rücksicht zu nehmen. In Anbetracht der nachrückenden Ärzte-Generation, die auch in der Chirurgie zu erheblichen Anteilen weiblich sein wird, spielt auch die Möglichkeit einer Tätigkeitspause zur Erfüllung eines Kinderwunsches eine wichtige Rolle.
Operationsspektrum
Lange Jahre war die Attraktivität der Niederlassung vor allem auch dadurch geschmälert, dass viele Chirurgen ihre gewohnte und geliebte operative Tätigkeit in diesem Rahmen nicht mehr im gewünschten Umfang fortsetzen konnten. Allerdings hat das ambulante Operieren in den letzten Jahrzehnten einen erheblichen Aufschwung genommen, so dass viele Eingriffe heutzutage auch ambulant erbracht werden können und somit das Operationsspektrum des niedergelassenen Chirurgen eher durch betriebswirtschaftliche Überlegungen limitiert ist. Für die nahe Zukunft ist ein vermehrter politischer Druck zur Verlagerung von stationären Eingriffen in den ambulanten Bereich zu erwarten. Darüber hinaus ermöglicht die Kooperation mit einem Krankenhaus auch stationäre Operationen, sei es im Rahmen einer belegärztlichen Tätigkeit oder als Kooperationsarzt.
Patientenbetreuung und Arbeitszufriedenheit
Kooperative Arbeitsstrukturen mit ambulant/stationären Komponenten ermöglichen auch eine kontinuierliche und durchgehende Betreuung von Patienten. Es trägt erheblich zur Arbeitszufriedenheit bei, wenn man als Chirurg seine eigenen Patienten von der Diagnostik und Indikationsstellung über die Operation und die Nachbetreuung kontinuierlich bis zur Genesung betreuen kann. Der fehlende Zugriff auf die ambulante Diagnostik und Nachbehandlung wird von leitenden Krankenhausärzten oft als das größte Manko in der rein stationären Tätigkeit angesehen.
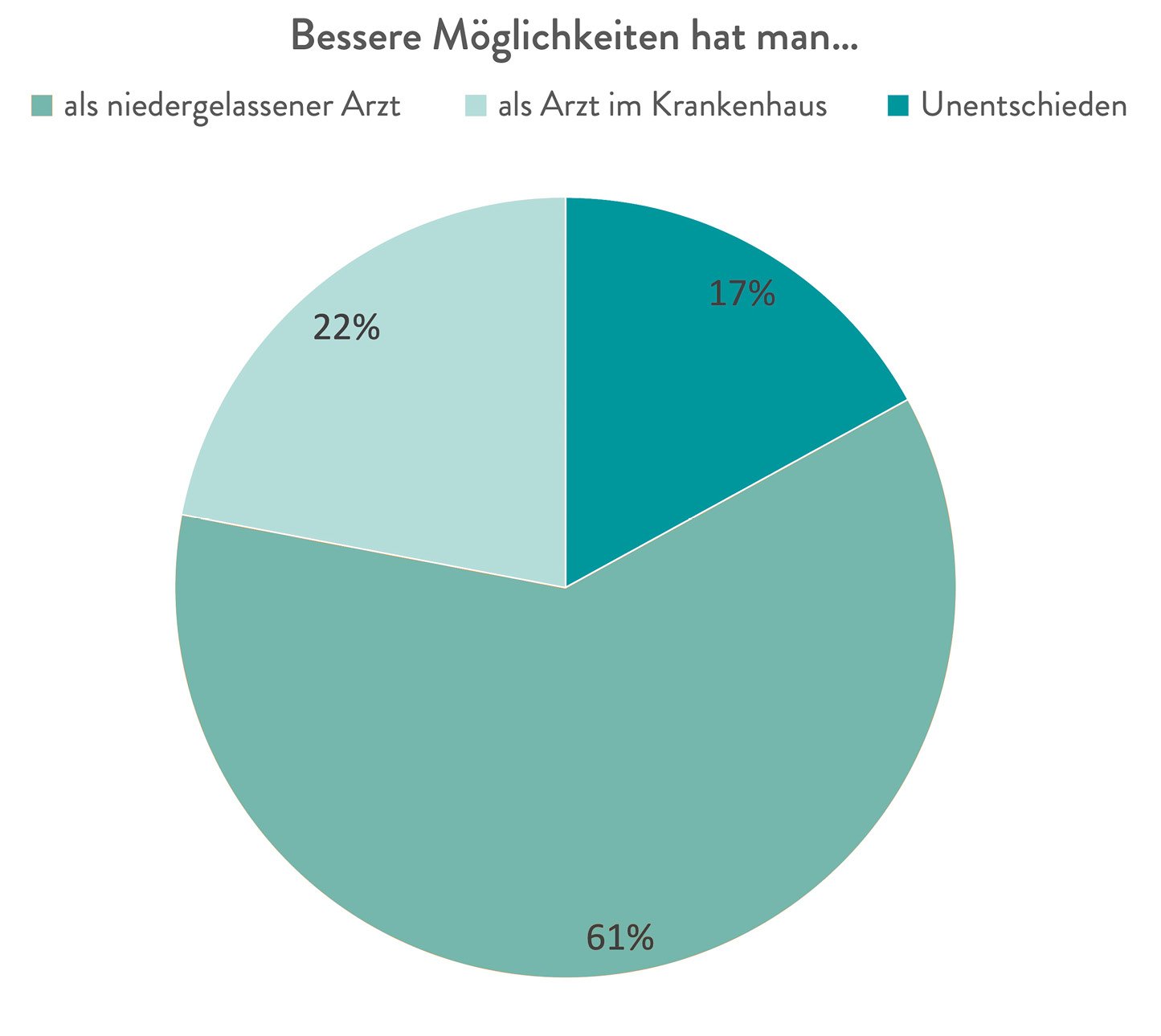
Abb. 1: Krankenhausärzte erwarten eine bessere Vereinbarkeit von Familie und Beruf in der Niederlassung.
Das Diagramm zeigt die Antworten zur Frage: »Wer hat Ihrer Einschätzung nach bessere Möglichkeiten, Familie und Beruf miteinander zu vereinbaren: ein Arzt, der im Krankenhaus arbeitet, oder ein niedergelassener Arzt?«; modifiziert nach [6] (MLP, 2014)
Kollegiale Kooperation in Gemeinschaftspraxen und MVZ
Aktuell ist der Trend zu Gemeinschaftspraxen und größeren Berufsausübungsgemeinschaften (BAG) ungebrochen. Trotzdem sind noch etwa die Hälfte der niedergelassenen Chirurgen in Einzelpraxen tätig. Es ist aber absehbar, dass sich dieses Modell in der Zukunft nicht mehr in allen Bereichen aufrechterhalten lässt. Insbesondere die zunehmenden Anforderungen an die Qualitätssicherung, z. B. bei der Hygiene und der Aufbereitung von Medizinprodukten, erfordern einen hohen administrativen und personellen Aufwand, der von der Einzelpraxis kaum mehr geleistet werden kann. Es bietet sich daher an, in einer größeren Gemeinschaft derartige Tätigkeiten an einen der Partner oder eine Praxis-Managerin zu delegieren.
Darüber hinaus gewährleisten BAGs auch einen fortwährenden fachlichen und konsiliarischen Austausch und meist auch einen kooperativen Führungsstil mit flachen Hierarchien, was auf der Wunschliste der jungen Kolleginnen und Kollegen ganz oben steht [5]. In einer BAG kann dann auch die Geschäftsführung in professionelle Hände gegeben werden, so dass sich die Chirurginnen und Chirurgen ganz auf ihre ärztliche Tätigkeit konzentrieren können. Darüber hinaus gewährleisten größere Konstrukte die Möglichkeit, Angestelltenpositionen mit flexiblen Arbeitszeiten anzubieten. Dies erleichtert der Nachfolge-Generation den schrittweisen Eintritt in die Niederlassung und gewährleistet auch Freiräume für die Familienplanung.
Gestaltungsmöglichkeiten und Kooperationsmodelle stationär-ambulant
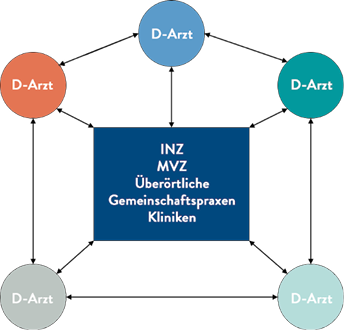
Durch das Vertragsarztrechtsänderungsgesetz (VÄndG) aus dem Jahr 2007 ist eine Vielzahl von Gestaltungsmöglichkeiten und Kooperationsmodellen eröffnet worden. Grundlage einer Tätigkeit in der Niederlassung ist aber in der Regel nach wie vor die Akquise eines Vertragsarztsitzes. Da bundesweit nahezu alle Bereiche in Rahmen der Bedarfsplanung für Neuzulassungen gesperrt sind, bedeutet dies regelmäßig die Übernahme eines bestehenden Sitzes, der zuvor von der zuständigen kassenärztlichen Vereinigung ausgeschrieben werden muss. Durch die Zusammenfassung der Arztgruppen Chirurgie und Orthopädie ist dies seit 2019 deutlich vereinfacht worden. Wie weiter unten ausgeführt wird, erfolgt heutzutage der Übergang in die Niederlassung häufig über eine vorübergehende Anstellung oder durch ein Job-Sharing mit dem Seniorpartner. Darüber hinaus besteht ein Trend zur Gründung von MVZ und zur dauerhaften Angestelltentätigkeit. Die Abbildung 2 gibt einen Einblick in die vielfältigen Gestaltungsmöglichkeiten im Rahmen des VÄndG, die hier nur kurz angerissen werden können.
Infolge der Verabschiedung des so genannten Antikorruptionsgesetzes im Jahr 2018 kamen vorübergehend alle stationär-ambulanten Kooperationsmodelle außerhalb des gesetzlich gesicherten Belegarztwesens auf den juristischen Prüfstand. Zahlreiche Kooperationsverträge zwischen Krankenhäusern und niedergelassenen Operateuren wurden daraufhin angepasst, und es sind bisher keine strafrechtlichen Konsequenzen aufgrund von widerrechtlichen Vereinbarungen bekannt geworden.

Abb. 2: Vielfältige Gestaltungsmöglichkeiten nach dem Vertragsarztrechtsänderungsgesetz (VÄndG); Abkürzungen: NC=Niedergelassener Chirurg, GPX=Gemeinschaftspraxis, BAG=Berufsausübungsgemeinschaft, MVZ= Medizinisches Versorgungszentrum
Verdienstmöglichkeiten
Im Hinblick auf das ärztliche Honorar hinken die Bereiche Chirurgie und Orthopädie gegenüber den Entwicklungen im Hausarztbereich und auch anderer Facharztgruppen leider etwas hinterher, soweit es die „Kassenmedizin“ betrifft. Allerdings bietet insbesondere die unfallchirurgische Tätigkeit als Durchgangsarzt weitere Verdienstmöglichkeiten, und die operative Tätigkeit bei Privatpatienten ist durchaus als lukrativ zu betrachten. Insofern lässt sich dieses Manko kompensieren und in der Praxis sind je nach Struktur und Patientenklientel Einkünfte möglich, die sich gegenüber den Gehältern in Leitungspositionen im Krankenhaus nicht verstecken müssen und diese sogar übertreffen können.
Potenzielle Nachteile der Niederlassung
Arbeitsbelastung
Die durchschnittliche Wochenarbeitszeit im niedergelassenen Bereich liegt etwas höher als die tarifvertraglich vereinbarte Arbeitszeit im Krankenhaus. Allerdings fallen in der Niederlassung die körperlich und mental belastenden Nacht- und Wochenend-Dienste weg. Es muss zwar der Kassenärztliche Bereitschaftsdienst abgeleistet werden, dieser fällt jedoch deutlich seltener an und kann in den meisten Fällen an Vertretungsringe abgegeben werden.
Darüber hinaus erfordert die Tätigkeit in einer Praxis eine Vielzahl von bürokratischen Tätigkeiten im Rahmen des Qualitätsmanagements, des Personalmanagements und der Abrechnung. Somit wird vom niedergelassenen Chirurgen ein gewisses Maß an Unternehmertum und betriebswirtschaftlichem Engagement erwartet. Dabei ist aber im Vergleich zu berücksichtigen, dass auch bei einer Krankenhauskarriere irgendwann Positionen erreicht werden, die eine zusätzliche organisatorische und administrative Verantwortung erfordern, zum Beispiel als leitender Oberarzt oder als Chefarzt.
Wirtschaftliches Risiko
Als Niederlassungshemmnisse werden stets die typischen Risiken des freien Unternehmertums angeführt. Dies ist zwar grundsätzlich richtig, jedoch ist das unternehmerische Risiko einer Arztpraxis im Allgemeinen sehr gering. Insolvenzen sind ausgesprochen selten und in der Regel nicht auf mangelnde Einkünfte aus der Praxis zurückzuführen, sondern auf unverhältnismäßige private Entnahmen oder fehlgeschlagene Kapitalanlagen.
Es bleibt aber die Hürde einer notwendigen Investition im sechsstelligen Eurobereich beim Einstieg als Partner in eine Praxis oder bei Praxisübernahme. Dieses finanzielle Risiko wird heute üblicherweise dadurch verringert, in dem anfangs eine Beteiligung Im Rahmen einer Anstellung erfolgt. Dies ermöglicht es dem potenziellen Praxispartner, für einige Jahre sowohl die Eignung der Tätigkeit als auch die wirtschaftliche Rentabilität zu überprüfen, um dann später als Partner in die Gemeinschaft einzusteigen oder die Praxis zu übernehmen. Diese Konstruktion ist typisch für Gemeinschaftspraxen und MVZ. Aber auch für Einzelpraxen eröffnet sich die Möglichkeit, einen gleitenden Übergang zum Beispiel durch die Teilung eines Vertragsarztsitzes oder durch ein Jobsharing zu gewährleisten.
Budgetierung und Regresse
Das Thema Budgetierung hat zuletzt etwas an Bedeutung verloren. Durch die Regelungen des Terminservice – und Versorgungsgesetzes (TSVG, 2019) werden nunmehr in vielen chirurgischen Arztpraxen mehr als die Hälfte der Fälle extrabudgetär vergütet. Dies ist überwiegend darauf zurückzuführen, dass zahlreiche Patienten so genannte „neue Patienten“ sind. Dies hat das Problem der Honorar-Budgetierung durch ein begrenztes Regelleistungsvolumen deutlich entschärft. Darüber hinaus erbringen gerade niedergelassenen Chirurgen einen erheblichen Leistungsanteil mit ambulanten und belegärztlichen Operationen, die grundsätzlich extrabudgetär vergütet werden.
Auch das Menetekel des Arzneimittel- oder Heilmittelregresses spielt in der Versorgungsrealität nur eine untergeordnete Rolle. Wer sich an die Vorgaben und Empfehlungen der kassenärztlichen Vereinigungen hält, kommt in der Regel mit den Budgets für Medikamente und physikalische Therapie gut zurecht. Darüber hinaus gibt es zahlreiche Ausnahmeregelungen für bestimmte Diagnosen (ICD-Codes).
Ausfall wesentlicher Leistungsanteile
Es bleibt aber ein gewisses Restrisiko bei speziellen Praxis-Konstellationen. Im Rahmen der Corona Pandemie sind zum Beispiel im Jahr 2020 für mehrere Monate elektive Operationen nicht zulässig gewesen. Wenn eine Praxis überwiegend oder ausschließlich auf ambulante Operationen bzw. belegärztlich oder kooperationsärztlich erbrachtes Honorar ausgerichtet ist, kann ein derartiger Lockdown existenzgefährdende Einnahmeverluste mit sich bringen. Es empfiehlt sich daher aus unternehmerischer Sicht eine breite Aufstellung des Leistungsangebotes, welches in der Regel und entsprechend dem Sicherstellungsauftrag der kassenärztlichen Vereinigung auch die chirurgische Grundversorgung mit umfassen muss. Dies bedeutet zum Beispiel die Akutversorgung von kleinen Verletzungen einschließlich der Wundversorgung sowie die Behandlung von entzündlichen Veränderungen, Abszessen, von chronischen Wunden und von degenerativen Veränderungen der Bewegungsorgane.
Ortsgebundenheit als Praxis-Partner
Es steht außer Frage, dass die Investition in eine Praxis zu einer Bindung an den Ort der Niederlassung führt. Diesem Problem kann aber durch eine ausreichend lange Orientierungsphase als angestellter Facharzt in der beabsichtigten Kooperation begegnet werden. Darüber hinaus ist seit 2012 die so genannte Residenzpflicht aufgehoben worden. Somit ist es heutzutage möglich und gelebte Realität, dass man als niedergelassener Chirurg z. B. in einer Großstadt wohnt und in einer Praxis in einer Kleinstadt tätig ist.
Unsicherheiten der Gesundheitspolitik
Im Gegensatz zur hausärztlichen Tätigkeit haben die Fachärzte in der Niederlassung nur geringen politischen Rückhalt. Immer wieder wird die überkommene These von der „doppelten Facharztschiene“ vorgebracht. Dies erscheint unter Berücksichtigung der europäischen Dimension nicht ganz unbegründet, zumal es in vielen EU-Ländern keine niedergelassenen Fachärzte gibt. Andererseits hat sich insgesamt die Ausgestaltung der ambulanten Gesundheitsversorgung in Deutschland gerade in Zeiten der Corona Pandemie sehr bewährt, so dass der BDC aktuell keine politischen Aktivitäten für eine Abschaffung der Facharzt-Praxen erwartet. Das Ergebnis der letzten Bundestagswahl zeigt allerdings, dass sich politische Konstellationen rasch ändern können. Dies mit allen damit verbundenen Imponderabilien.
Fazit
Unter Abwägung der geschilderten Vor- und Nachteile ist die Niederlassung in einer chirurgischen Praxis, insbesondere im Rahmen einer stationär / ambulanten Kooperation, eine attraktive Alternative zur chirurgischen Karriere in einem Krankenhaus. Dies im Gegensatz zu früheren Einschätzungen durchaus auch als primäres Karriereziel. Auch bei sich ändernden politischen Rahmenbedingungen wird es immer unternehmerisch agierende Fachärzte in der Selbständigkeit geben, insbesondere in Kooperationsmodellen mit dem stationären Sektor.
Literatur
[1] Hoffmann, R. (2020) Chefarzt – ein Auslaufmodell?! Orthopädie und Unfallchirurgie 2020; 10 (6) 47-49
[2] Kalbe P. (2016) Karriere in der Niederlassung – Eine attraktive Alternative. Passion Chirurgie 2016 September, 6(09): Artikel 02_02
[3] Kalbe, P.: (2016) Neuordnung des BG-lichen Heilverfahrens aus der Sicht eines niedergelassenen D-Arztes Unfallchirurg 2016 · 119:915–920 DOI 10.1007/s00113-016-0247-4. Online publiziert: 14. Oktober 2016
[4] Bundesärztekammer: Musterweiterbildungsordnung 2018 https://www.bundesaerztekammer.de/aerzte/aus-weiter-fortbildung/weiterbildung/muster-weiterbildungsordnung/. zuletzt zugegriffen 6.11.2021
[5] KBV: (2019) Berufsmonitoring Studierende 2018 Kassenärztliche Bundesvereinigung, Herbert-Lewin-Platz 2, 10623 Berlin
[6] MLP (2014) Gesundheitsreport 2014. https://mlp-se.de/redaktion/mlp-se-de/gesundheitsreport-microsite/2014/praesentation-gesundheitsreport-2014.pdf. zuletzt zugegriffen 6.11.2021
Kalbe P: Niederlassung als Chirurg – Pro und Contra. Passion Chirurgie. 2022 Januar/Februar; 12(01/02): Artikel 03_01.BDC|Akademie
BDC|Seminare für Niedergelassene
 Das Seminarangebot des BDC für Niedergelassene fokussiert auf deren spezifische Bedürfnisse. Alle wesentlichen Aspekte rund um die Praxisführung stehen hier im Vordergrund. Fragen der Wirtschaftlichkeit und Bewertung, aber auch der Abgabe und Übernahme einer Praxis werden mit Experten aus den verschiedenen Bereichen diskutiert. In allen Fortbildungen werden von erfahrenen Referierenden praxisnahe Tipps zur eigenen Praxisführung vermittelt – nach dem Motto: aus der Praxis für die Praxis. Ein zweiter Schwerpunkt sind Seminare zu aktuellen Änderungen der Gebührenordnungen.
Das Seminarangebot des BDC für Niedergelassene fokussiert auf deren spezifische Bedürfnisse. Alle wesentlichen Aspekte rund um die Praxisführung stehen hier im Vordergrund. Fragen der Wirtschaftlichkeit und Bewertung, aber auch der Abgabe und Übernahme einer Praxis werden mit Experten aus den verschiedenen Bereichen diskutiert. In allen Fortbildungen werden von erfahrenen Referierenden praxisnahe Tipps zur eigenen Praxisführung vermittelt – nach dem Motto: aus der Praxis für die Praxis. Ein zweiter Schwerpunkt sind Seminare zu aktuellen Änderungen der Gebührenordnungen.
Mehr Information und Anmeldung…
|
(UV-) GOÄ und BG Abrechnung
|
Dr. Peter Kalbe
|
online
|
19.03.22
|
|
EBM Abrechnung
|
Dr. Jörg-A. Rüggeberg
|
online
|
19.03.22
|
|
IT für Chirurgen in Klinik und Praxis (DCK)
|
Dr. Jörg-A. Rüggeberg, Dr. Peter Kalbe
|
Leipzig
|
08.04.22
|
|
IT für die chirurgische Klinik und Praxis
|
Dr. Peter Kalbe, Dirk Farghal
|
Leipzig
|
08. – 09.04.22
|
|
Praxis-Optimierung
|
Dr. Peter Kalbe, Dr. Jörg-A. Rüggeberg, Dirk Farghal
|
Berlin
|
13. – 14.05.22
|

















 Das Seminarangebot des BDC für Niedergelassene fokussiert auf deren spezifische Bedürfnisse. Alle wesentlichen Aspekte rund um die Praxisführung stehen hier im Vordergrund. Fragen der Wirtschaftlichkeit und Bewertung, aber auch der Abgabe und Übernahme einer Praxis werden mit Experten aus den verschiedenen Bereichen diskutiert. In allen Fortbildungen werden von erfahrenen Referierenden praxisnahe Tipps zur eigenen Praxisführung vermittelt – nach dem Motto: aus der Praxis für die Praxis. Ein zweiter Schwerpunkt sind Seminare zu aktuellen Änderungen der Gebührenordnungen.
Das Seminarangebot des BDC für Niedergelassene fokussiert auf deren spezifische Bedürfnisse. Alle wesentlichen Aspekte rund um die Praxisführung stehen hier im Vordergrund. Fragen der Wirtschaftlichkeit und Bewertung, aber auch der Abgabe und Übernahme einer Praxis werden mit Experten aus den verschiedenen Bereichen diskutiert. In allen Fortbildungen werden von erfahrenen Referierenden praxisnahe Tipps zur eigenen Praxisführung vermittelt – nach dem Motto: aus der Praxis für die Praxis. Ein zweiter Schwerpunkt sind Seminare zu aktuellen Änderungen der Gebührenordnungen.