Folgende Anhaltspunkte können für die Auswahl herangezogen werden:
• Schutzkittel, die als Persönliche Schutzausrüstung (PSA) gegen biologische Gefahren (Blut, Bakterien, Viren, Parasiten usw.) dienen, müssen den Anforderungen der DIN EN 14126 entsprechen. Sie sollen die Körpervorderseite des Trägers bedecken und müssen flüssigkeitsdicht und strapazierfähig sein.
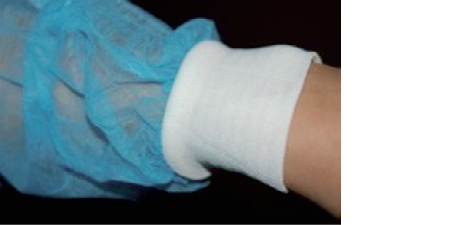
• Schutzkittel, die als PSA bei Isolierungen dienen, müssen ausreichend lang, gut und einfach im Rücken zu verschließen, strapazierfähig und langärmlig mit Bündchen sein (Abb. 1). Die Bündchen sollen fest schließen. Bei Bedarf sind zusätzlich flüssigkeitsdichte Schutzschürze oder flüssigkeitsdichte Kittel zu verwenden.
• Produktmerkmale, wie Passform, Materialgewicht, Hautgefühl, Atmungsaktivität, Trageeigenschaften, Verschlussarten, antistatische Ausrüstung u. ä. sind neben den Anschaffungskosten (und Entsorgungs- bzw. Aufbereitungskosten) wichtige Auswahlkriterien.
• Das Größensortiment soll mitarbeiterbezogen sein z. B. S/M, L/XL, XXL.
• Die Farbe der Kittel lässt keine Rückschlüsse auf ihre Eigenschaften zu, sondern ist variabel und kann für Zwecke der Bereichszuordnung genutzt werden.
• Sogenannte Besucherkittel erfüllen die obigen Anforderungen für medizinisches/ pflegerisches Personal nicht (Abb. 3). Als Besucherkittel sind daher in der Regel die PSA-Kittel einzusetzen (Ausnahme nur bei ausgeschlossenem direkten Kontakt möglich, in der Praxis jedoch wegen des erforderlichen Logistikaufwandes kaum umsetzbar).
Abb 1: Geeigneter Kittel (A) mit gut schließenden Bündchen. Foto: Prof. W. Popp, Krankenhaushygiene, Klinikum Essen.
Abb 2: Standard z. B. für Pflege in Isolierzimmern. Foto: Prof. W. Popp, Krankenhaushygiene, Klinikum Essen.
Abb. 3: Kittel, Material unzureichend, wenig schließendes Bündchen. Als Besucherkittel akzeptabel. Foto: Prof. W. Popp, Krankenhaushygiene,
Klinikum Essen.
Bei Auftreten schwerer Infektionskrankheiten (z. B. Cholera, Polio, hämorrhagisches Fieber, respiratorische Tropenerkrankungen) sind an die PSA z. T. höhere Anforderungen zu stellen (z. B. Overalls oder Schutzanzüge an Stelle von Schutzkitteln), auf die im Rahmen dieser Empfehlung nicht eingegangen werden kann. Die Anforderungen sind aus den jeweiligen Risiken der Infektionskrankheiten im Kontext mit dem Umfeld und dem zu erwartenden Transmissionsrisiko abzuleiten. Unberücksichtigt bleiben in dieser Empfehlung sterile Kittel für aseptische Tätigkeiten und Schutzkittel für den Umgang mit CMR-Arzneimitteln (krebserzeugende, erbgutverändernde, fortpflanzungsgefährdende oder sensibilisierende Arzneimittel), wie z. B. Zytostatika.
Tabelle 1: Welche Schutzkleidung schützt vor biologischen Arbeitsstoffen?
Anforderung
|
Norm
|
|
Penetrationswiderstand gegen Durchdringung von Blut und Körperflüssigkeiten unter Verwendung von synthetischem Blut
|
ISO 16603, ASTM F 1670
|
|
Widerstand gegen Durchdringung von blutgebundenen Pathogenen unter Anwendung einer Bakteriophage (Simulation der Virusdurchdringung)
|
ISO 16604, ASTM 1671
|
|
Widerstand gegen Durchdringung von biologisch kontaminierten Flüssigkeiten (Keimdurchtritt im feuchten Zustand)
|
„WET Penetration“, EN 14126, EN ISO 22610
|
|
Widerstand gegen Durchdringung von biologisch kontaminierten flüssigen Aerosolen
|
ISO 22611
|
|
Widerstand gegen Durchdringung von biologisch kontaminierten festen Partikeln (Keimdurchtritt im trockenen Zustand)
|
„DRY Penetration“, EN ISO 22612
|
Literatur
[1] Zur Richtlinie für Krankenhaushygiene und Infektionsprävention.Anforderungen der Krankenhaushygiene und des Arbeitsschutzes an die Hygienebekleidung und persönliche Schutzausrüstung. Epid. Bull. 2007;1:3–4.
[2] Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA). Technische Regel für Biologische Arbeitsstoffe. Biologische
Arbeitsstoffe im Gesundheitswesen und in der Wohlfahrtspflege (TRBA 250). http://www.baua.de/de/Themenvon– A-Z/Biologische-Arbeitsstoffe/TRBA/ TRBA-250.html
[3] DIN EN 14126:2004-01. Schutzkleidung – Leistungsanforderungen und Prüfverfahren für Schutzkleidung gegen Infektionserreger. Deutsche Fassung EN 14126:2003. Beuth Verlag GmbH, Berlin.
[4] Deutsche Gesellschaft für Krankenhaushygiene. Sektion „Hygiene in der ambulanten und stationären Kranken- und Altenpflege / Rehabilitation“. Kleidung und Schutzausrüstung für Pflegeberufe aus hygienischer Sicht. Hyg Med 2009;34:102–107.
Dieser Artikel erschien in der Zeitschrift „Hygiene und Medizin“ der Deutschen Gesellschaft für Krankenhaushygiene(2015; 40 – 1/2, Seite 59-60).
Der Kurztipp gibt die Meinung der Verfasser wieder.