01.01.2010 Vergütung
Langzeitergebnisse in der Medizin (aus Abrechnungsdaten) als Grundlage für Versorgungsanalysen und Qualitätsbenchmarking

Abstrakt: Im vorliegenden Beitrag werden Langzeitergebnisse nach Durchführung einer Cholezystektomie auf Basis von aktuellen deutschen Abrechnungsdaten aufbereitet und diskutiert. Zunächst wird dargestellt, dass eine Betrachtung der 90-Tage-Sterblichkeit der Krankenhaussterblichkeit zwar überlegen, aber auf Grund geringer Prävalenz und geringer Fallzahlen als Qualitätsindikator unzuverlässig und daher ungeeignet ist.
Anschließend wurde ein Index poststationärer potenzieller Komplikationen zum Zwecke der fachlichen Diskussion vorgeschlagen, der eine breitere zuverlässigere Qualitätsmessung ermöglicht. In der Zukunft soll eine Weiterentwicklung dieses Index – zusammen mit stationären Komplikationen – eine valide und zuverlässige Beurteilung der Ergebnisqualität (auch für Kliniken mit geringeren Fallzahlen) ermöglichen.
Einführung: Entfernungen der Gallenblase (Cholezystektomien) werden in Deutschland aktuell bei etwa 170.000 Patienten durchgeführt (Veith et al. 2009). Damit gehört diese Operation zu den häufigsten Operationen in der Bauch- bzw. Allgemeinchirurgie. Der quantitativen Bedeutung dieser Operation entsprechend, wurde dieser Leistungsbereich seit 2001 durch die Bundesgeschäftsstelle Qualitätssicherung intensiv analysiert und evaluiert.
Allerdings wurden bis heute keine Analysen von potenziellen Komplikationen nach dem initialen Krankenhausaufenthalt durchgeführt, mutmaßlich deswegen, weil entsprechende Datengrundlagen dem BQS-Verfahren unter vertretbarem Aufwand nicht zur Verfügung standen.
Dabei scheinen Analysen der Langzeitergebnisse für den Leistungsbereich der Gallenblasenentfernungen aber schon deswegen bedeutsam, weil Probleme nach einer Gallenblasenentfernung wie auch Probleme der Indikationsstellung zur Gallenblasenentfernung in der Chirurgie und klassischen Schulmedizin seit Langem so bekannt und prominent sind, dass sie nicht nur unter der Bezeichnung „Postcholezystektomie-Syndrom (K91.5)“ in der ICD verzeichnet sind, sondern darüber hinaus unter der Bezeichnung „sog. Postcholezystektomie-Syndrom“ einen fest definierten Begriff besitzen, der in (nahezu) jedem Lehrbuch der Allgemeinchirurgie benannt und erläutert wird.
Ziel der vorliegenden Analyse war es daher, in Ergänzung zu den vorigen Qualitätsanalysen der stationären Behandlungsphase durch die BQS, mögliche Komplikationen – insbesondere nach dem akutstationären Krankenhausaufenthalt – zu identifizieren und zu quantifizieren.
Material und Methoden: Dazu wurden aus den Abrechnungsdaten diejenigen Fälle mit einem Entlassungsdatum in den Jahren 2005 bis 2007 identifiziert, bei denen eine Gallenblasenentfernung durchgeführt worden war. Zur Identifikation einer Cholezystektomie wurden die Kriterien der Bundesgeschäftsstelle für Qualitätssicherung (BQS1) verwendet2.
Zu diesen Krankenhausfällen wurden – über anonymisierte individuelle Verknüpfungen – Informationen zum Überleben und deren Versichertenstatus innerhalb von 90 Tagen nach Aufnahme ergänzt. Darüber hinaus wurden für Patienten mit Cholezystektomie die Wiederaufnahmen innerhalb eines Jahres analysiert.
Ergebnisse: Tabelle 1 zeigt die Anzahl, wie auch die Alters- und Geschlechtsverteilung der analysierten AOK-Patienten der Jahre 2005-2007 und stellt diese den entsprechenden Angaben von allen Cholezystektomiepatienten im Jahr 2008 gegenüber. Das 3-Jahres-Kollektiv der AOK-Patienten ist dabei etwas umfangreicher (184.450 vs. 170.868). Die Anzahl der Kliniken mit Cholezystektomien ist dagegen nahezu identisch (1.209 vs. 1.204 Kliniken). Erwartungsgemäß zeigt sich im Vergleich der Altersverteilungen, dass das AOK-Kollektiv etwas älter ist, wie auch ein etwas geringerer Anteil an operierten Männern unter den AOK-Patienten (31,1 % vs. 34,3 %).
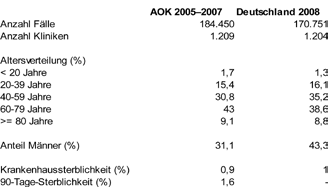
Die Krankenhaussterblichkeit beträgt 0,9 %, bei der BQS dagegen 1,0%. Darüber hinaus konnte mit unserem Ansatz auch das Versterben innerhalb von 90-Tagen-nach Aufnahme analysiert werden. Diese beträgt für unser Kollektiv 1,5 %.
In Abbildung 1 ist der Zusammenhang der klinikspezifischen Krankenhaussterblichkeit mit der 90-Tage-Sterblichkeit dargestellt. Zwar zeigt sich erwartungsgemäß ein deutlicher Zusammenhang zwischen den beiden Mortalitätsraten (Die 90-Tage-Sterblichkeit besteht zum überwiegenden Teil aus der Krankenhaussterblichkeit), dennoch finden sich mitunter deutliche Abweichungen, z. B. für die Kliniken mit einer Krankenhaussterblichkeit von 0 und einer merklich erhöhten 90-Tage-Sterblichkeit.
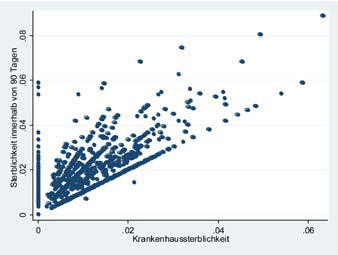
Führt man eine lineare Regression durch, in der versucht wird, die 90-Tage-Sterblichkeit auf Basis der Krankenhaussterblichkeit vorherzusagen, so ergibt sich eine erklärte Varianz von 60 %, was umgekehrt bedeutet, dass 40 % der Varianz der 90-Tage-Sterblichkeit durch die Krankenhaussterblichkeit nicht vorhergesagt wird. Dieses Beispiel illustriert die Notwendigkeit einer Nachbeobachtung und einer sektorenübergreifenden Qualitätsevaluation, insbesondere vor dem Hintergrund von sinkenden Verweildauern.
Um die Sterblichkeitsraten zwischen Kliniken mit unterschiedlich kranken Patienten besser vergleichen zu können, wurde darüber hinaus eine Risikoadjustierung durchgeführt. Dazu wurden – neben Alter und Geschlecht – Definitionen von Begleiterkrankungen gemäß dem international weit verbreiteten Elixhauser-Score berücksichtigt (Elixhauser et al. 1998, Quan et al. 2005). Dabei weist eine Receiver-Operator-Characteristic-Analyse mit 92 % Fläche unter der Kurve auf eine exzellente Diskriminationsfähigkeit dieses Modells hin (Kurve nicht dargestellt).
Um risikoadjustierte klinikspezifische Sterblichkeiten vergleichen zu können, wurden „Standardisierte Mortalitäts-Ratios“ (SMR) berechnet. Dazu wurden beobachtete Sterblichkeiten einer Klinik durch die erwarteten Sterblichkeiten dividiert, wobei die erwarteten Sterblichkeiten auf Grund des oben genannten Elixhauser Scores ermittelt wurden. In Abbildung 2 ist die Verteilung dieser SMR für alle Kliniken in Deutschland dargestellt, die im Untersuchungszeitraum mindestens 30 Fälle behandelt hatten.
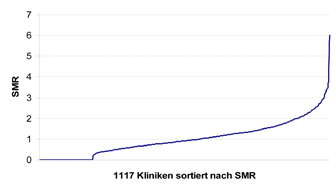
Es zeigt sich eine deutliche Streuung der klinikspezifischen SMR. So wiesen 18 % der Klinken keinen Todesfall auf, während 56 Kliniken (5 %) eine um das 2,5–fach erhöhte Mortalität aufweisen (SMR > 2,5). Allerdings zeigen weitere statistische Analysen, dass die Anzahl der Fälle pro Klinik bzw. die Sterberate deutlich zu gering ist, um anhand dieses Indikators die Qualität jenseits von zufälligen Schwankungen beurteilen zu können (Heller 2008, Heller et al. 2004, Dimick et al. 2004).
Wenn beispielsweise eine real existierende Verdopplung der Mortalitätsrate einer Klinik mit einer Sicherheit von 80 % (Power) bei einem Signifikanzniveau von 95 % nachgewiesen werden sollte, würden für die hier gegebenen Bedingungen (1,5 % 90-Tage-Sterblichkeit) mindestens 505 Fälle in dieser Klinik benötigt.
Um diesem Problem zu begegnen, wurde untersucht, ob stationäre Wiederaufnahmen ggf. auf potentielle Komplikationen hinweisen und sich damit gegebenenfalls als Endpunkte einer Qualitätsanalyse eignen. Tabelle 2 zeigt die häufigsten Hauptdiagnosen bei Wiederaufnahme innerhalb eines Jahres nach einem stationären Aufenthalt mit Cholezystektomie.
Dabei lassen die häufigsten Wiederaufnahmediagnosen, wie etwa Cholelithiasis, sonstige Erkrankungen der Gallenwege oder auch Pankreatitis oder Ileus (Darmverschluss) durchaus an potentielle Komplikationen der Cholezystetkomie, also an „Postcholezystektomiesyndrome“ oder „sog. Postcholezystektomiesyndrome“ denken.
Wie zuvor für die Endoprothetik durchgeführt (Heller 2008), wurde im Folgenden ein Index potentieller Komplikationen entworfen. Dabei wurde von einer potentiellen Komplikation ausgegangen, wenn:
der Patient 90 Tage nach Aufnahme verstorben war eine Wiederaufnahme innerhalb von 90 Tagen mit folgender Hauptdiagnose (ICD-Kode) vorlag: Peritonitis (K65), Pankreatitis (K85), Paralytischer Ileus und mechanischer Ileus ohne Hernie (K56), Komplikationen bei Eingriffen (T81), Bauch- und Beckenschmerzen (R10), Sonstige Krankheiten des Peritoneums (K66), Gastritis und Duodenitis (K29), sonstige nichtinfektiöse Gastroenteritis und Kolitis (K52), Thrombose und Embolie (I80)
- eine Wiederaufnahme innerhalb von 1 Jahr mit folgender Hauptdiagnose vorlag: Cholelithiasis (K80), sonstige Krankheiten der Gallenblase/Gallenwege (K83), Hernia ventralis (K43), stationärer Aufenthalt mit Bauchoperation
Dabei ist an dieser Stelle zu betonen, dass es sich bei dem aktuellen Index potentieller Komplikationen um einen Arbeitsentwurf handelt, der in einer aktuell stattfindenden Diskussion mit medizinischen Fachgremien, niedergelassenen Ärzten und Patienten (-vertretern) ggf. überarbeitet wird.
Ungeachtet dieser Tatsache ist in Abbildung 3 die Verteilung der klinikspezifischen Raten dieses Index für Kliniken mit mindesten 30 Fällen im Untersuchungszeitraum dargestellt. Es zeigt sich, dass lediglich 0,7 % der Kliniken keinerlei poststationäre potentielle Komplikationen aufweisen, die durchschnittliche Rate des Index beträgt 7,7 %, etwa 1,7 % der Kliniken weisen eine Indexprävalenz > 15 % auf. Die maximale Prävalenz im untersuchten Kollektiv beträgt 30 %. Wird eine Power-Analyse bzw. eine Berechnung der minimal benötigten Fallzahl analog zu dem oben anhand der 90-Tage-Sterblichkeit angeführten Beispiel durchgeführt, so ergibt sich eine minimal benötigte Fallzahl von 93 Fällen pro Klinik.
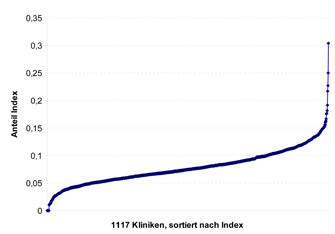
Damit wären – auf Basis unseres Untersuchungskollektivs – etwa 70 % der Kliniken anhand dieses Indikators mit ausreichender Sicherheit (Power) beurteilbar. Dabei konnte unlängst von uns und anderen gezeigt werden, dass die Verwendung von Qualitätsindizes ebenfalls zu einer deutlichen Verbesserung der Reliabilität dieser Maßzahlen führt (Heller 2010, Staiger et al. 2009).
Diskussion und Ausblick: In dieser Arbeit wurden erste Analyen von potenziellen poststationären Komplikationen nach Cholezystektomie durchgeführt. Zunächst wurde eine risikoadjustierte 90-Tage-Sterblichkeit analysiert, aber gleichzeitig dargelegt, dass eine Qualitätsmessung, die nur auf diesem Endpunkt besteht, auf Grund der zu geringen Prävalenz bzw. der zu geringen Fallzahl zu keinen zuverlässigen Ergebnissen führen kann.
In der Folge wurde daher ein Index aus unterschiedlichen potentiellen poststationären Komplikationen gebildet. Demnach fanden sich nach der akutstationären Entlassung im Durchschnitt bei etwa 7,7 % der Patienten Hinweise auf mögliche Komplikationen nach Gallenblasenentfernung in der postationären Phase. Die vorgelegte Arbeit versteht sich als Ergänzung zu den bestehenden Qualitätssicherungsverfahren der Cholezystektomie der externen Qualitätssicherung, die bislang nur Ereignisse während des Krankenhausaufenthaltes analysieren konnte.
Dabei kann argumentiert werden, dass die Entwicklung und Verwendung von Qualitätsindizes,
- eine statistische Beurteilung der Ergebnisqualität mit deutlich besserer Sicherheit ermöglicht.
- eine deutliche umfassendere Qualitätsmessung ermöglicht, da unterschiedliche Endpunkte berücksichtigt werden, zumal erwartet werden kann, dass nicht jeder relevante Qualitätsmangel eine Erhöhung der Sterblichkeit zur Folge haben muss.
- mutmaßlich ein besseres Instrument für die Qualitätssicherung darstellt.
Wobei insgesamt anzumerken ist, dass eine Bildung von Indizes oder zusammengesetzten Endpunkten in der Medizin bzw. in der Qualitätssicherung nicht unüblich ist3. Allerdings existieren auch mögliche Nachteile einer solchen Indexbildung. So sind die Indizes aus heterogenen Endpunkten zusammengesetzt, die nicht nur unterschiedliche Dimensionen abdecken, sondern mitunter auch deutlich unterschiedliche Bedeutungen haben. Je nach Kontext ist dabei zu erwarten, dass die gewünschten Wertigkeiten der einzelnen Dimensionen ggf. auch sehr unterschiedlich sein werden.
Ein weiterer Diskussionspunkt besteht in der Frage, ob tatsächlich alle und immer relevante Qualitätsendpunkte erfasst werden. Beispielsweise könnte kritisch angemerkt werden, dass eine Gastroenteritis/Kolitis keine typische Komplikation einer Cholezystektomie darstellt. Dem könnte entgegnet werden, dass eine Gastroenteritis/Kolitis kurz nach einer Cholezystektomie den Verdacht aufkommen lässt, dass die Indikation zur Cholezystektomie ggf. falsch gestellt worden war. Unter Umständen wäre es dann aber sinnvoll, ein kürzeres Zeitintervall der Nachbeobachtung für diese Diagnose zu wählen.
Ziel aktueller Anstrengungen ist es, dies anhand der vorliegenden Daten im Detail empirisch zu evaluieren. Grundsätzlich versteht sich der hier vorgestellte Index aber – wie oben bereits betont – als eine Arbeitsfassung der in Kooperation mit unterschiedlichen Beteiligten weiter angepasst und verbessert werden soll. Konstruktive kritische Kommentare aus der Leserschaft zu der hier vorgelegten Arbeit sind also ausdrücklich erwünscht. Einen vergleichbaren Prozess haben wir für Qualitätsindizes in der Endoprothetik vor einiger Zeit zusammen mit medizinischen Fachexperten, Einweisern und Patienten bereits begonnen (Heller 2008).
In Zukunft soll eine Weiterentwicklung dieses Index mit weiteren stationären Komplikationen zusammengeführt werden, um insgesamt eine breitere, valide und zuverlässige Beurteilung der Ergebnisqualität – auch für Kliniken mit geringeren Fallzahlen zu ermöglichen.
1 URL: www.bqs-online.com
2 Zusätzlich zum BQS-Vorgehen wurde in dieser Definition von Tracerfällen bereits die longitudinale Perspektive berücksichtigt: Wiederaufnahmen innerhalb von 2 Tagen in einem anderen Krankenhaus mit dem ursprünglichen Fall zu einem Fall zusammengeführt (Legaldefinition einer Verlegung). Darüber hinaus wurden keine Fälle betrachtet, bei denen im Jahr zuvor das Aufgreifkriterium schon einmal erfüllt war. Dieses Vorgehen entspricht dem Vorgehen im Projekt Qualitätssicherung mit Routinedaten (QSR). Vgl. URL: http://wido.de/fileadmin/wido/downloads/pdf_krankenhaus/wido_kra_qsr-abschlussbericht_
0407.pdf
3 Vgl. zuletzt: Staiger et al. (2009)
Literatur:
[1] Dimick JB, Welch HG, Birkmeyer JD (2004) Surgical mortality as an indicator of hospital quality: the problem with small sample size. JAMA, 292: 847–851.
[2] Elixhauser A, Steiner C, Harris DR, Coffey RM (1998) Comorbidity measures for use with administrative data. Med Care, 36 (1): 8–27.
[2] Heller G, Swart E, Mansky T (2004) Qualitätsanalysen mit Routinedaten. Ansatz und erste Analysen aus dem Gemeinschaftsprojekt „Qualitätssicherung mit Routinedaten“ (QSR). In: Klauber J, Robra BP, Schellschmidt H (Hrsg): Krankenhaus-Report 2003. Stuttgart: 271–88.
[3] Heller G (2008) Zur Messung und Darstellung von medizinischer Ergebnisqualität mit administrativen Routinedaten in Deutschland. In Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz, 10: 1173–1182.
[3] Heller G (2010) Qualitätssicherung mit Routinedaten – Aktueller Stand und Weiterent-wicklung. In: Klauber J, Geraedts M, Friedrich J (Hrsg): Krankenhaus-Report 2010. Stuttgart: 239–253.
[3] Quan H, Sundararajan V, Halfon P, Fong A, Burnand B, Luthi JC, Saunders LD, Beck CA, Feasby TE, Ghali WA (2005) Coding Algorithms for Defining Comorbidities in ICD-9-CM and ICD-10 Administrative Data. Med Care, 43 (11): 1130–1139.
[4] Staiger DO, Dimick JB, Baser O, Fan Z, Birkmeyer JD (2009) Empirically derived composite measures of surgical performance. Med Care, 47: 226–233.
Veith C, Bauer J, Döbler K, Fischer B (2009) Qualität sichtbar machen.
[5] BQS-Qualitäts-report 2008. Bundesgeschäftsstelle für Qualitätssicherung. gGmbH Düsseldorf.
Autor des Artikels
Priv.-Doz. Dr. med. Günther Heller
Wissenschaftliches Institut der AOKBonnWeitere aktuelle Artikel
01.10.2013 Vergütung
BDC-Beratungsangebote zur Abrechnung in Klinik und Praxis
Auf BDC|Online finden Sie zu allen Bereichen der chirurgischen Abrechnung
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.