01.10.2011 Wissen
Delegation ärztlicher Tätigkeiten an die IT-Eine Frage der Reife von Organisation und System

Ärztemangel und Kostendruck im Gesundheitswesen verpflichten die Krankenhäuser zu einer kontinuierlichen Optimierung ihrer Arbeitsprozesse, wozu neben einer effizienten Organisation der Abteilungen und der jeweiligen Prozesse eine optimale IT-Unterstützung notwendig ist. Ein Hebel, der im deutschen Gesundheitswesen häufig unterschätzt wird:
Mehr als 65 % der ärztlichen Arbeitszeit bestehen neuen Veröffentlichungen zur Folge, aus sogenannten indirekten medizinischen Aktivitäten. Dies sind vorwiegend Tätigkeiten, die das Informationsmanagement betreffen. Diese Zeit geht zu Lasten der Patientenversorgung [1] und sorgt nicht selten für Unzufriedenheit bei den Medizinern. [2] Eine suboptimale Organisation und IT-Unterstützung kann zudem Lücken und Verzögerungen in der Leistungsabrechnung bedingen, die Erlösverluste oder zumindest eine reduzierte Liquidität nach sich ziehen.
Es ist davon auszugehen, dass sowohl die IT-Infrastruktur als auch die IT-Parametrierung einen relevanten Einfluss auf den ärztlichen Ressourcenverbrauch haben. Daneben haben Studien [3] gezeigt, dass es trotz identischer IT-Infrastruktur sogar innerhalb eines Klinikums zu einer erheblichen Heterogenität in der Nutzung des Krankenhausinformationssystems kommen kann.
Dieser unterschiedliche Nutzungsgrad ist zumeist organisatorisch bedingt und auf eine unharmonische Abstimmung des ablaufbedingten Bedarfs mit der IT-Infrastruktur und -Parametrierung zurückzuführen. Unklare Verantwortlichkeiten für die Pflege des Krankenhausinformationssystem (KIS) und fehlende Informationen im Haus über die Möglichkeiten der eingesetzten Software machen eine optimale Vereinfachung der Arbeitsabläufe durch die IT unmöglich und generieren im Krankenhausalltag zusätzlichen Arbeitsaufwand. Dabei sind die Auswirkungen umso größer, je häufiger die jeweiligen Aktivitäten sich wiederholen. So wirken sich Defizite in der IT-Unterstützung der Arztbriefschreibung stärker aus als beispielsweise Probleme bei der kardiologischen Befundung, da diese nur einen Bruchteil der Patienten betrifft.
Als Konsequenz einer suboptimalen Organisation und IT-Unterstützung kann entweder das Leistungspotential eines Hauses nicht genutzt oder die vorgesehene Arbeitszeit nicht eingehalten werden.
Die Arbeit mit IT ist immer ein Prozess, der ständigen Neuerungen und Weiterentwicklungen unterworfen ist. Wissen ist hier also stark an aktuelle Entwicklungen geknüpft – „Panta rhei – alles fließt, alles ist in Bewegung“ (Heraklit). Deshalb muss beim Wissenstransfer und damit bei der Umsetzung eines geeigneten Schulungs- und Informationskonzeptes darauf geachtet werden, dass
a) aktuelles Wissen kommuniziert wird und
b) dass es nicht einmalig, sondern kontinuierlich zyklisch kommuniziert und parametriert wird.
Der Bundesverband Gesundheits-IT (bvitg) hat in der Effectiv-IT-Studie [4] die Effektivität der eingesetzten IT-Lösungen im Krankenhaus untersucht: Als Hauptärgernisse für den laufenden IT-Betrieb haben sich mit 51,6 % die mangelnden Schulungen bzw. das nicht vorhandene Wissen für den Umgang mit den IT-Systemen herausgestellt.
So ist es für den Mitarbeiter oft schwierig zu differenzieren, was die Ursache für gefühlt viel zu aufwändige Dokumentations- und Organisationsabläufe ist. Fehlende Kenntnis des Gesamtsystems machen es ihm unmöglich, festzustellen, ob sie auf
- organisatorische Schwächen innerhalb der Abteilung,
- suboptimale Parametrierung der Software,
- eine mangelhafte Hardware-Ausstattung oder
- systemimmanente Beschränkungen
zurückzuführen sind. Der Arzt kann sich in dieser Situation nur autodidaktisch „seinen“ besten Weg suchen, ohne mit konstruktiven Vorschlägen zu einer Verbesserung beitragen zu können.
Hindernisse einer suboptimalen Umsetzung lassen sich am Beispiel der Arztbriefschreibung darstellen. Diese Aktivität ist häufig, findet mindestens einmal in jedem Patientenprozess statt und hat deshalb einen besonders starken Einfluss auf den klinischen Alltag.
Anspruch:
Eine EDV-gestützte Arztbriefschreibung sollte
- alle vorhandenen Informationen zum Patienten strukturiert nutzen,
- Eingabedopplungen überflüssig machen,
- das Dokument automatisch formatiert zur Verfügung stellen,
- Anamnese, Befunde und Bilddaten automatisch übernehmen und durch Freitext ergänzt werden können,
- zulassen, dass parametrierbare Textbausteine um Standardverläufe, -befunde oder ganze Satzpassagen eingefügt werden können
und so einen effizienten Workflow unterstützen, um die Bearbeitungszeiten zu minimieren.
Realität:
Folgende Hindernisse werden in ihren Effekten häufig unterschätzt:
1. Medienbrüche
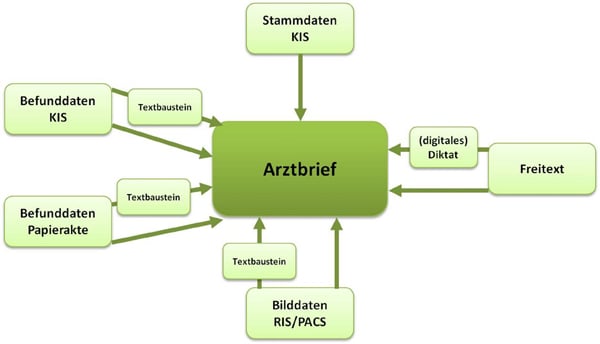
An den meisten Kliniken in Deutschland ist der Prozess der Digitalisierung (noch) nicht abgeschlossen, d. h. nur ein Teil der Befunde und Daten zu einem Patienten befindet sich im KIS, ein weiterer Teil wird in der Papierakte verwaltet (Abb.1). Diese Medienbrüche machen eine Parallelverwaltung von Papier- und Digitalakte erforderlich.
Abb. 1: Quellen des Arztbriefes
2. Unklare Zuständigkeiten bei der Aktenführung
Sind die Zuständigkeiten für die Verwaltung (Sortieren nachlaufender Befunde etc.) und den Transport der Akten nicht klar geregelt, so ergeben sich weitere Ablaufverzögerungen und Fehlermöglichkeiten.
3. Papierbasierter Korrekturzyklus
Der Abgleich verschiedener papierbasierter Korrekturversionen eines Arztbriefes sowie der Bedarf, die korrigierten Versionen physisch von Bearbeitungsort zu Bearbeitungsort zu transportieren, beansprucht ebenfalls Ressourcen und sorgt für weitere Verzögerungen.
4. Mangelnde Nutzung von Textbausteinen
Beobachtet werden kann auch, dass in vielen Abteilungen nur wenig oder gar nicht mit Textbausteinen gearbeitet wird. Dies ist gerade, wenn nicht deutschsprachige Ärzte mit der Aufgabe der Arztbeschreibung konfrontiert sind, ein Problem. Die Verbesserungen, die im günstigen Fall durch die Schreibkräfte, häufig aber durch den vorgesetzten Oberarzt erledigt werden, rauben Zeit. Gleichzeitig sind Textbausteine ein Schutz vor dem Vergessen von relevanten Aspekten, die in den Briefen erwähnt werden sollten. Werden Regeln hinterlegt, können z. B. automatisch Begründungen für häufig seitens des MDK angezweifelte Behandlungsschemata ergänzt werden.
5. Oberflächengestaltung der IT
Eine unübersichtliche und nicht intuitiv zu bedienende Oberfläche kann den Umgang mit einem Arztbriefmodul unnötig verlängern. Die meisten KIS-Systeme bieten die Möglichkeit, das Aussehen des Arztbriefmoduls in vielen Punkten an die Bedürfnisse der Abteilungen oder des Hauses anzupassen, was jedoch selten in dem jeweils erforderlichen Maße genutzt wird.
6. Präsentation der notwendigen Informationen
Häufig werden die kompletten Informationen zu einem Patienten chronologisch sortiert präsentiert. Ist die Beschreibung der Befundart nicht sprechend, müssen z.B. diverse Blutbefunde geöffnet werden, um den mit dem Nachweis des erhöhten Tumormarkers zu finden. Dabei wäre es wünschenswert, die Zusammenstellung der Laborbefunde inhaltsorientiert zu gestalten: Eine Abfrage der letzten Befunde bei Routinewerten, sowie der automatische Vorschlag von auffälligen Werten und, sofern vorhanden, dem Vergleichswert bei Entlassung zur Übernahme könnte auf den Stationen viel Zeit sparen.
7. Unterstützung von Rechtschreibung und Formatierung
Gerade bei starkem Zufluss von nicht deutschsprachigen Gastärzten, wie derzeit gegeben, ist eine Rechtschreib- sowie Formatierungshilfe wichtig. Diese wird nicht von allen Arztbriefmodulen unterstützt. Stimmen gar Ausdruck und Ansicht des Briefes im Arztbriefmodul nicht überein, so muss wiederholt mit der Druckvorschau gearbeitet werden, um die Formatierung zu optimieren.
8. Stammdatenpflege
In vielen Häusern ist kein Verantwortlicher für die Stammdatenpflege definiert. In der Folge müssen Anrede oder Adresse der Einweiser händisch korrigiert werden. Dies ist nur möglich, wenn auf dem Adressfeld kein Schreibschutz liegt. Daneben fehlt erstaunlich häufig die Möglichkeit, im Arztbrief mehrere Absenderadressen automatisch einzutragen.
Konsequenzen:
Organisatorische Schwächen, Medienbrüche und Fragmentierung von Informationen, sowie die lückenhafte Parametrierung der Systeme potenzieren sich in ihren Auswirkungen auf den Zeitbedarf. Der Arztbrief dient hier zwar als wirkungsvolles Beispiel, ähnliche Probleme sind jedoch für gewöhnlich bei der Leistungsdokumentation, der Befundung von Untersuchungen, dem Ordermanagement oder auch bei Kodierung und Abrechnung vorhanden.
So entstehen Abläufe im Umgang mit der Arztbriefschreibung, die durch viele vermeidbare Arbeitsschritte gekennzeichnet sind. Die zeitliche Mehrbelastung, die häufig noch nicht mal für die Führungsebene der Abteilung transparent ist, prägt den Alltag auf den Stationen. Sie kollidiert mit der Anforderung, den Arztbrief mit Entlassung des Patienten fertig gestellt zu haben und führt zu verständlichem Unmut bei der knappen Ressource Arzt.
Abb. 2: Zeitverlust pro Jahr und Station durch einen supboptimalen Arbeitsfluss bei der Arztbriefschreibung.
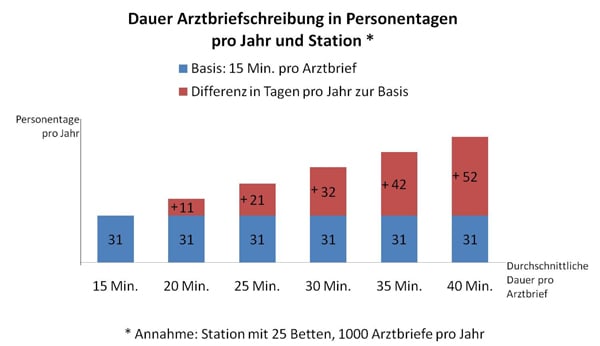
Abbildung 2 verdeutlicht den Zeitverlust in Tagen pro Jahr, der durch eine suboptimale Parametrierung des Arztbriefformulars und ein Schulungs- und Informationsdefizit der Mitarbeiter entstehen kann.
Dabei darf der Anteil, den ein schlechtes Informationsmanagement und ein uneinheitlicher Wissensstand in den Abteilungen an dieser Zeitverzögerung haben, nicht unterschätzt werden.
Ist der Informationsfluss über Neuerungen im System zu den Nutzern nicht geregelt, erfahren diese nicht, wenn Probleme gelöst oder Funktionalitäten verbessert wurden.
Abb. 3: Umfrageergebnis zu Möglichkeiten und Nutzung automatisierter Datenübernahme in den Arztbrief bei Mitarbeitern verschiedener Stationen einer Klinik. (n=6, Bewertung auf einer Ordinalskala von 1 bis 6)
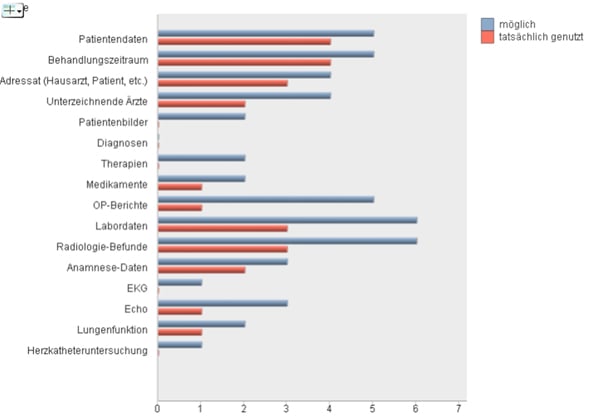
Abbildung 3 zeigt ein Umfrageergebnis aus einem Projekt der XULON Consulting GmbH zum Kenntnisstand der Mitarbeiter über im System vorhandene Funktionalitäten. Es wird deutlich, dass das Wissen um die technischen Möglichkeiten der Software nicht bei allen Mitarbeitern gleichmäßig vorhanden ist, was zu einer heterogenen Nutzung führt.
Selbstverständlich reicht es nicht, neue Funktionalitäten über das Intranet zu veröffentlichen, wie es in vielen Häusern üblich ist. Damit diese Möglichkeiten zur Zeitersparnis auch genutzt werden, bedarf es der direkten Ansprache des einzelnen Nutzers und, wenn es sich um komplexere Änderungen handelt, eines schneeballartigen Informationssystems, damit der neue Arbeitsfluss demonstriert werden kann.
Die o.g. Probleme betreffen die Krankenhäuser systemunabhängig in verschiedenem Maß. Da es in wenigen Häusern Strukturen gibt, die gleichzeitig für die Optimierung der Arbeitsprozesse und der IT-Unterstützung verantwortlich sind, bleiben diese Potentiale meist unterschätzt und unbearbeitet.
Tabelle 1: Reifegrad-Assessment
| X=IT-Unterstützung | y=Organisation | Umgang | |
| CH – Elb | 62% | 50% | 610.4 |
| CH – Mad | 54% | 60% | 615.6 |
| IN-Elb | 67% | 57% | 1108.1 |
| IN-Mad | 40% | 47% | 960.3 |
| Gyn – Elb | 35% | 50% | 180 |
| Gyn – Mad | 70% | 70% | 219 |
Wegen der hohen IT-gebunden Potenziale wurden die aus verschiedenen Projekten hervorgehenden Probleme und Erfolgsfaktoren u. a. bei der IT-gestützten Behandlungsplanung und -führung gesammelt, verglichen und bewertet.
Die Hypothese dabei:
- Erst wenn klare Erfolgskriterien für die optimale Integration von Patientenprozessen und IT formuliert sind, werden die Zustände in Abteilungen und Kliniken vergleichbar und messbar.
- Aus dem Einfluss der Erfolgskriterien auf das Ergebnis lassen sich die Prioritäten für Verbesserungsmaßnahmen herleiten.
Auch die Definition von Best Practices ist erst dann möglich, wenn der „Brei“ aus unspezifischen Verbesserungsvorschlägen strukturiert und messbar vorliegt.
Ziel des von uns entwickelten Reifegrad-Assessments MedOrgIT! ist es, diese verschiedenen Größen sichtbar und messbar zu machen. Erst wenn das beschriebene Phänomen quantifizierbar wird, kann der Vergleich von Abteilungen und Krankenhäusern dabei helfen, Best Practices festzustellen und gezielt Optimierungen entlang des zu erwartenden Wirkungsgrades zu planen.
Mit MedOrgIT! werden im Rahmen einer Kurzanalyse Effektivität, Effizienz, Anwenderzufriedenheit und Softwareunterstützung einer Abteilung untersucht und mit Hilfe einer dafür entwickelten sog. XULON-Matrix bewertet. Dabei wird ein besonderer Fokus auf die Ursachenanalyse gelegt.
Für die Einordnung der besuchten Stationen in der XULON-Matrix werden
- IT-Unterstützung und -Konfiguration ( X-Achse) sowie
- die Reife der Organisation des Informationsmanagements (Y-Achse)
in einem Koordinatensystem abgebildet. Die Größe der einzelnen Punkte variiert in direkter Proportionalität zur Fallzahl der jeweiligen Struktur, um Überblick über die Relevanz der Potenziale zu schaffen.
Abb. 4: XULON-Matrix zum Vergleich der reife von Organisation und IT-Unterstützung des Informationsmanagements in verschiedenen Abteilungen verschiedener Häuser
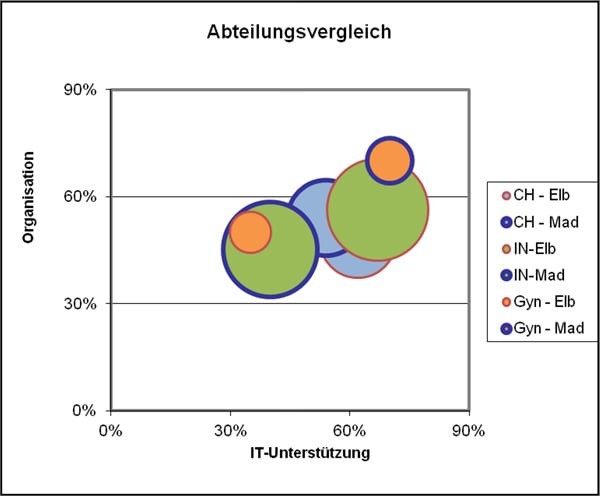
Durch diese XULON-Matrix wird verbildlicht, wie die Optimierungspotenziale der einzelnen Abteilungen im Umgang mit der Software gelagert sind und wo sich die Abteilungen im Vergleich zu anderen befinden. Sie macht den Reifegrad von Organisation und IT von Stationen verschiedener Disziplinen aber auch ganzen Krankenhäusern untereinander vergleichbar.
Jede Analyse zieht eine Problemdefinition und einen priorisierenden Aktivitätenplan zur Optimierung nach sich. Dadurch bekommen die Kliniken einen Überblick über Status und Verbesserungsmöglichkeiten bei der Gestaltung ihrer Informationsprozesse und der Unterstützung durch die IT.
Fazit
Der Einfluss des Informationsmanagements auf den ärztlichen Zeitbedarf wird häufig unterschätzt. Gleichzeitig wird selten versucht, die Potentiale in den einzelnen Abteilungen strukturiert aufzuschlüsseln, um einen rational begründbaren Optimierungsplan aufzusetzen. Das Reifegrad- Assessment MedOrgIT! macht Probleme der Abteilungen bei Organisation und IT vergleichbar und priorisiert Optimierungspotenziale.
Bei einem Anteil der ärztlichen Arbeitszeit von über 65 % für das Informationsmanagement ist dies der Schlüssel, um die Delegation ärztlicher Tätigkeiten an die IT strukturiert voranzutreiben.
Literatur:
[1] Mache, Stefanie. General and visceral surgery practice in German hospitals: a real-time work analysis on surgeons’ work flow. Langenbecks Arch Surg., 2010, Vol. 395, 81–87b.
[2] IQME – Institut für Qualitätsmessung und Evaluation. Ergebnisbericht der Mitgliederbefragung Marburger Bund 2010 – Analyse der beruflichen Situation derangestellten und beamteten Ärzte in Deutschland. 2010.
[3] Dugas, Martin, Eckholt, Markus and Bunzemeier, Holger. KIS-Benchmarking: Analyse der Vollständigkeit und Rechtzeitigkeit von Arztbriefen mit dem CT-Plot. 53. Jahrestagung der Deutschen Gesellschaft für Medizinische Informatik, Biometrie und Epidemiologie e. V. (GMDS). September 10, 2008.
[4] Böckmann, Prof. Dr. Britta and Akce, B.Sc. Ayse. Effectiv-IT – Wertschöpfung von IT – Hemmnisse und ökonomische Bewertung von health-IT in Krankenhäusern. [Online] März 31, 2011.
Burgdorf H. Delegation ärztlicher Tätigkeiten an die IT – Eine Frage der Reife von Organisation und System. Passion Chirurgie. 2011 Oktober; 1(10): Artikel 02_08.
Autor des Artikels
Dr. Heike Burgdorf
Senior ConsultantXULON Consulting GmbHKatharinenstrasse 3020457HamburgWeitere Artikel zum Thema
01.12.2013 Panorama
Tauschen Sie sich mit 17.000 BDC-Mitgliedern aus – Das Chirurgen-Netzwerk [cNetz] in neuem Design
Internetplattformen wie Facebook, Twitter oder XING haben sich sowohl im
01.12.2013 Karriere
Neue Lernwelten in der chirurgischen Weiter- und Fortbildung entdecken
Chirurginnen und Chirurgen müssen lebenslang lernen, sei es auf der
01.11.2013 Kinderchirurgie
Schau Dich schlau: Kindertraumatologie – Bandläsionen des Kniegelenkes bei Kindern und Jugendlichen
„Wie macht der/die das eigentlich?“ – Kennen Sie die Frage
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.