2.1 Was macht den Arzt im Chefarzt aus?
Ein interessanter Erklärungsansatz kann hier die Theorie eines professionellen klinischen Handelns des Soziologen Ulrich Övermann [2] liefern, die ich auf das ärztliche Handeln angewendet habe. Dieser Theorieansatz erlaubt es jenseits aller Arztlyrik zu verstehen, was das ärztliche Handeln und die daraus resultierende Rolle von anderen Berufsgruppen unterscheidet.
Definition der Klinischen Hermeneutik
Die klinisch-hermeneutische Entscheidungsfindung im Einzelfall, die auf der gedanklichen Operation der Deutung basiert, beschreibt im Sinne von Gadamer [3] ein Verstehen, das auf einem Sich-Hineinversetzen in die jeweilige Krankengeschichte und die akute Krankheitssituation des Patienten beruht. Der Deutende bedient sich dabei immer seiner Vorverständnisse, die er in anderen Deutungszusammenhängen entwickelt hat.
Er bewegt sich somit in einem hermeneutischen Zirkel [3], in dem jede ärztliche Vorerfahrung die Grundlage der Deutung einer neuen klinischen Situation darstellt. Es kommt so anhand der eigenen klinischen Erfahrung zu einer ausgeprägten Zunahme der Deutungskompetenz des Arztes, die dieser im ärztlichen Alltag an der Abnahme der ihn belastenden Ambivalenz und der Unsicherheit in Fällen relevanter klinischer Entscheidungen festmachen kann. Das nenne ich ärztliche Reifung durch klinisch-hermeneutische „Praxis“.
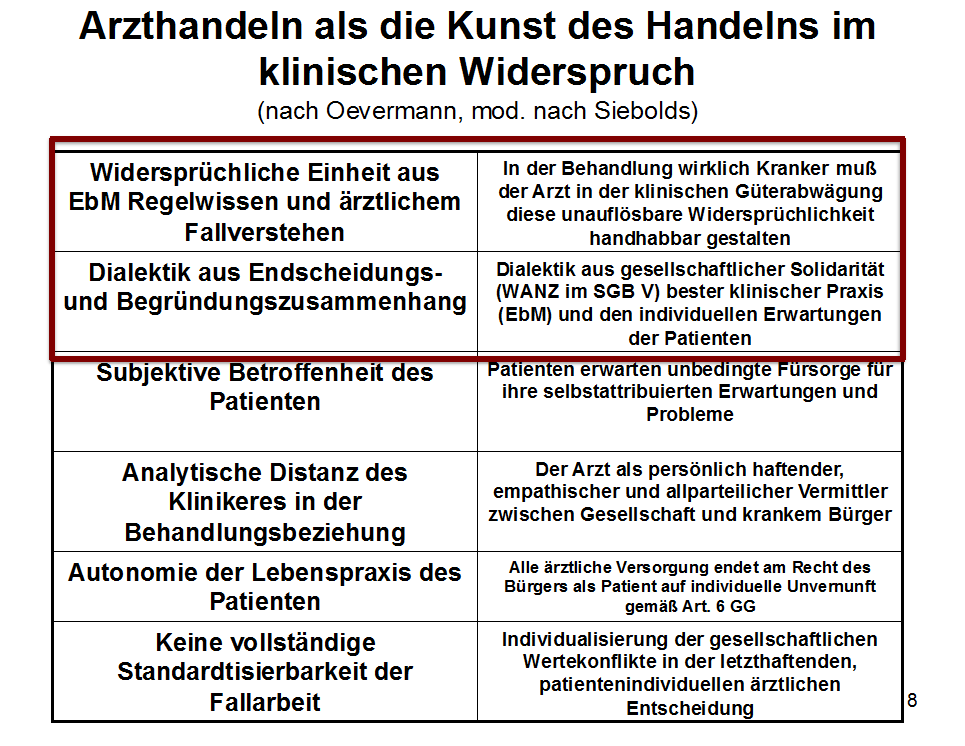
Abb. 1: Hermeneutische Fallarbeit
In dieser Theoriebildung interessieren aus der chefärztlichen Perspektive vor allem zwei zentrale Aussagen:
Die widersprüchliche Einheit aus evidenzbasiertem Regelwissen und ärztlichem Fallverstehen
Jeder Arzt handelt in der Versorgung des einzelnen kritisch- oder komplex-chronisch Kranken immer in einem widersprüchlichen und unauflösbaren Spannungsfeld zwischen dem, was Wissenschaft im Sinne der evidenzbasierten Medizin als Vorgabe für gutes ärztliches Handeln vorgibt und seinem eigenen, durch klinische Reife, generierten Verstehen des einzelnen Falls.
Der Arzt handelt im Verständnis der hermeneutischen Fallarbeit immer in der unauflöslichen Widersprüchlichkeit beider Grundgrößen. Es gibt in diesen Behandlungssituationen keine immer gültigen, trivial-technischen Ja-Nein-Entscheidungen nach naturwissenschaftlichem Rezept. Diese unauflösliche Widersprüchlichkeit zwingt den Arzt zu einem Handeln im Widerspruch, dem im Grunde nur mit der hermeneutischen Methode beizukommen ist. Tut er das nicht, droht der für den Patienten gefährliche Zustand einer lähmenden Ambivalenz und Unsicherheit, der den Arzt klinisch handlungsunfähig werden lässt!
Dieser Zusammenhang ist für leitende Ärzte so bedeutend, wie auch problematisch. Die Rolle des leitenden Arztes schreibt ihm zu, dass ihm in komplizierten oder bedrohlich-kritischen Fällen die Patienten zugewiesen werden, weil die bisher mit dem Fall befassten Ärzte mit ihrer hermeneutischen Kompetenz an ihre Grenzen einer verantwortlichen Behandlung kommen.
Eine wesentliche Kompetenz, die der Chefarztrolle innewohnt, ist die der finalen Letztverantwortung in kritischen Fällen. Das schreibt dieser Arztgruppe eine Art letztinstanzlicher Deutungskompetenz und Deutungshoheit zu, die sie schlussendlich dazu verpflichtet, einsame Entscheidungen in Letztverantwortung zu fällen, die oft genug für den Patienten von existentieller Bedeutung sind.
Die zunehmende Kultur der teamorientierten Entscheidungsfindung entlastet ihn zwar, entbindet ihn aber gerade nicht von dieser Letztverantwortung. Im Sinne Övermanns ist die Bereitschaft zur Übernahme dieser hermeneutisch-klinischen Letztverantwortung ein konstitutives Merkmal der Rolle jedes professionellen Arztes, die aber in der Chefarztrolle eine extreme Ausprägung findet.
Dialektik aus Entscheidungs- und Begründungszusammenhang
Der Begriff Dialektik beschreibt im ärztlichen Handeln, dass der Arzt letztlich eine wertekritische Güterabwägung vornehmen muss, bei der die geschuldete gesellschaftliche Solidarität gemäß der Vorgaben des SGB V, die beste klinische Praxis durch die Anwendung evidenzbasierter Medizin, das eigene Fallverstehen sowie die Erwartungen und Wertepräferenzen des Patienten berücksichtigt werden müssen. Dieser dialektische Diskurs stellt sicher, dass keines der vier fallbestimmenden Elemente unreflektiert dominant wird.
Für die chefärztliche Rolle generiert dieser Zusammenhang eine zentrale Problematik, die als grundlegende Unterschiedsbildung in der Gegenüberstellung mit Vertragsärzten dienen kann. Das professionelle ärztliche Handeln setzt nämlich die Unabhängigkeit des Arztes von der Institution, in der er arbeitet, voraus. Hier steht der leitende Arzt als im rechtlichen Sinn nicht leitender Angestellter, der zwar medizinisch weisungsunabhängig von der Geschäftsführung ist, in allen anderen betrieblichen Fragen aber eben doch weisungsgebunden ist, in einer sehr konfliktreichen Position. Die in dem oben genannten Sinne von ihm zu verantwortende ergebnisoffene Entscheidung im Einzelfall hängt von den ihm vorgegebenen betrieblichen Rahmenbedingen ab, die er nicht oder nur in geringem Maße beeinflussen kann.
2.2 Welche Rolle schreibt die Gesellschaft leitenden Ärzten zu?
Ein Zugang zu dieser Frage kann die Professionstheorie liefern. Es gilt zu reflektieren, was das „Arztsein“ im Gegensatz zu anderen „Berufsrollen“ ausmacht.
Etymologisch beschreibt der Begriff die Verpflichtung des Handelnden dem Gemeinwesen gegenüber (analog der „Profess“, also dem Gelübde, beim Eintritt in eine Ordensgemeinschaft). Im Rahmen der berufssoziologischen Diskussion hat Doris Schäffer 1994 [4] versucht, den bisherigen Diskussionsstand auf Heilberufe zu übertragen.
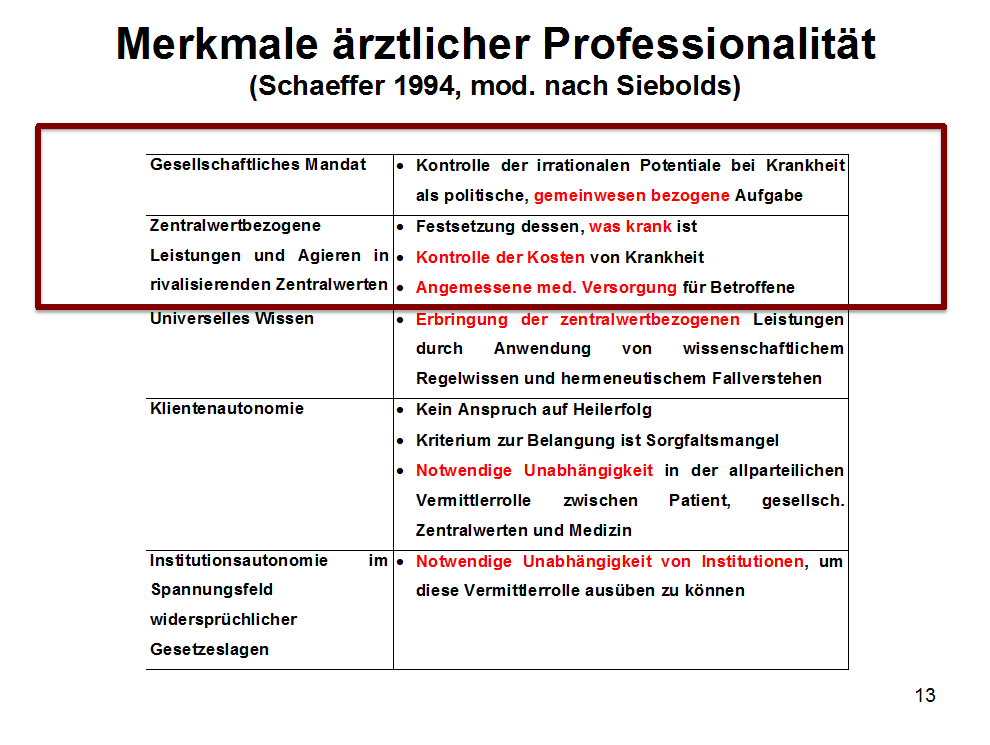
Ich habe mich mit der Frage beschäftigt, wie sich diese Theoriebildung auf den Arztberuf übertragen lässt. In Anlehnung an Schäffer lassen sich für die Definition der ärztlichen Profession fünf Kriterien entwickeln, von denen ich letztlich nur eines vertieft thematisieren möchte. Vorab seien diese fünf Kriterien dargestellt.
Abb. 2: Merkmale der Professionalität
Übertragung hoheitlicher Aufgaben der gesellschaftlichen Daseinssicherung des Staates an die Ärzteschaft
In einer historischen Betrachtung zeigt sich, dass im 19. Jahrhundert Staaten entscheiden mussten, ob sie die Gesundheitsversorgung ihrer Bürger als staatliche Aufgabe wahrnehmen oder sie dem freien Spiel der Kräfte in der Gesellschaft überlassen wollten. Die Entwicklung der Professionen als spezielle Berufsrolle stellt hierauf den Versuch einer Antwort dar.
Die Aufgaben der medizinischen Versorgung werden „von der Gesellschaft als mandatswürdig“ bewertet und von der Gesellschaft speziellen Berufsgruppen, hier den Ärzten, zur Übernahme angeboten und von dieser Gruppe auch bereitwillig übernommen. Die professionelle Kontrolle der irrationalen Potentiale von Krankheit durch Ärzte wird durch die Individualisierung der Übernahme der Verantwortung für gesellschaftliche Kollektivrisiken in der Person des einzelnen Arztes realisiert. Irrationale Potentiale von Krankheit, Behinderung und Pflegebedürftigkeit sind in Entstehung und Verlauf nicht oder nur in begrenztem Rahmen kontrollierbar. Konstitutiv ist der schicksalhafte Charakter der irrationalen Potentiale. Insofern gibt es keinen unpolitischen Arzt. Arztsein setzt immer ein Übernehmen von Verantwortung dem Gemeinwesen gegenüber voraus!
Was der Beamte im Rahmen seiner Dienstherrentreue niemals frei im Einzelnen entscheiden könnte, kann der professionelle Arzt in der Individualisierung des Kollektivrisikos Krankheit leisten, ohne den Staat als Institution dabei in einen Wertekonflikt zu bringen. In einem deregulierten freien Gesundheitsmarkt würde der Arzt immer in der Abhängigkeit von Markt und Kunden stehen und wäre vollständig abhängig von diesen.
In einem traditionellen Rollenverständnis gewährt die Gesellschaft dem Arzt, insbesondere dem leitenden Arzt, dafür eine sehr privilegierte Sonderstellung, die durch die hohe Autonomie gegenüber den Patienten und – theoretisch – durch die Autonomie gegenüber Institutionen gekennzeichnet ist.
Das Krankenhaus nimmt hier eine eigenartige Stellung ein. Es ist der Ort, an dem Krankheiten und die damit verbundenen irrationalen Potentiale kontrolliert werden sollen, die im ambulanten Setting nicht mehr verantwortlich bewältigt werden können. Die Gesellschaft benennt in der Institution Krankenhaus ihre gesellschaftliche Adresse, in der leitenden Ärzten im Sinne des gesellschaftlichen Mandates, wie oben beschrieben, die Letztdeutungs- und Letztbehandlungsautortät übertragen wird.
In der Rolle des leitenden Arztes kommt es also zu einer Kulmination dieser Übertragung der individualisierten Kontrolle der irrationalen Potentiale der Gesellschaft in der Person des einzelnen Chefarztes. Dieser kann in der Regel die ärztliche Rollenverantwortung nicht mehr weiterreichen.
Zentralwertbezogene Leistungen
Zentralwerte sind Werte, die in einer Gesellschaft als Konsens für die Ausrichtung des eigenen Handelns gelten. Sie sind quasi die unausgesprochene Formulierung des „Du sollst“ im Rahmen des „Du darfst“.
Der Chefarzt wird von der Gesellschaft mit paradoxen Zentralwerten konfrontiert. Wenn er die privilegierte Rolle übernehmen will und damit hohe Freiheiten in der Fallentscheidung erwerben möchte, so erwartet die Gesellschaft von ihm, die Zentralwerte in der Behandlung der Patienten auch umzusetzen. Er hat festzusetzen, was Krankheit ist (Verantwortung der Indikationsstellung), die Kontrolle der Kosten (also die Finanzierbarkeit der Krankenversorgung im Einzelfall und die soziale Gerechtigkeit am einzelnen Patienten) und eine sichere Behandlung der Patienten zu gewährleisten.
Patienten zu Kunden zu machen, ist im professionstheoretischen Sinne nicht statthaft, da der Patient Bürger ist, dem über seine Solidarversicherung, die gesetzlich geregelte Leistung der Krankenversorgung, eben im Sinne gesellschaftlicher Solidarität, zugesichert und erbracht wird.
Da der leitende Arzt in der paradoxen Situation steht, medizinisch zwar weisungsungebunden, wirtschaftlich aber weisungsabhängig zu sein, wird die oben beschriebene und für eine Gesellschaft bedeutsame Sicherstellung der Umsetzung der Zentralwerte dem einzelnen Patienten gegenüber in seiner Abteilung zur Privatsache des leitenden Arztes im Wirtschaftsbetrieb Krankenhaus.
Im Wirtschaftsbetrieb sind die Anforderungen des Unternehmens an den wirtschaftlichen Handlungsbereich für den leitenden Arzt bindend. Sie setzen den Rahmen der Freiheit des ärztlich professionellen Handelns. Es verwundert nicht, wenn die kaufmännischen Leitungen von Kliniken stark auf die Perspektive der Dienstleistungserbringung und der damit verbundenen Wertschöpfung legen, da hier eben keine Bindung an ein gesellschaftliches Mandat und professionelle ärztliche Versorgung besteht. Krankenhäuser sind im Zeitalter der DRGs und eines politisch gewollten Wettbewerbs auf Gewinnerwirtschaftung angewiesen. Das Ausmaß und die Art der Gewinnabschöpfung machen den Unterschied von freigemeinnützigen und marktorientierten Häusern aus. In dieser Szene ließe sich die managerielle Rolle des leitenden Arztes wie folgt beschreiben:
„Ärztlich-klinisches Management besteht in der Sicherstellung eines hinreichenden und angemessenen Maßes der Vorhersehbarkeit und Vorherbestimmbarkeit von Arbeitsabläufen auf der Ebene von Strukturen, Prozessen und Ergebnissen.“
Es stellt sich vor dem Hintergrund der Professionstheorien als Beschreibung ärztlicher Kernidentität die Frage, ob eine gute ärztliche Versorgung der Patienten in einer Organisationsform, die auf Gewinnmaximierung ausgerichtet ist und gesellschaftlich gefordert auch sein muss, im Sinne einer professionsgetragen ärztlichen Versorgung überhaupt noch möglich ist.
Der leitende Arzt sieht sich also alltäglich der Paradoxie ausgesetzt, seine ärztliche Identität zu wahren und dem organisationalen Zwang der Wertschöpfung zu genügen.
Die Perspektive der Wirtschaftlichkeit hat im deutschen Gesundheitssystem zwei Dimensionen.
Das „WANZ Paradigma“ und die „Denkfigur des medizinischen Grenzrisikos“
An diesem Punkt gilt es auf die Problematik der Grenzrisiken-nahen Versorgung aus Sicht der leitenden Ärzte einzugehen. Deshalb werde ich nun die Auswirkungen der oben dargelegten paradoxen gesellschaftlichen Zentralwerte auf die managerielle Rolle des leitenden Arztes diskutieren.
Seit Inkrafttreten des SGB V existiert die Norm der wirtschaftlichen, angemessenen, notwendigen und zweckmäßigen Versorgung (WANZ). In Zeiten der Überfinanzierung eines Gesundheitssystems ist dies völlig unproblematisch, weil durch die Möglichkeit redundanter, im Sinne der Patientensicherheit optimierter Versorgung das, was im Sinne des „WANZ-Paradigmas“ das Grenzrisiko darstellt (also die sparsame und angemessene Mindestversorgung, die medizinisch vertretbar ist), weit in den Bereich einer optimalen Versorgung rückt und somit die Möglichkeit besteht, sich weit vom Grenzrisiko entfernt zu halten.
In Zeiten geringer werdender gesellschaftlicher Ressourcen hingegen bewegt sich das Grenzrisiko immer weiter nach links und damit näher an eine ärztlich nicht mehr vertretbare Unterversorgung der Patienten heran. Dadurch erhöht sich der Handlungsdruck des Arztes massiv, da er die Risiken seines Handelns, die sich aus der zunehmenden Annäherung an das Grenzrisiko ergeben, billigend in Kauf nehmen muss.
Zum Wesen des professionellen Arzthandelns gehört die Bereitschaft zu einer grenzrisikonahen Versorgung. Die von der Gesellschaft dem Bürger gegenüber eingeräumte Solidarität und damit einhergehend die zur Verfügung gestellten Ressourcen sind endlich und sollen für alle Bürger ausreichen. Professionelles Arzthandeln bedeutet, sich diesem Konflikt täglich zu stellen.
Die Nähe zum Grenzrisiko hängt natürlich davon ab, welcher Anteil der Erlöse als Gewinn übrigbleiben soll. Hier zeigt sich, wie oben schon dargelegt, ein wesentlicher Unterschied zum Vertragsarzt in freier Praxis. Der Vertragsarzt ist für die Steuerung seiner Gewinnerwartung, wenn er die Vorgaben des SGB V und der GOÄ einhält, selbst verantwortlich. Er ist im professionstheoretischen Sinn in seiner Entscheidung autonom in seinem Eigenbetrieb Praxis.
Der Leitende Arzt ist in der Situation, Diener zweier Herren zu sein. Er muss in seinem manageriellen Handeln den Vorgaben des SGB V genügen, das ihn mit dem Modell der heutigen Krankenhausfinanzierung schon jetzt immer mehr Druck bereitet, sich dem Grenzrisiko in der Patientenversorgung zu nähern. Dazu gehören beispielsweise kurze Liegezeiten, Personalmangel, hohe Personalfluktuation mit der einhergehenden Problematik der schlechten Einarbeitung etc. Auf der anderen Seite steht das Unternehmen Krankenhaus, das egal ob freigemeinnützig oder marktorientierter Betrieb, Gewinne erwirtschaften muss. Auf das Ausmaß der Höhe der Gewinnerwartung hat der Chefarzt, anders als der Vertragsarzt, bis auf die Wahl des Arbeitgebers keinen Einfluss, er handelt hier nicht im Rahmen institutioneller eigener Autonomie.
Die gesellschaftliche Diskussion, ob sich ärztliche Versorgung von Patienten und Renditeerwartungen verantwortlich miteinander in Einklang bringen lassen, kann er zwar wahrnehmen, nicht aber unternehmerisch mitentscheiden.
3. Deprofessionalisierung im Krankenhaus und deren Auswirkungen
Die mit Hilfe der Professionstheorien, des „WANZ Paradigmas“ und der „Denkfigur des medizinischen Grenzrisikos“, dargelegte Handlungswirklichkeit leitender Ärzte beschreibt sehr gut das Handlungsparadox, in dem diese Ärzte zwischen professionsgetragener Arztidentität und klinischer Managementverantwortung tätig sind.
Die zwischen den Positionen „professioneller Arzt“ und „klinischer Manager“ markierte Rolle scheint „janusköpfig“, letztlich schaut man immer in die falsche Richtung, obwohl man alles sieht!
Auf der einen Seite steht die Individualisierung der Kontrolle der gesellschaftlichen Kollektivrisiken im Bereich der Versorgung des einzelnen Patienten im Rahmen der Letztdeutungs- und Letztentscheidungskompetenz leitender Ärzte. Auf der anderen Seite steht der Druck des wirtschaftlichen, gewinnorientierten Leitens der eigenen Abteilung. Gemäß der Idee des gesellschaftlichen Mandates wird die Aufrechterhaltung einer professionellen, letztlich dem Gemeinwesen verpflichteten, individuellen Patientenversorgung, die aus einer professionellen Kernidentität heraus geleistet wird, im gewinnorientierten Wirtschaftsunternehmen Krankenhaus zur Privatsache jedes (leitenden) Arztes.
Diese schleichende Deprofessionalisierung leitender Ärzte und ihrer ärztlichen Mitarbeiter hat weitreichende Folgen. In einem ersten Schritt soll die Führungshaltung reflektiert werden. Dabei soll Holzschnittartig versucht werden, tendenziell sich abbildende Entwicklungen zu skizieren. Es sei darauf hingewiesen, dass es nicht um eine Wertung der verschiedenen Szenarien geht, sondern zu allererst um ihre Benennung.
3.1. Ärztliches Handeln am Rande der Gleichgültigkeit
Das Konfrontiert-Werden mit dieser paradoxen Situation kann eine Leitungshaltung generieren, die zwischen Depression und Subversion hin- und herschwankt. Es geht letztlich nur noch darum, in einer Situation, in der man es nur falsch machen kann, nicht erwischt zu werden und keinen Ärger zu bekommen.
Professionalität wird ersetzt durch angestrengte Haftungs- und Beschwerdeabwehr. In diesem Modell wird professionell ärztliches Überleben schwer.
3.2. Deprofessionalisierung als Geschäftsprinzip
Diese Haltung führt dazu, sich über qualitätsgesicherte und risikokontrollierte Versorgungsprozesse zu definieren, die in ihrer inneren Logik keiner ärztlich-professionellen Kernidentität bedürfen. Hier nähert sich dann der leitende Arzt der Unternehmenslogik von Kunde und medizinischem Dienstleister an.
Die Entfernung von einer ärztlich-identitätsgetragenen Arbeit als Arzt beraubt alle Beteiligten letztlich der Kohärenz von ärztlicher Haltung und Handlung. Übrig blieben die routinierte Erbringung medizinischer Dienstleistungen auf hohem Stand und der schleichende Verlust einer professionellen ärztlichen Identität.
Diese Perspektive kann für hochspezialisierte Einrichtungen durchaus attraktiv und effizient sein, führt aber langfristig zu einer Ermüdung in medizinischer Routine und zur abnehmenden Identifizierung mit dem Arztberuf.
3.3. Im Dazwischen ärztlich leben und leiten
Diese Haltung ist sicher am schwierigsten umzusetzen. Hierbei geht es um die Hinterlegung der sicher notwendigen medizinischen Versorgungsroutinen mit einer professionellen ärztlichen Haltung. Das größte Problem liegt darin, dass die ärztliche Haltung als professioneller Arzt immer eine Gemeinwesenperspektive und ein sich Einbringen als ganze Arztpersönlichkeit voraussetzt. In diesem Leitungsszenario scheinen die etablierten Kollegen ein gerütteltes Maß an Selbstreflexion ihrer ärztlichen Rolle aufzubringen, die ihnen das „Dazwischensein“ ermöglicht. Die eigentliche Aufgabe im Rahmen der Wahrnehmung eines solchen Leitungsselbstverständnisses besteht aber darin, junge Kollegen so zu begleiten, dass ihnen gleichzeitig die Entwicklung einer professionsgetragen Arztidentität und Rolleneinnahme, jenseits aller Arzt- und Standeslyrik möglich wird und sie auf der anderen Seite ihre medizinisch-technischen Kompetenzen auf hohem Niveau entwickeln können.
3.4. Was hemmt die Identitätsbildung von (jungen) Ärzten im Krankenhaus und was kann man dagegen tun?
Die klassische Chefarztrolle unterliegt einem erheblichen Wandel. Die traditionelle Rolle des leitenden Arztes ist gekennzeichnet durch die gesellschaftliche Vergabe der Autorität zur Letztdeutung und Letztenentscheidungskompetenz im Sinne der hermeneutischen Fallarbeit, in Verbindung mit einer übersteilen, fast militärischen Hierarchie in der Ärzteschaft im Krankenhaus. Dies mag in gewissen Grenzen das Zerrbild des „Halbgottes in Weiß“ erklären.
Bei aller berechtigten Kritik an dieser Rolle war diese aber klar markiert und konnte jungen Kollegen, ob nun in idealisierender Identifikation oder verletzter Ablehnung, als ein Gegenüber für die eigene Rollenfindung dienen. Diese zum Glück weitestgehend überwundene Rollenchiffre ist ersetzt durch ein deutlich sachlicheres und teamorientierteres Rollenverständnis.
Die chefärztliche Autorität ist weniger durch die Rolle, als durch Sachzusammenhänge und -Zwänge definiert. Zur Zeit ist ein wichtiger Faktor im Rahmen des chefärztlichen Rollenbewusstseins die Abhängigkeit von ärztlichen Mitarbeitern in Zeiten des Arztmangels. Der Umgang und die Wahrnehmung der Rolle als leitender Arzt sind oft geprägt durch die Sorge, dass Mitarbeiter, wenn der leitende Arzt seine Autorität sachlich begründet zeigen muss, kündigen werden.
Für die Ärzte in Weiterbildung in ihrer Rolle als kollegiales Gegenüber zeigt sich ein ganz eigenes Bild. In eigenen Untersuchungen im Rahmen von 28 Gruppensupervisionen mit Assistenzärzten zeigte sich korrespondierend zum Rollenzuschnitt leitender Ärzte, das Phänomen einer weitestgehend unreflektierten Einnahme und Entwicklung der eigenen Arztidentität. Dies könnte sich erklären durch die fehlende Thematisierung dieser Frage im Studium und die zunehmende Verblassung der erkennbaren Arztidentität der leitenden Ärzte.
Damit drängen sich die betrieblichen Leistungsanforderungen in den Vordergrund und zwingen die eh schon sehr auf angepasstes Funktionieren ausgerichteten jungen Ärzte im Sinne betrieblicher Anforderungen, hoch angepasst zu funktionieren. Dieser Shift zur Anpassung an betrieblich-medizinische Leistungsanforderungen führt bei diesen Kollegen natürlich zu immer weniger Ressourcen und innerer Bereitschaft, aktiv die eigene ärztliche Entwicklung voran zu treiben. Leitende Ärzte reagieren darauf dann immer resignierter. Wie man leicht erkennen kann, liegt diesem circulus vitiosus der Verlust erkannter und gelebter Arztidentität zu Grunde.
Der mehr als begründete Wunsch junger Kollegen nach Vereinbarkeit von Familie und Beruf verstärkt diese Problemlage noch. In einer Person zwei so wuchtige und bürdevolle Entwicklungsprozesse, wie die der Entwicklung von Arztidentität und Elternrolle unter einen Hut zu bringen, ist nur unter großem Kraftaufwand zu leisten. Dieser Aspekt ist zur Zeit in der öffentlichen Diskussion um Facharztweiterbildung und Familienphase völlig unreflektiert. Sie wird auf die organisatorische Vereinbarkeit reduziert.
3.5. Was aber kann man in einer solchen Problemlage als leitender Arzt unternehmen?
Die Kernfrage ist und bleibt die Förderung der Bereitschaft, Arztidentität im Sinne professionellen ärztlichen Handelns zu stärken. Ziel sollte es dabei sein, die Selbstwirksamkeitsüberzeugung, also das eigene Zutrauen als Arzt, den sich stellenden Herausforderungen in der Patientenversorgung und der eigenen Arbeitsorganisation gewachsen zu fühlen, zu stärken. Diese setzt aber als Spiegel dieser Selbstzuschreibung eine Kultur der kriteriengeleiteten Leistungsrückmeldung durch leitende Ärzte voraus, die auch die Rollenentwicklung reflektieren müsste.
Betrachtet man die Evidenzlage zum Thema Facharztweiterbildung [5, 6] so zeigen sich hier viele Ansätze, mit diesem Problem umzugehen.
Meiring [5] hat das Modell der Core Competencies des Accreditation Council for the Gradual Medical Education ACGME [7] aus den USA ins Deutsche übertragen und validiert. Dieses Modell stellt sechs Kernkompetenzen vor, die einen professionellen Arzt auszeichnen. In einem weiteren Schritt wurde dieses Modell dann weiterentwickelt und als Grundlage von Jahresweiterbildungsgesprächen aufgearbeitet. Weiterbilder und Arzt in Weiterbildung führen im Rahmen einer Selbst- und Fremdeinschätzung eine Lernstandserhebung der Entwicklung von Kernkompetenzen auf dem Weg zum professionellen Arzt durch.
Dieses Konzept wurde in 160 Abteilungen erprobt. Der Selbst- und Fremdeinschätzung gegenübergestellt werden bewertete klinische Testate, in deren Rahmen die Entwicklung in der Weiterbildung dann objektiv durch den Weiterbilder beurteilt wird. Diese Lernstandsrückmeldung und Testierung setzt von beiden Seiten eine Haltung von Fairness und Respekt voraus. Der leitende Arzt markiert dadurch ein formales Rollenverständnis, um dessen Entwicklung er sich persönlich kümmert. Der Assistenzarzt seinerseits bekommt eine klare Orientierung und Führungsvorgabe, die ihn bei seiner ärztlichen Entwicklung unterstützt.
Die Evidenzlage bietet Modelle, die Abteilungen benötigen, um individuell eine strukturierte Weiterbildung aufzubauen. Ein praktisches Beispiel stellt die Anwendung solcher Modelle in der Anästhesie [8] da. An diesem Beispiel zeigt sich die enorme Bedeutung, die Entwicklung von ärztlicher Identität auf das Führen ärztlicher Mitarbeiter hat. Wer aus ärztlicher Identität heraus führt und diese weitergibt, erzeugt beim ärztlichen Mitarbeiter ein verantwortliches Verständnis für die Notwendigkeit klinischer Führung, das in der Folge zu einer professionell verantworteten Übernahme der ärztlichen Aufgaben führt. Dies scheint eine Möglichkeit zu sein, Ärzte in Weiterbildung wie oben beschrieben zu einer aktiven Teilhabe an ihrer Weiterbildung und der Patientenversorgung, zu befähigen.
Die Berufsverbände der Deutschen Chirurgen (BDC) und der Deutschen Internisten (BDI) setzen seit 2013 ein Schulungskonzept für Weiterbilder um, das sich genau mit dieser Frage beschäftigt. Hierzu wurden 35 Mastertrainer ausgebildet und supervidiert, die im Jahr 2015 auf den Kongressen der Gesellschaft für Innere Medizin und Chirurgie, interessierten Ärzte diese Techniken im Rahmen von Trainingskursen vermitteln werden.
Prof. Dr. Marcus Siebolds
Siebolds, Jahrgang 1957, beendete 1986 sein Studium der Medizin, Völkerkunde und Philosophie in Köln. Am Institut für Virologie der medizinischen Fakultät Köln promovierte er 1991 im Bereich Medizinethnologie. Parallel zur Promotion absolvierte er von 1987 bis 1992 eine Ausbildung zum Arzt für innere Medizin im Kölner St. Antonius Krankenhaus. Dem schloss sich von 1992 bis 1995 eine psychosomatische Ausbildung an. Seit 1995 ist er Professor für Medizin/ Medizinmanagement im Fachbereich Gesundheitswesen der Katholischen Hochschule Nordrhein-Westfalen. Dort entwickelte und leitete er von 2000 bis 2006 den Masterstudiengang Krankenhausmanagement für Fachärzte M.Sc. Von 1997 bis 1999 sowie von 2009 bis 2013 bekleidete er dort auch das Amt des Dekans; seit 2013 ist er Prodekan. Seine Lehrtätigkeit führte ihn u.a. als Gastprofessor an das Institut für Medizinische Informatik der Universität Graz und als Honorarprofessor für das Fach Good Clinical Practice an die Fakultät für Pflegewissenschaften der Philosophisch-Theologischen Hochschule Vallendar. Seine Lehr-und Forschungsschwerpunkte liegen im Leiten und Führen klinischer Mitarbeiter, klinische Entscheidungstheorie, evidenzbasierte Medizin, sowie Entwicklung und Einführung von Konzepten zur strukturierten Facharztweiterbildung.
Literatur
[1] Siebolds, M.: Eros und Thos des Vertragsarztseins Teil 1: Dtsch Arztebl 2014; 111(29-30): A-1292 / B-1112 / C-1056
[2] MM Oevermann, U.: Klinische Soziologie, Konzeptualisierung, Begründung von Berufspraxis und Berufsbildung; unveröffentlichtes Manuskript
[3] Gadamer, H.G.: Wahrheit und Methode ,Ges. Werke Bd. 1 S. 270 ff, Verlag Mohr Siebach Tübingen 2010
[4] Schaeffer, D.: Zur Professionalisierung von Pflege und Public Health; In: Moers,M. (Hrsg.): Zur Professionalisierung von Pflege und Public Health, Berlin 1994
[5] Meyring, S.; Leoppold, H.C.; Siebolds, M.:[Implementation of a competency-based graduate medical education program in a neurology department.] Nervenarzt. 2006 Apr;77(4):439-48. German.
[6] Siebolds, M., Beer, A., Kiwitt, P.; Meyring, S.: Strukturierte Facharztweiterbildung-Alter Wein in neuen Schläuchen-Deutsches Ärzteblatt 103, Ausgabe 42 vom 20.10.2006, Seite A-2765 / B-2403 / C-231
[7] https://www.acgme.org
[8] Siebolds, M.: Facharztweiterbildung in der Anästhesie. In: Eckart, Jaeger, Möllhoff: Anästhesiologie., Ecomed Verlag Landsberg 2009, 13. Erg.-Lfg. 7/09, Kap. 20.1
Siebolds M. „Chefarzt Sein“ – Klinisch leiten zwischen Arzt sein und Wertschöpfung. Passion Chirurgie. 2014 Oktober, 4(10): Artikel 02_02.



















