27.06.2022 Krankenhaus
Ambulantes Operieren – Zukunft oder Irrweg?

Ambulantes Operieren – Zukunft oder Irrweg. Unter diesem Titel tagte eine Session der Arbeitsgemeinschaft Ambulantes Operieren (CAAO) der Deutschen Gesellschaft für Chirurgie (DGCH) auf dem diesjährigen Deutschen Chirurgenkongress (DCK) in Leipzig mit knapp 50 Teilnehmern vor Ort und weiteren Online-Teilnehmern. Die Diskussion war nicht nur interessant, sondern auch engagiert und zukunftsweisend. Informieren Sie sich hier über die Kernaussagen.
Entwicklung
Obwohl bis weit ins 19. Jahrhundert hinein primär ambulant operiert wurde, entwickelte sich die Chirurgie, nach der Einführung von Narkosetechnik (1847) und Antisepsis, ab den 1880er-Jahren zu einer überwiegend stationär an Krankenhäuser angegliederten Zunft. Und wieder war es der medizinisch-technische Fortschritt, der es im Laufe der 20. Jahrhunderts erlaubte, Eingriffe, die bis dato in Krankenhäusern erfolgten, nunmehr auch ambulant vorzunehmen, entweder weiterhin im Krankenhaus mit der Hochleistungsstruktur als Rückversicherung oder auch direkt im ambulanten Setting in der Praxis(-klinik).
Und wo stehen wir heute? Während die Transformation in anderen, vergleichbar entwickelten Ländern schon weiter fortgeschritten ist und der Trend zu kürzeren Verweildauern und day surgery anhält, sehen wir in Deutschland zwei gegenläufige Entwicklungen: Passend zum medizinisch-technischen Fortschritt und auch den internationalen Entwicklungen steigt die Anzahl der Kurzlieger (short stay, 24-72 Stunden), wohingegen der Trend zum ambulanten Operieren (day surgery) schon seit vielen Jahren stagniert, insbesondere an Krankenhäusern.
|
Ambulantes Operieren – Zukunft oder Irrweg Session der CAAO (DGCH) auf dem DCK 2022 in Leipzig Vorsitz: Dr. R. Lorenz, Dr. F. Burgdorf Live-Mitschnitt: www.bit.ly/SessionCAAO |
Längst ist aus dem internationalen Vergleich bekannt, dass Deutschland in puncto day surgery auf den hinteren Plätzen rangiert (Brökelmann JD, Toftgaard C, 2011). Aus OECD-Daten (2018) lässt sich z. B. ableiten, dass Deutschland Weltmeister ist – im stationären Operieren von Leistenhernien mit 223 Eingriffen je 100.000 Einwohner versus 110 im OECD-Durchschnitt. Nur 15 Prozent dieser Eingriffe werden ambulant durchgeführt, obwohl die Evidenz dafür spricht, dass bezüglich Qualität und Outcome die ambulante gegenüber der stationären Leistenhernienchirurgie keinerlei Nachteile aufweist.
Ursächlich für diese Stagnation sind zuvorderst die unattraktiven Rahmenbedingungen für Krankenhäuser und auch für Niedergelassene, sei es pekuniärer Art oder auch bedingt durch das Fehlen von Übernachtungsmöglichkeiten im ambulanten Setting, sollte eine solche sich im Verlauf doch als erforderlich erweisen. Daher konnte die Entwicklung auch durch die Implementierung der Rangfolge „ambulant vor stationär“ im Sozialgesetzbuch V (SGB V) und eine ganze Kaskade von Gesetzen nicht maßgeblich vorangetrieben werden.
„IGES-Gutachten“ nach § 115b SGB V
Nun aber soll Schwung in die Sache kommen. Anstatt positive Anreizmechanismen zu schaffen, wurden mit dem MDK-Reformgesetz die Rahmenbedingungen folgendermaßen korrigiert: Für jede rechtmäßig beanstandete Krankenhausrechnung wird ein Rechnungsbetrag von mindestens 300 Euro fällig. Demgegenüber sind von Krankenhäusern ambulant erbrachte Leistungen des AOP-Katalogs von der Prüfung des Medizinischen Dienstes (MD) ausgeschlossen. Vor dem Hintergrund dieses neuen Ambulantisierungsdrucks, wurde das „IGES-Gutachten“ nach § 115b Absatz 1a SGB V bezüglich Leistungen für die Überarbeitung des AOP-Katalogs und deren Schweregraddifferenzierung von allen Seiten mit Spannung erwartet.
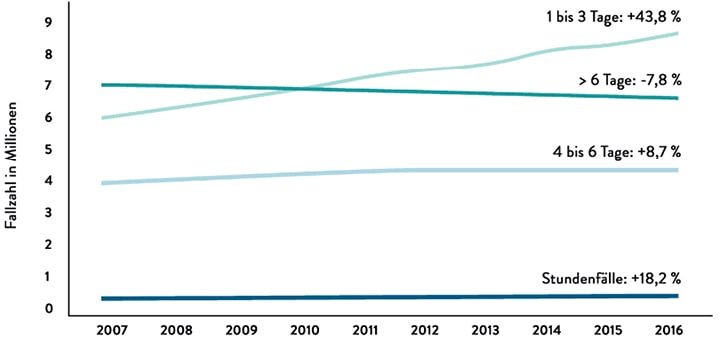
Abbildung 1: Entwicklung stationärer Fallzahlen, Quelle: Sachverständigenrat auf Basis von Destatis-Daten
Am 1. April 2022 nun wurde das neue Gutachten zum ambulanten Operieren nach § 115b Absatz 1a SGB V („IGES-Gutachten“) veröffentlicht. Verfasst wurde es im Auftrag der Gemeinsamen Selbstverwaltung. Die gesetzliche Vorgabe hatte noch der damalige Bundesgesundheitsminister Jens Spahn auf den Weg gebracht. Zielstellung des Gesetzgebers ist es, wie auch dem Begründungstext zur Gesetzesänderung zu entnehmen, zum einen die Ambulantisierung voranzutreiben und zum anderen, MD-Prüfanlässe in Krankenhäusern zu reduzieren. In den neuen Katalog ambulant durchführbarer Operationen aufzunehmen sind daher diejenigen in dem Gutachten benannten Operationen, die „in der Regel“ ambulant durchzuführen sind. Diese Formulierung entspricht der derzeitigen Kategorie 1 im AOP-Katalog. Der Katalog soll einheitlich für Krankenhäuser und Vertragsärzte definiert werden und die Vergütung, nach Schweregrad differenziert, auf Basis des Einheitlichen Bewertungsmaßstabes (EBM) erfolgen. Umso erstaunlicher ist das Resultat des Gutachtens. Anstatt „in der Regel“ ambulant durchführbare Operationen zu identifizieren, wählte das IGES-Institut einen „potenzialorientierten“ Ansatz. Dementsprechend wurden alle Eingriffe identifiziert, die auch nur potenziell ambulant durchgeführt werden können (ggf. also mit einer Wahrscheinlichkeit < 10 Prozent). Gleichzeitig sind die empfohlenen Prüfkriterien zur Begründung eines stationären Aufenthalts komplex (neun an der Zahl) und insbesondere die soziale Indikation nicht fertig ausgearbeitet.
BDC-Position
Würde das empfohlene Konvolut mit einem Plus von 86 Prozent neuen OPS-Kodes [2879 (alt) + 2476 (neu)] eins zu eins umgesetzt, befürchtet der BDC ein immenses zusätzliches Prüfaufkommen in Kliniken und begleitet die Umsetzung der Arbeitsergebnisse aus dem Gutachten daher kritisch. Zudem lehnt der BDC eine solch umfassende Ambulantisierungsmaßnahme primär als Instrument zur Kostendämpfung ab.
Gleichzeitig erkennt der BDC auch Potenzial in den Empfehlungen des IGES-Instituts. Möglicherweise ergeben sich Chancen auf eine bessere Bewertung der Leistungen eines neuen AOP-Kataloges durch die Berücksichtigung von Schweregraden, Hygieneanforderungen und Nachbeobachtungszeit. Viel mehr aber sieht der BDC Chancen und auch Spielräume bei der Umsetzung der Arbeitsergebnisse durch die Partner der Selbstverwaltung. Der BDC empfiehlt zur Umsetzung der Empfehlungen folgende zwei Module:
Modul 1: Überarbeitung des Katalogs „in der Regel“ ambulant durchführbarer Operationen nach § 115b SGB V auf Basis der Eingriffe des IGES-Gutachtens, die tatsächlich in der Regel (zu > 90 Prozent) ambulant durchführbar sind (Kategorie 1 im AOP-Vertrag). Zu verbinden wäre dies mit einer MD-Prüfregel, die erst dann greift, wenn mindestens 10 bis 15 Prozent der so definierten Eingriffe in einem Krankenhaus stationär erbracht wurden. Zudem sollte das Konzept des ambulanten Operierens um das Element der verlängerten Nachbeobachtungszeit ergänzt und somit dem internationalen Konzept der day surgery mit einer Nachbeobachtungszeit von bis zu 23 Stunden angeglichen werden. Auch damit könnten Behandlungskonzepte flexibilisiert und dem tatsächlichen Bedarf angepasst werden. Letztlich muss aber die Entscheidungshoheit darüber, wer ambulant und wer stationär operiert werden sollte, in ärztlicher Hand liegen und auch soziale Kriterien berücksichtigen.
Modul 2: Entwicklung von Hybrid-DRGs für bis zu 20 häufige, sektorengleich zu erbringende Leistungen aus dem AOP-Vertrag (Kategorie 1 oder 2) mit einer Verweildauer von bis zu drei Tagen. Prüfungen des MD sollten für diese Leistungsbereiche entfallen.
Dabei ist zu beachten, dass bei einer solch tiefgreifenden Transformation von Strukturen und Abläufen im Anfangsstadium zusätzliche Investitionen erforderlich sind. Dazu gehören nicht nur das Vorhalten von Behandlungskapazitäten für unvorhergesehene Ereignisse, sondern insbesondere die Investitionen in einen Strukturwandel der Krankenhäuser, bzw. einen Aufbau ambulanter Einrichtungen mit den notwendigen Strukturmerkmalen. Dabei ist nicht außer Acht zu lassen, dass der Gesetzgeber über den Strukturfonds auch dafür letztlich schon ein Instrument geschaffen hat. Zudem müssen geeignete normative Rahmenbedingungen für sektorenverbindende Kooperationsformen entwickelt werden. Und schließlich müssen in Deutschland entsprechende ambulante Kapazitäten aufgebaut werden, welche auf eine postoperative Betreuung von Patienten in der häuslichen Umgebung vorbereitet sind (u. a. Pflegedienste, Telekonsile).
Internationale Ansätze
Dass dies nicht unmöglich ist, zeigt der internationale Vergleich. Als besonders erfolgreich hat sich demnach ein Vorgehen erwiesen, nach dem die ambulante und stationäre Vergütung gleichgesetzt wurden (gewichtete Mischkalkulation aus dem Mittelwert beider Vergütungen), was de facto zu einer mindestens anfänglichen Überdeckung im ambulanten und zu einer Unterdeckung im stationären Bereich geführt hat. Interessant ist auch das Bespiel Englands, wo die Vergütung für den ambulanten Eingriff teilweise oberhalb des stationären Eingriffs liegt. Es handelt sich dabei um eine bewusste, politische Preissetzung, um die Anreizwirkung zu verstärken. Zum Start wurde überwiegend eine überschaubare Anzahl von Eingriffen mit niedrigem Schweregrad, hohem stationären Fallzahlvolumen und einer Verweildauer von bis zu drei Tagen gewählt. Dabei ist aber auch zu beachten, dass sich das ambulante Operieren in zahlreichen Vergleichsländern überwiegend in Krankenhäusern abspielt.
Pilotprojekt „Hybrid-DRG in Thüringen – Neue Wege im Gesundheitswesen“
Aber warum in die Ferne schweifen … Vorreiter in Deutschland für eine medizinische Behandlung, unabhängig vom Versorgungssektor, ist das Pilotprojekt „Hybrid-DRG in Thüringen – Neue Wege im Gesundheitswesen“. Es handelt sich um ein gemeinsames Projekt des BDC, der DGCH, der NAO GmbH und der Techniker Krankenkasse. An dem Pilotprojekt sind acht Kliniken und die ambulanten Einrichtungen bzw. Praxen im Einzugsgebiet der Kliniken seit Mitte des Jahres 2017 beteiligt. Dies entspricht rund 25 Prozent der potentiellen Leistungserbringer des Bundeslandes.
Ziel des Projekts ist die Realisierung einer sektorenunabhängigen, bedarfsgerechten, finanzierbaren und patientengerechten Versorgung. Als Voraussetzungen hierfür wurden folgende Kernelemente entwickelt:
- Definition der Indikation (evidenzbasiert, dokumentiert)
- Indikationsspezifische Behandlungspfade
- Einheitliche Qualitätskriterien
- Einheitliche Vergütungssystematik für Praxen und Kliniken
- Elektronische Fallakte für die Dokumentation, Abrechnung und Evaluation
Gestartet wurde mit den folgenden vier Indikationen: Leistenhernie, Karpaltunnelsyndrom, Stammvarikosis und Ruptur des vorderen Kreuzbandes. Auf Basis der G-AEP-Kriterien und einer definierten leitlinienbasierten Indikationsstellung erfolgt eine ärztliche Risikoabwägung und Einschätzung, ob eine ambulante bzw. kurzstationäre Behandlung möglich ist. Patienten mit z. B. hohem medizinischen Risiko (z. B. Multimorbidität), fehlender Unterstützung durch das soziale Umfeld oder begründetem Verdacht auf mangelnde Compliance verbleiben in der vollstationären Regelversorgung.
Die eindeutig definierte und dokumentierte Indikation und Risikoabwägung ist Voraussetzung für eine Einschreibung von Patienten und auch wichtige Voraussetzung in Hinblick auf die Sicherung der Ergebnisqualität und der Vergleichbarkeit. Die Honorierung der Leistungen erfolgt im Kern anhand von Hybrid-DRG. Bei patientenorientierter Methodenfreiheit wurde unabhängig vom Ort der Leistungserbringung (Klinik, Ambulantes OP-Zentrum, Praxisklinik, Praxis mit Zulassung zum ambulanten Operieren) für jede Indikation ein gewichteter Durchschnittwert von bisheriger ambulanter und stationärer Vergütung auf Bundeslandebene gebildet (kostenneutral), welcher perspektivisch über den Landesbasisfallwert und den Orientierungspunktwert dynamisiert wird. Die prästationären Leistungen werden für Kliniken pauschal analog der Kalkulation nach dem Einheitlichen Bewertungsmaßstab (EBM) abgegolten und von Vertragsärzten im Rahmen der Regelversorgung abgerechnet. Zusatzleistungen (z. B. Labor, Histologie) und Sachkosten werden im Rahmen der bisherigen sektoralen Verordnungs- und Honorierungsmodalitäten abgegolten. Die weitere Nachbetreuung einschließlich adjuvanter Heilmaßnahmen (z. B. Physiotherapie) bis zum Behandlungsabschluss verbleibt in der Verantwortung des Operateurs bzw. der behandelnden Einrichtung und wird entsprechend der ambulanten Regelversorgung vergütet, wobei Kliniken eine vergleichbare Pauschale erhalten.
Im Rahmen des Pilotprojekts entfallen für die beteiligten Kliniken die Prüfungen des Medizinischen Dienstes (MD) bzgl. möglicher Fehlbelegung und der damit einhergehende Bürokratie- und Kostenaufwand. So können unabhängig von ökonomischen Einflussnahmen und Zwängen in Kliniken, aber auch in Praxen, die operativen Prozeduren durchgeführt werden, die für die Patienten im jeweils konkreten Fall notwendig und zweckmäßig sind. Kliniken profitieren – über den Wegfall der MD-Prüfungen hinaus – in der Aus- und Weiterbildung ihrer Mitarbeiter und Mitarbeiterinnen sowie des ärztlichen Nachwuchses dadurch, dass im Projekt die operierende Einrichtung für den gesamten Behandlungspfad verantwortlich ist und somit entsprechende Erfahrungen über die erforderliche Diagnostik, die Operationsmethodik bis hin zum Outcome gesammelt und vermittelt werden können.
Gleichzeitig muss erwähnt werden, dass es im Pilotprojekt zu einem Mehraufwand und auch zu erhöhten Kosten kommt, z. B. durch Fallmanagement, Qualitätssicherung, EDV-Vernetzung, Fallakte und Evaluation. Dies ist jedoch mehr dem Qualitätskonzept und den Erfordernissen eines Vertrags nach § 140a SGB V geschuldet, als dem Konzept der Hybrid-DRG als solchem. Vor allem konnten im Rahmen des Projekts auf Basis definierter Indikationen und Behandlungspfade einheitliche und transparente Qualitäts- und Vergütungsstrukturen für Praxen und Kliniken geschaffen und damit sektorale Fehlanreize beseitigt werden. Dies ermöglicht eine stärkere Fokussierung auf den Patienten.
Zusammenfassend zeigt das Pilotprojekt „Hybrid DRG Thüringen – Neue Wege im Gesundheitswesen“, dass die Umsetzung der berufspolitischen Forderungen einer sektorenunabhängigen Patientenversorgung an der Schnittstelle stationär und ambulant möglich ist. Aus Sicht der Autoren, und diese spiegelte sich auch in der Diskussion auf dem DCK in Leipzig wider, ist es nun Zeit für Folgeschritte: Eine Erweiterung des Konzepts auf zusätzliche Indikationen und Regionen, die Beteiligung weiterer Kostenträger und die Kosten- und Preisausgestaltung der Hybrid-DRGs durch ein unabhängiges Institut sind angezeigt. Somit kann auch für Kliniken die Attraktivität der Umsetzung im täglichen Alltag aufgrund höherer Fallzahlen und der damit verbundenen Routinen gesteigert werden.
Tabelle 1: Schema zur Honorierung innerhalb des Pilotprojekts „Hybrid DRG Thüringen“
| Analog EBM: prästationäre Behandlung |
|
|
Hybrid-DRG = operativer, peri- und postoperativer Komplex |
|
|
Komplex Nachbehandlung: Physiotherapie |
|
|
Komplex Nachuntersuchung nach einem Jahr (Krankenhaus oder Praxis) |
Nicht die „Ambulantisierung“, sondern die Umsetzung einer finanzierbaren, wirtschaftlich tragfähigen und patientenorientierten medizinischen Versorgung im ambulanten und ambulant-/stationären Schnittstellenbereich sollte für Kliniken und ambulante Leistungserbringer sowie Kostenträger perspektivisch im Vordergrund stehen. Dies war auch das Fazit der Diskussion auf dem diesjährigen Deutschen Chirurgenkongress in Leipzig.
Burgdorf F, Lorenz R, Dittrich S, Karst J: Ambulantes Operieren – Zukunft oder Irrweg? Passion Chirurgie. 2022 Juni; 12(06): Artikel 03_01.
Autoren des Artikels
Dr. med. Friederike Burgdorf
GeschäftsführerinBerufsverband der Deutschen Chirurgie e.V. (BDC)Luisenstraße 58/5910117Berlin kontaktierenDr. med. Ralph Lorenz
1. Vorsitzender des BDC LV|BerlinHavelklinik Berlin3+CHIRURGENKlosterstr. 34/3513581Berlin kontaktierenDr. med. Stephan Dittrich
Praxis für medizinische Gutachten und BeratungNeue Str. 108525Plauen-Kauschwitz kontaktierenJörg Karst
Facharzt für AnästhesiologieZusatz-Weiterbildung IntensivmedizinSANTOmed MVZ GmbHWeitere aktuelle Artikel
01.09.2024 Arbeitszeit
BDC-Praxistest: Geteilte Chefarztrolle – wie kann es funktionieren?
Wie oder warum sind Sie Chefärztin geworden? Pape-Köhler (PK) Am Ende meines Studiums bekam ich jedes Mal, wenn ich sagte, für welches Fachgebiet mein Herz schlägt, die Antwort: als Frau in der Chirurgie - hast du dir das wirklich überlegt.
01.08.2024 Krankenhaus
BDC-Praxistest: Leistungsgruppe futsch – Aus die Maus?
Weg von einer Bettenplanung und hin zu einer Leistungsgruppensystematik. So war zumindest einer der zentralen Gedanken im Rahmen der Krankenhausreform. Durch die Leistungsgruppen sollte der regionale Versorgungsbedarf der Bevölkerung sowie die landeseinheitlichen Qualitätskriterien sorgfältig und angemessen berücksichtigt werden. Doch was nun? Ist die Leistungsgruppenzusage futsch?
01.04.2024 Fachübergreifend
BDC-Praxistest: SEDIWORK, eine cloudbasierte Software für die ärztliche Rotationsplanung
Die moderne Gesundheitsbranche befindet sich derzeit in einem tiefgreifenden Wandel, der nicht nur medizinische Fortschritte, sondern auch innovative digitale Technologien umfasst. Ein Bereich, der bisher oft manuell und zeitaufwändig organisiert wurde, betrifft die Rotationsplanung für Ärzte in Kliniken.
01.10.2023 Krankenhaus
Berufspolitik Aktuell: Ersteinschätzungsrichtlinie des G-BA für Notfallpatienten vom BMG beanstandet
Das Bundeskabinett hat das Krankenhaustransparenzgesetz beschlossen. Es muss aber noch vom Parlament verabschiedet werden und angesichts des Widerstands vor allem aus den Ländern ist mit zahlreichen Änderungen zu rechnen.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.