01.03.2021 Safety Clip
Safety Clip: Im Alltäglichen liegt das Risiko

Mit einem Großschaden, zum Beispiel in der Geburtshilfe, ist nur etwa alle zehn Jahre zu rechnen. Das zeigen die Statistiken zu Schadenereignissen im Krankenhaus. In der alltäglichen Praxis ereignen sich aber immer wieder Patientenschäden bei pflegerischen und therapeutischen Behandlungen. Wie kommt es dazu? Karin Hinke nähert sich der Antwort mit drei Thesen, die sie aufgrund ihrer Erfahrungen als Risiko-Beraterin in Krankenhäusern entwickelt hat. Zur Veranschaulichung stellt sie als Fallbeispiel einen Schaden vor, greift relevante Aspekte des Risikomanagements inklusive Bewertungssystemen auf und erläutert die Wirksamkeit von Präventionsmaßnahmen.
Warum aus alltäglichen Risiken ein Schaden entstehen kann – drei Thesen
These 1: Vorgaben und Instrumente im Bereich des Risikomanagements existieren zwar in ausreichendem Maße, ihre Umsetzung erfolgt aber nur teilweise oder gar nicht.
These 2: Es gibt zu viele Präventionsmaßnahmen, deren Wirksamkeit im Hinblick auf die Zielerreichung nicht ausreichend geprüft wird.
These 3: Der Kommunikation mit Patienten und zwischen beteiligten Mitarbeitenden an Schnittstellen innerhalb und außerhalb der Einrichtung/Klinik wird zu wenig Bedeutung beigemessen – das Ziel eines vollständigen Austauschs wird nicht erreicht.
Der folgende Fall ist ein Paradebeispiel dafür, wie aus einem alltäglichen Risiko ein tragischer Schaden entsteht.
Der Fall: Gebärmutter erfolgreich entfernt – gegen ausdrücklichen Wunsch der Patientin
Eine Patientin mit einer Gebärmutterzyste kommt zur ambulanten Vorstellung und Aufklärung in die Klinik. Es steht die Entscheidung an, die Zyste entfernen oder eine Hysterektomie vornehmen zu lassen. Die Patientin entscheidet sich zunächst für eine Hysterektomie. Sie hatte sich bereits vorher sterilisieren lassen. Nach Rücksprache mit ihrem Hausarzt revidiert sie ihre Entscheidung, um die hormonellen Auswirkungen nach einer Hysterektomie zu vermeiden. Die Zyste soll nun einzeln entfernt und die Gebärmutter erhalten werden. Der Widerruf der Einwilligung, den die medizinische Fachangestellte (MFA) in der gynäkologischen Ambulanz am Tag vor der geplanten OP entgegennimmt, wird nicht an den Operateur weitergegeben, sondern lediglich im OP-Plan eingetragen. Eine erneute Aufklärung der Patientin erfolgt nicht. Der OP-Plan wird vor der OP nicht geprüft.
Folgen: Am nächsten Tag wird die Hysterektomie vorgenommen, die Operation wird damit fehlerhaft durchgeführt, denn die Patientin verliert ihre Gebärmutter, obwohl sie sich ausdrücklich gegen die Entfernung entschieden hat. Es kommt zum Vertrauensverlust, und die Patientin meldet einen Schadenersatzanspruch an.
Schadenursachen im Prozess
Die beteiligten Mitarbeitenden sind wahrscheinlich nach bestem Wissen und Gewissen vorgegangen, trotzdem kam es zur Schädigung der Patientin. Warum? Es ist nicht der eine große Fehler passiert, sondern mehrere kleinere Unklarheiten und fehlende Regelungen im alltäglichen Prozess führen zur falschen Operation. Es geht um drei Bereiche – die in der Praxis nie so trennscharf voneinander abgegrenzt sind, aber für die Analyse ist die Unterteilung hilfreich:
1. Arbeitsprozesse und Prozessbeschreibungen
- Der Arbeitsprozess findet arbeitsteilig statt (MFA bei der Aufnahme, Arzt im OP-Saal) ohne dass alle Beteiligten ausreichende Kenntnis von den Teilprozessen haben.
- Abweichungen wie in diesem Fall (Wunsch: andere OP) kommen nur selten vor, darum gibt es kein festgelegtes Vorgehen für den Fall, dass eine Patientin einen Eingriff nicht so wie ursprünglich besprochen durchführen lassen möchte.
- Die Änderung im OP-Plan wird nur digital festgehalten. Zwischen MFA in der Ambulanz und zuständigem Arzt in der Abteilung besteht keine direkte Kommunikation. Hier stellt sich die Frage: Wie sind die mitarbeiterbezogenen Rechte zur Eingabe von Daten beziehungsweise zu Änderungen im digitalen OP-Plan definiert?
- Der Operateur gleicht den OP-Plan nicht mit dem OP-Einwilligungsbogen der Patientin ab, so werden die Widersprüche nicht entdeckt.
- Eine Struktur für die OP-Plan-Besprechung von Behandlungs- und Ärzteteam fehlt (Einsicht in die aktuelle Version des OP-Plans, Sichtung der OP-Einwilligungen). Hier stellt sich die Frage: Wie wird die OP-Indikation geprüft?
- Die verschiedenen (Risikomanagement-) Instrumente (OP-Plan, OP-Einwilligungsbogen, OP-Planbesprechung u. a.) und deren Bedeutung werden von den Mitarbeitenden der beteiligten Berufsgruppen offensichtlich in unterschiedlicher Art und Weise gewertet. Sowohl innerhalb der Berufsgruppen als auch übergreifend werden die Instrumente nicht klar strukturiert und in einheitlicher Form genutzt.
2. Dokumentation
- Der Änderungswunsch der Patientin wird nicht ausreichend dokumentiert. Die Änderung wird nicht im Aufklärungsbogen notiert und es findet keine erneute mündliche und schriftliche Aufklärung mit einem geeigneten standardisierten Einwilligungsbogen statt.
3. Kommunikation
- Die direkte Kommunikation bei Abweichungen von der Norm fehlt zwischen den beteiligten Mitarbeitenden.
- Am Tag der OP erfolgt zwischen Arzt und Patientin keine zielgerichtete Kommunikation in systematischer Form. Der unterschriebene Aufklärungsbogen wird nicht besprochen.
Das Fallbeispiel und die Analyse der Schadenursachen zeigen deutlich, wie wichtig klare Prozessbeschreibungen, Aufklärung und Kommunikation sind.
Präventionsmaßnahmen
Es ergeben sich verschiedene Möglichkeiten, die erkannten Fehler im Prozess zu vermeiden:
- Es werden Vorgehen und Kommunikationswege für den Fall festgelegt, dass Patienten (nach ambulanter Vorstellung mit einem Aufklärungsgespräch) einen anderen Eingriff als ursprünglich vereinbart wünschen.
- Der nachträgliche Wunsch einer Patientin, eine OP nicht so durchführen zu lassen wie im ersten Aufklärungsgespräch vereinbart, ist in Schriftform erneut festzulegen. Eine erneute mündliche und schriftliche Aufklärung der Patientin auf der Basis eines geeigneten standardisierten Einwilligungsbogens ist dabei zu favorisieren.
- Die Rechte zur Eingabe von Daten beziehungsweise für Änderungen im digitalen OP-Plan werden mitarbeiterbezogen vergeben. Gegebenenfalls wird festgelegt, dass Änderungen lediglich an einer bestimmten Stelle im digitalen OP-Plan positioniert werden (können) und diese nur von einer übergeordneten Funktion/Rolle im IT-System aktiviert werden können (zum Beispiel von Chefärztin/Oberärztin der operativen Abteilung). Die letztgenannte technische Variante hat den Vorteil, dass Änderungen auffallen und bewusst bearbeitet werden müssen.
- Am Tag des Eingriffs ist es sinnvoll, dass anhand des bereits unterschriebenen Aufklärungsbogens ein kurzes und gezieltes Gespräch zwischen dem Operateur und der Patientin erfolgt (Tenor: Gibt es noch Fragen oder Hinweise?).
- OP-Planbesprechungen werden in operativen Abteilungen in einer definierten Struktur im Behandlungs- und Ärzteteam durchgeführt (Einsicht in die aktuelle Version des OP-Plans, Sichtung der OP-Einwilligungen usw.). Das beinhaltet unter anderem die nachweisbare Prüfung der OP-Indikation.
- Im eigenen Interesse sollte der Operateur einen Abgleich zwischen den patientenbezogenen Angaben im OP-Plan und in der OP-Einwilligung vornehmen.
Risikopolitik setzt die Leitplanken für klinisches Risikomanagement
Durch klinisches Risikomanagement soll die Patientensicherheit gesteigert werden. Dafür müssen klare Prozesse und Verantwortlichkeiten festgelegt sein. Einrichtungen im Gesundheitswesen sollten in einer übergreifenden Risikopolitik die Inhalte des Risikomanagements verbindlich vorgeben. Relevante Inhalte sind: Grundsätze, Leistungsauftrag, Auftrag der obersten Leitung, Verantwortung und Zusammenarbeit, Umsetzung des Risikomanagements, strategisches Risikomanagement zur Sicherung der Wettbewerbsfähigkeit, klinisches Risikomanagement zur Patientensicherheit, CIRS, Risikomanagement bei operationellen Tätigkeiten. Auf diese Weise wird unter anderem das im Fallbeispiel beschriebene parallele Arbeiten von Mitarbeitenden umgewandelt in eine abgestimmte Zusammenarbeit. Ohne die Verabschiedung der Risikopolitik ist die Umsetzung der Aktivitäten im klinischen Risikomanagement oftmals in der Praxis nicht ausreichend sichergestellt, weil die Verantwortlichkeiten nicht eindeutig nachvollziehbar sind.
Bewährte Methoden des Risikomanagements sind folgende:
Gefährdungs- und Prozessanalyse
Zur sicheren Gestaltung operationeller Tätigkeiten ist die Gefährdungs- beziehungsweise Prozessanalyse ein anerkanntes Instrument. Dabei werden Prozesse in Teilprozesse zerlegt:
- Funktionen und Aktivitäten der Beteiligten werden festgelegt.
- Mögliche Fehlfunktionen/Patientengefährdungen werden bestimmt.
- Die Ursache jeder einzelnen Fehlfunktion/Patientengefährdung wird gesucht und bewertet.
- Wirksame Präventionsmaßnahmen zur Reduktion der Fehlfunktionen/Patientengefährdung werden ausgewählt und festgelegt.
- Die Maßnahmen zur Reduktion der Fehlfunktionen/Patientengefährdung werden umgesetzt.
- Die Maßnahmen werden im Hinblick auf die tatsächliche Reduktion der Fehlfunktionen/Patientengefährdung kontrolliert.
Vorteile dieser Zerlegung:
- Definition der Prozessschritte
- Kenntnis von Teilprozessen
- Aufbau einer Sicherheitskultur
- Lern-/Schulungseffekt im Team
- Schnittstellenoptimierung
- Dokumentation der Prozessschritte als Hilfe für den Krankenhausträger beim Nachweis eines Risikomanagements
- Sicheres Arbeiten, höhere Patientensicherheit
Risikobewertung
Die Risikomatrix ist eine Methode einer Risikoanalyse und existiert in verschiedenen Varianten. Auch sie zählt zum Standardinstrumentarium des Risikomanagements. Bei einer Risikomatrix wird die Wahrscheinlichkeit eines unerwünschten Ereignisses (= Risiko) ins Verhältnis zu dessen Auswirkung gesetzt. So lassen sich Risiken systematisch abschätzen und bewerten.
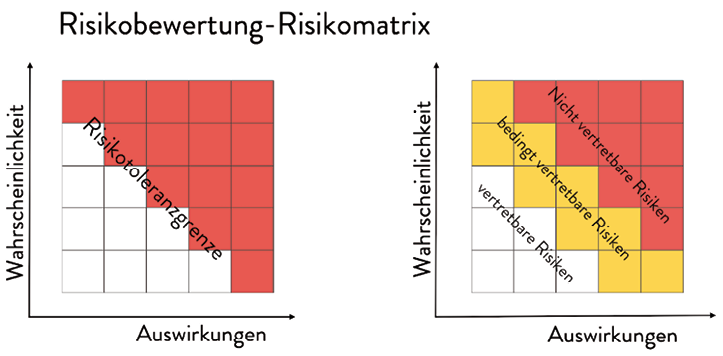
Abb. 1: Je höher die Eintrittswahrscheinlichkeit und je schlimmer die Auswirkungen, umso weniger vertretbar ist es, das Risiko einzugehen [1].
|
Maßnahmenwirksamkeit |
Kennzeichen |
Beispiel: Sicherstellung der korrekten Befüllung eines Schmerzperfusors und Handling eines Schmerzkatheters |
Abhängig vom Verhalten |
|
Stark |
–Beseitigung eines Risikos –Maßnahmen basieren auf „hard stops“ und „forcing functions“ (physische Maßnahmen), minimieren die Abhängigkeit vom menschlichen Verhalten. –Maßnahmen müssen nur einmalig umgesetzt oder kaum wiederholt werden, um den gewünschten Effekt zu erreichen. |
–Einsatz von „Smart Pumps“ –Konnektoren lassen keine Fehlverbindung zu |
Schwach |
|
Mittelstark |
–Abhängig vom menschlichen Verhalten, dieses Verhalten wird jedoch unterstützt und gesteuert. |
–Befüllungsanleitung ist sichtbar am Medikamentenarbeitsplatz ausgehängt –Jede Befüllung wird im 4-Augenprinzip kontrolliert –Richten des Perfusors in ungestörter Umgebung, keine Ablenkung –Tgl. Kontrolle des Schmerzperfusors durch Pain Nurse / Anästhesist –Eindeutige Kennzeichnung des Katheters |
Mittel |
|
Schwach |
–Korrekte Durchführung von Maßnahme / Prozess ist vollständig abhängig von menschlichem Verhalten. –Prozess wird sehr unterschiedlich von Mitarbeitern umgesetzt. –Maßnahmen müssen wiederholt werden, um den gewünschten Effekt zu erzielen (Personalwechsel, fehlende Durchdringung, Erinnerung lässt nach ..). |
–DA zur Einhaltung der Befüllungsstandards u. zum Umgang mit Schmerzkathetern –Standard für alle MA zugänglich (z. B. im Intranet) –Korrekte Bezeichnung und Angabe zum Gültigkeitsbereich des Standards, zur Erkennung der Aktualität –Schulung neuer MA zum Umgang mit Schmerzperfusoren und -kathetern |
Stark |
Abb. 2: Maßnahmen und ihre unterschiedliche Wirkstärke [2].
Wirksamkeit von Präventionsmaßnahmen
Das Hauptziel beim Festlegen von Präventionsmaßnahmen ist, wenige, aber wirksame Maßnahmen zu identifizieren und diese umzusetzen.
Wirksame Maßnahmen können
- Risiken komplett vermeiden oder entfernen;
- dazu beitragen, dass ein fehlerhafter Ablauf oder Schaden frühzeitig entdeckt wird und/oder
- bei einer Schädigung des Patienten das Schadenausmaß durch diagnostische und therapeutische Maßnahmen reduzieren.
Die Human-Factors-Forschung geht davon aus, dass sich Maßnahmen hinsichtlich ihrer Wirkstärke unterscheiden in starke, mittlere und schwache Maßnahmen. Dabei wird die Maßnahmenwirksamkeit zu dem Verhalten des Mitarbeitenden in Beziehung gesetzt, wie in Abbildung 3 dargestellt.
Die Mitarbeitenden müssen ein Bewusstsein dafür entwickeln, dass es schwach und stark wirksame Maßnahmen gibt. Stark wirksame Maßnahmen sind unabhängig vom Wissen und Leistungsvermögen der Mitarbeitenden.
Eine weitere Orientierung bei der Entscheidung für bestimmte Maßnahmen gibt der jeweilige Bereich der Patientenversorgung. Vincent und Amalberti unterscheiden dabei drei Bereiche [3]:
- sicherer Bereich – risikovermeidend (ultrasafe – avoiding risk): Dies sind Bereiche in einer Gesundheitseinrichtung, in denen der Alltag durch hochstandardisierte Prozesse organisiert ist (zum Beispiel Labor, Apotheke, Blutbank). In diesen sind Maßnahmen, die auf Fehlererkennung und -korrektur abzielen, passend und erzielen eine hohe Wirkung.
- hochzuverlässiger Bereich – risikobewältigend (high-reliability – managing risk): In diesen Bereichen ist die Vorhersagbarkeit des Alltagsverlaufes etwas geringer, die meisten Verläufe sind jedoch vorhersagbar. Dies betrifft den Bereich der Stationen oder Arztpraxen. Die Tagesabläufe funktionieren nach gewohntem Gang, aber es gibt auch Situationen, in denen Entscheidungen getroffen werden müssen und abgewogen werden muss. Maßnahmen zur Unterstützung der Teamkommunikation und -interaktion werden benötigt (zum Beispiel strukturierte Übergaben, Klärung der Führungsrolle bei unvorhergesehenen Änderungen im Ablauf). Ebenso ist das Vorhalten von beschriebenen Prozessabläufen vor allem bei Abweichungen vom gewohnten Verlauf sinnvoll.
- anpassungsfähiger Bereich – risikofreudig (ultraadaptive – embracing risk): In diesen Bereichen, zum Beispiel im OP, auf der Intensivstation, in der Notaufnahme, ändert sich der Alltag von Stunde zu Stunde. Diese Änderungen müssen bewältigt werden. Hier ist der Einsatz von Algorithmen nötig, die die Mitarbeitenden intensiv trainieren müssen (zum Beispiel das ABCDE-Schema in der Traumaversorgung), hinzu kommt die klinische Erfahrung und die Reflexion von Entscheidungsprozessen, zum Beispiel in Debriefings, diese sind von besonderer Bedeutung für sichere Abläufe.
Zusätzlich muss der Aktionsradius einer Maßnahme berücksichtigt werden. Es ist festzulegen, ob eine Maßnahme nur in einer oder in mehreren Abteilungen wirksam sein muss, ob sie die gesamte Einrichtung betrifft, oder ob sie auch Kooperation mit Externen (zum Beispiel mit Lieferanten und Herstellern) erfordert.
Das bedeutet, im Hinblick auf die Wirksamkeit von Präventionsmaßnahmen ist die Kombination aus Wirkstärke von Maßnahmen, Bereich der Patientenversorgung und Aktionsradius der Maßnahme zu beachten.

Abb. 3: Wirksamkeit von Maßnahmen in Abhängigkeit vom Verhalten [2].
|
Bereich Patientenversorgung |
Art der Maßnahmen |
Wirksamkeit der Maßnahmen (lt. Human Faktors) |
Klärung: Aktionsradius Maßnahme |
|
sicher/risikovermeidend (hoch standardisiert): Labor, Apotheke, Blutbank, … |
Maßnahmen der Fehlererkennung und -korrektur |
stark: Prozessvereinfachung, technische Kontrollen und Sperren mittel: Softwaremodifikationen |
Kooperation mit externen Einrichtungen? Betrifft die gesamte Einrichtung? |
|
hoch zuverlässig/risikobewältigend (Verläufe vorher-sagbar): Stationen, Praxen, … |
Unterstützung Teamkommunikation und -interaktion (strukturierte Übergaben, Führungsrolle, Beschreibung Prozessabläufe) |
stark: Involvierung der Führungsebene, Standardisierung mittel: Elimination von Ablenkung und „look alike-sound alike“, Vieraugenprinzip |
Betrifft eine oder mehrere Fachabteilungen? Betrifft die gesamte Einrichtung? |
|
anpassungsfähig/risikofreudig (Alltag ändert sich stetig): OP, Intensivstat., Notaufnahme |
Einsatz Algorithmen, klinische Erfahrung und Reflexion von Entscheidungsprozessen (z. B. Debrifings) |
stark: Prozessvereinfachung, technische Kontrollen und Sperren mittel: Checklisten, kognitive Hilfen schwach: Training |
Betrifft die gesamte Einrichtung? Kooperation mit externen Einrichtungen? |
Abb. 4: Drei Bereiche der Patientenversorgung und die passenden Maßnahmen [2].
Fazit
Der Erfolg des Risikomanagements hängt nicht von einer Vielzahl von Maßnahmen und Vorgaben ab. Stattdessen ist die Prozess- und Ursachenanalyse Grundlage für die Ableitung von wenigen, aber gezielten Präventionsmaßnahmen. Die am Prozess beteiligten Mitarbeitenden sollten die grundlegenden Aufgaben gemeinsam erledigen: geeignete und wirksame Präventionsmaßnahmen auswählen, die Mitarbeitenden von der Notwendigkeit der Präventionsmaßnahmen überzeugen, die Verantwortlichkeiten festlegen.
Literatur
[1] ONR 49001:2014 Risikomanagement für Organisationen und Systeme – Umsetzung des internationalen Standads ISO 31000 in die Praxis.
[2] Michael St. Pierre, Gesine Hofinger, „Human Factors und Patientensicherheit in der Akutmedizin“ (3. Auflage), Berlin, Springer-Verlag, 2014.
[3] Charles Vincent, René Amalberti: „Safer Healthcare – Strategies for the Real World“, Springer Open, 2016: https://link.springer.com/content/pdf/10.1007%2F978-3-319-25559-0.pdf; abgerufen am 11.01.2021.
Hinke K: Safety Clip: Im Alltäglichen liegt das Risiko. Passion Chirurgie. 2021 März; 11(03): Artikel 04_03.
Autor des Artikels
Karin Hinke
Risikoberaterin, RisikoassessorinGRB Gesellschaft für Risiko-Beratung mbHKlingenbergstr. 432758Detmold kontaktierenWeitere Artikel zum Thema
01.03.2024 Safety Clip
Safety Clip: Die EU-Medizinprodukte-Verordnung für mehr Patientensicherheit
Der Markt für Medizinprodukte und die damit einhergehenden Anforderungen haben seit 2010 durch einen aufgedeckten Skandal viel Aufmerksamkeit erhalten. Der französische Hersteller Poly Implant Prothèse (PIP) entschied sich unter anderem aus Kostengründen dafür, ein unzulässiges Industriesilikon für seine Brustimplantate zu verwenden.
01.12.2023 Safety Clip
Safety Clip: Die Patientensicherheit fördern mit Ansätzen aus dem „Magnet Recognition Program®“
Das aus dem US-amerikanischen stammende Konzept und Zertifizierungsverfahren „Magnet Recognition Program®“, im Deutschen meist als „Magnetkrankenhaus“ bezeichnet, enthält vielfältige Vorgaben, um Krankenhäuser zu exzellenten Organisationen zu entwickeln.
01.11.2023 Safety Clip
Safety Clip: Von der Wundversorgung zum Wundmanagement
Täglich finden in Praxen, medizinischen Versorgungszentren (MVZ), Ambulanzen und Notaufnahmen von Kliniken Wundversorgungen für Patientinnen und Patienten statt. In der Regel verläuft die primäre Wundheilung problemlos, wie zum Beispiel bei frischen infektionsfreien Verletzungen oder aseptischen Operationswunden. Nach ca. zehn Tagen ist eine primäre Wundheilung komplikationslos abgeschlossen und hinterlässt eine nur minimale Vernarbung.
01.10.2023 Safety Clip
Safety Clip: Morbiditäts und Mortalitätskonferenzen zur Förderung der Sicherheitskultur
Morbiditäts- und Mortalitätskonferenzen (MMK) finden seit Beginn des 20. Jahrhunderts statt. Der Anteil an MMK in Allgemeinkrankhäusern ist in den letzten acht Jahren deutlich gestiegen.1 Das liegt zum einen daran, dass in der „Qualitätsmanagement-Richtlinie vertragsärztliche Versorgung“ (QM-RL) des Gemeinsamen Bundesausschusses aus dem Jahr 2016 die Morbiditäts- und Mortalitätskonferenzen im Teil B § 1 Satz 6 QM-RL beispielhaft als Instrument des klinischen Risikomanagements aufgeführt werden, zu dessen Einführung die stationären Einrichtungen verpflichtet sind.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.