01.11.2015 Fachübergreifend
Darmkrebszentren in Deutschland – Was wurde nach neun Jahren erreicht?
Hintergrund
Zertifizierte Organkrebszentren sind mittlerweile ein fester Bestandteil in der Versorgungslandschaft des kolorektalen Karzinoms in Deutschland geworden. Bis Dezember 2014 waren in Deutschland insgesamt 267 Einheiten als Darmkrebszentren zertifiziert. Zu diesem Zeitpunkt wurden für das Jahr 2014 insgesamt 25418 sog. Primärfälle, d. h. Patienten mit der Erstdiagnose eines kolorektalen Karzinoms, operativ in diesen Zentren behandelt. Im Laufe der Jahre hat es immer wieder Diskussionen darüber gegeben, ob der hohe organisatorische und dokumentatorische Aufwand, den die Zertifizierung dieser Behandlungseinheiten erfordert, durch eine Verbesserung der Qualität gerechtfertigt ist. Bei dieser Betrachtung sollte unbedingt die Idee, was die Darmkrebszentren als Konzept bewirken sollten, Beachtung finden [1].
Nationaler Deutscher Krebsplan
Auf der Basis einer Ratsempfehlung des Europäischen Parlamentes wurde vom damaligen Bundesministerium für Gesundheit in Zusammenarbeit mit anderen Institutionen der Nationale Deutsche Krebsplan vorgestellt. Dieser Plan sieht vier Handlungsfelder vor, die zur Verbesserung unterschiedlicher Bereiche der Krebsversorgung beitragen sollen.
Im Handlungsfeld II „Weiterentwicklung der Versorgungsstrukturen und Qualitätssicherung“ formuliert der Gesetzgeber Anforderungen, die an diese Zentrumsstrukturen gestellt werden und deren Kenntnis notwendig ist, wenn bewertet werden soll, ob diese Einrichtungen ihren Zielvorgaben nachgekommen sind. So wird als eines der hervorragenden Ziele definiert, dass es ein ausgewogenes Zusammenspiel zwischen hochwertigen Behandlungsleitlinien (wenn verfügbar S 3 Leitlinien) und der Umsetzung derselben in der unmittelbaren Patientensituation geben muss (Leitlinienadhärenz).
Letztendlich folgt diese Empfehlung der Hypothese, dass evidenzbasierte Medizin grundsätzlich das onkologische Ergebnis verbessert, das Leitlinienadhärenz die Umsetzung der evidenzbasierten Medizin gewährleistet und die Organkrebszentren die Instrumentalisierung dieser Leitlinienumsetzung in der gesamten Behandlerkette sind (Exekutivstruktur).
Wichtiges Anliegen des Teilziels I ist dabei die gesamte Versorgungskette der Betreuung der Patienten abzubilden und nicht nur einen operativen Behandlungsanteil. Das Teilziel des nationalen Krebsplanes sieht vor, dass diese Implementierung zu einer breiten Qualitätsverbesserung führen soll, wobei der Anforderungskatalog erforderliche Mindeststandards definiert. Teilziel I Abs. 12 präzisiert Flächendeckung und Erreichbarkeit als ein zentrales Anliegen dieses Programmes, das damit nicht ausschließlich auf die Konzentrierung von Leistungen abzielt [2].
Das Endziel ist eine Verbesserung des Langzeitüberlebens beim Karzinom dadurch, dass alle (!) Beteiligten, sich „evidence based“ verhalten. Die Überprüfung dieser Hypothese steht noch aus.
Übertragen auf die Realität der Zentren bedeutet dies, dass eine geeignete Dokumentationsmatrix erstellt wird, die Vergleichbarkeit und Transparenz ermöglicht und das Grundprinzip der Sicherstellung der Anwendung von Leitlinien prüft. Auf dieser Basis und durch die Vorlage der Ergebnisparameter soll die Grundlage für eine kontinuierliche Qualitätsverbesserung (PDCA-Prozess) entstehen [1].
Bezugnehmend auf die Ausgangsfrage ergeben sich damit zumindest zwei Aspekte der Qualitätsverbesserung: zum einen die Implementierung von Leitlinien und die Schaffung der vorgegebenen Strukturen und zum anderen die messbare Veränderung von Kennzahlen innerhalb dieser Strukturen im Langzeitvergleich, oder auch im Vergleich mit anderen Registern.
Datenlage
Grundlage der Betrachtung der in den Kennzahlen der Darmkrebszentren definierten Qualitätsindikatoren ist der öffentlich zugängliche Qualitätsbericht der Deutschen Krebsgesellschaft. In diesem Qualitätsbericht ist die Entwicklung der Kennzahlen von 2009 bis 2013 (letztes auditiertes Jahr) aufgearbeitet.
Diese Datenbasis beschreibt die Behandlungskohorte in den Zentren, wobei bei der Longitudinalbetrachtung der grundsätzliche methodische Fehler besteht, dass über die fünf Jahre eine unterschiedliche Anzahl von zertifizierten Zentren in die Grundgesamtheit einflossen, sodass die Betrachtungskohorte über den Betrachtungszeitraum sowohl qualitativ als auch quantitativ nicht konstant ist.
Methodisch noch schwieriger gestaltet sich der Vergleich mit nicht zertifizierten Einheiten. Dieses Vorgehen sollte deswegen nicht überbeansprucht werden.
Behandlungskennzahlen der Therapiekette finden sich in Deutschland im Wesentlichen in drei Quellen:
•in den allgemeinen Krebsregistern [3],
•den Registerstudien des An-Institutes Magdeburg [4, 5, 6, 7],
•dem 1. Qualitätsreport 2013 des StuDok-Registers der Deutschen Gesellschaft für Allgemein- und Viszeralchirurgie [www.dgav.de, qualitatives Zitat mit freundlicher Genehmigung Prof. Buhr].
Bei diesen Registern liegen konzeptionell differente Dokumentationsansätze zugrunde, die einen Vergleich nur annähernd ermöglichen. Hinzu kommt, dass in den teilnehmenden Kliniken der Vergleichskohorten auch zertifizierte Darmkrebszentren enthalten sind, was aus der Grundgesamtheit zurzeit nicht herauslösbar ist. Eine Ausnahme werden möglicherweise in Zukunft die StuDoc Zahlen sein können, wenn für einen Vergleich diese Aufteilung erfolgen kann. Für einen Vergleich des onkologischen Langzeit-Ergebnisses der behandelten Patienten im Sinne eines Überlebensvorteils, wie in der Hypothese des Nationalen Deutschen Krebsplanes vorgesehen, gibt es zurzeit keinerlei Datenbasis.
Prozessqualität – Leitlinienadhärenz
Zu diesen Faktoren gibt es wenige direkte Vergleichsdaten. Eine publizierte Annäherung aus den Daten des An-Institutes [7] beschreibt z. B. für die präoperative CEA Bestimmung und die perioperative Therapie beim Rektumkarzinom niedrigere Erfüllungsquoten als bei den Darmkrebszentren. Interessant ist, dass die Erfüllungsquote in kleineren Einheiten schlechter ist, als in größeren, die sich quasi „wie Darmkrebszentren“ verhalten. Angaben zur postoperativen Vorstellung in der Tumorkonferenz als Indikator realer Interdisziplinarität liegen im StuDok-Register mit knapp unter 90 % unterhalb der 98,2 % für das Kennzahljahr 2013 bei den Darmkrebszentren. Hier scheint es eine etwas bessere Prozessadhärenz der Zentren zu geben. In der longitudinalen Betrachtung der Darmkrebszentren hat sich die prätherapeutische Fallvorstellung im Laufe der Betrachtungsjahre 2009 bis 2013 relevant gesteigert, im Median von 88 auf 95 %. Hierbei ist besonders zu beachten, dass „Ausreißer Quoten“ und die Spannbreite im Laufe der Jahre deutlich kleiner geworden sind. Hier ist offensichtlich ein Lernprozess eingetreten.
Für das Betrachtungsjahr 2011 konnte die Leitlinienadhärenz für die Anwendung der Chemotherapie beim Kolonkarzinom mit Indikation in den Krebsregistern im Mittel mit 59,2 % lag, wohingegen sie in diesem Betrachtungsjahr bei den Darmkrebszentren mit 70,9 % doch deutlich höher liegt. Bei allen methodischen Vorbehalten scheint dies ein relevanter Unterschied zu sein [3].
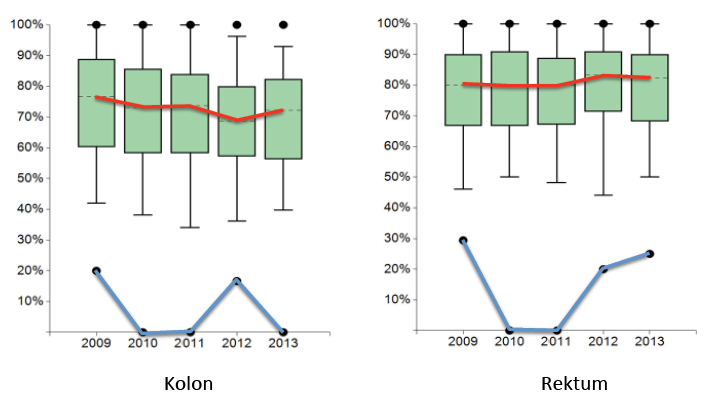
In der Betrachtung über die Zeit findet sich bei den Darmkrebszentren für die adjuvante Chemotherapie beim Kolonkarzinom mit Indikation überraschenderweise eine eher rückläufige Entwicklung mit 76,7 in 2009 zu 72,22 % im Jahre 2013 (Abb. 1). Die geringe Erfüllungsquote (32,02 %) der Vorgabe legt nahe, dass die ursprüngliche Maßzahl von > 80 % nicht der klinischen Realität entsprochen hat. Potentiell mag dies auch ein Ausdruck zunehmender Emanzipation der Zentren sein, die sich weniger von den Vorgaben in Ihrer realen Patientenbeurteilung beeinflussen lassen. Da das Konzept des Nationalen Deutschen Krebsplanes ausdrücklich vorsieht, Leitlinienergebnisse auch auf den individuellen Patienten anzupassen, ist die Sollvorgabe angepasst worden (aktuell > 70 %). Das System lernt von der Realität.
Ergebnisqualität – „harte chirurgische Fakten“
Für viele zertifizierte Zentren lag mit der Einführung der Zertifizierungsdokumentation zum ersten Mal überhaupt die Möglichkeit vor, ihre direkte chirurgische Ergebnisqualität darzustellen.
Aus einzelnen Kliniken war berichtet worden, dass sich nach der Zertifizierung die 30 Tage Letalität dramatisch vermindert hatte [9].
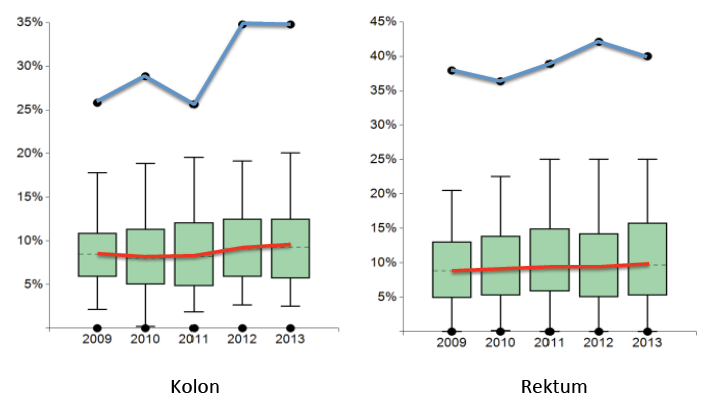
Diese dramatische Verbesserung kann man in der Kohortenbetrachtung aller Zentren nicht nachvollziehen. Die postoperative 30 Tage Mortalität nach elektiven Eingriffen schwankt über die Betrachtungsjahre um 3 % im median ohne eine wesentliche Veränderung. Gleiches gilt für die Rate der Revisionsoperationen (Abb. 2) und klinisch manifesten Anastomoseninsuffizienzen. Im Vergleich liegt die 30 Tage Mortalität bei den Krebsregistern für das Betrachtungsjahr 2011 im median mit 3 % geringfügig höher als 2,6 % bei den Darmkrebszentren [3], in den Daten des An-Institutes für den Betrachtungszeitraum von 2000 bis 2004 je nach Versorgungsstufe zwischen 2,2 und 4,1 %. [8]. Ähnlich verhält es sich bei den anderen Ergebnisparametern der unmittelbaren perioperativen Versorgung im StuDoc Register. Wesentliche Veränderungen hätten sich auch nur strukturell begründen lassen, eine Intervention der Art der Chirurgie hatte es mit der Zertifizierung nicht gegeben.
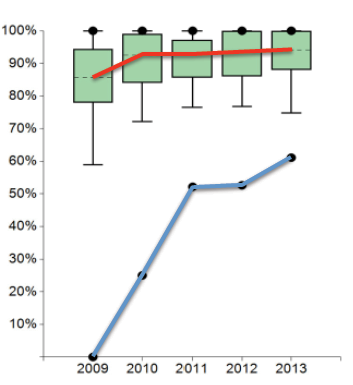
Hier sollen in Zukunft durch ein peer review-Verfahren die „schlechteren“ von den besseren Zentren lernen, wodurch eine aktive Entwicklung möglich werden soll. Direkt gelernt haben die Zentren bei den Faktoren, die einer Veränderung der chirurgischen Technik unmittelbar zugänglich sind. So stieg die Qualität der „guten“ und „sehr guten“ TME Präparate innerhalb der 5 Betrachtungsjahre von 85,71 % auf 94,12 %, wobei vor allem der Anteil der negativen „Ausreißer“ deutlich reduziert wurde (Abb. 3a).
Ergebnisqualität – „weiche Faktoren“
Grundsätzliches Konzept der Zertifizierung war es, über die unmittelbaren, anfangs überwiegend chirurgisch determinierten Qualitätsindikatoren, strukturelle Veränderungen zu schaffen, die im Rahmen eines allgemeinen gesellschaftlichen Konsens als eine positive Entwicklung bewertet werden, was sich unter anderem in der Zusammensetzung der legislativen Zertifizierungskommission wiederspiegelt.
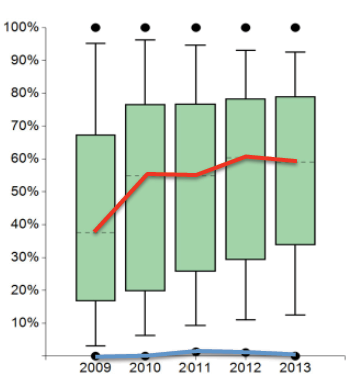
So ist durch das Zertifizierungssystem die systematische Verankerung der Psychoonkologie und die hierbei stetig wachsende Inanspruchnahme eindrucksvoll nachzuweisen, auch wenn noch Entwicklungsraum nach oben besteht (eine nicht vorhanden Versorgung darf es praktisch nicht geben) (Abb. 3b). Ähnliches findet sich bei der Beratungsleistung durch den Sozialdienst, der auch durch neuere gesetzliche Veränderungen eine immer höhere Bewertung erfahren hat.
Auch das in die Liste der Qualitätsindikation aufgenommene präoperative Anzeichnen der Stomaposition scheint in den ersten beiden Betrachtungsjahren einen deutlichen Zuwachs zu nehmen. Hier handelt es sich um eine Maßnahme, die allgemein als gute klinische Praxis geschätzt wird und eine hohe Durchdringung haben sollte, die Verteilung zeigt jedoch, dass hier durchaus auch in Zentren mit hohem Patientenaufkommen offensichtlich Nachbesserungsbedarf besteht.
Ähnliches gilt für die Vorgabe einer definitiv durchzuführenden Mortalitäts- & Morbiditätskonferenz innerhalb der Darmkrebszentren. Hier handelt es sich um allgemein akzeptierte gute klinische Praxis. In einer kürzlich publizierten Übersicht [10] zeigt sich aber, dass dieses auch heute noch nur in etwas über 80 % Viszeralchirurgischer Kliniken realisiert ist.
Die Zertifizierungsanforderung, Patienten in Studien einzubringen ist ebenfalls allgemein akzeptierter Qualitätsindikator selbst in der Flächenversorgung. Dieses wird sich nur schwer in einer unmittelbaren Ergebnisqualität niederschlagen, aber in diesem Punkt hat es bei den Darmkrebszentren eine stetige Entwicklung über die letzten fünf Jahre gegeben, auch wenn die prozentuale Anforderung gesenkt wurde. Das System versucht dabei, aktiv Hilfestellung zu leisten [11].
Qualitätsverbesserung durch alle ?
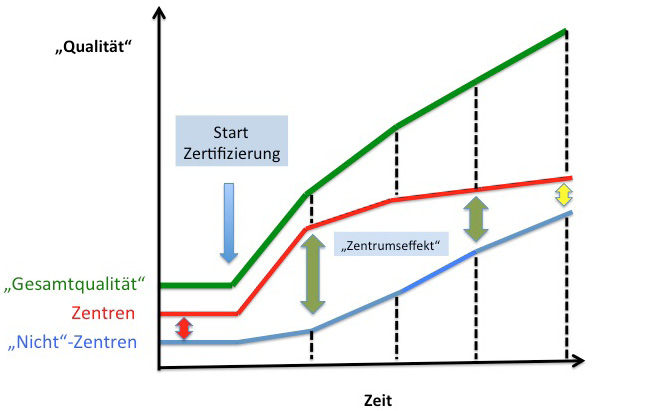
Allein der Nachweis einer unmittelbar besseren Ergebnisqualität mit nicht zertifizierten Zentren wird mit der Zeit eher schwieriger. Geht man davon aus, dass mit Beginn des Zertifizierungsprozesses die Gesamtqualität der zertifizierten Zentren möglicherweise etwas besser war (neue Strukturen geschaffen) als die Qualität der Nicht-Zentren, so mag sich in der ersten Phase nach der Zertifizierung hier noch einmal ein deutlicher Qualitätssprung und eine größere Differenz zu nicht zertifizierten Zentren entwickeln (Abb. 4: grüne Pfeile = „Zentrumseffekt“). Im Laufe der weiteren zeitlichen Entwicklung ist aber zu erwarten, dass immer mehr Krankenhäuser und Versorgungsketten die Qualitätsanforderungen der zertifizierten Zentren für sich auch ohne das formale Zertifikat adaptieren, so dass durch das Lernen an den Strukturen der Zentren dieser Abstand sich immer weiter verkleinern wird (Abb. 4).
Fazit
Die Einführung der zertifizierten Darmkrebszentren in Deutschland hat zu einem Kulturwandel in der Versorgung von Patienten mit kolorektalen Karzinomen in Deutschland geführt. Für eine große Anzahl von interdisziplinären Versorgungsstrukturen sind die Qualitätsindikatoren der Prozesskette eindeutig beschrieben und nachvollziehbar transparent gemacht worden. Damit ist das ursprüngliche Ziel des Nationalen Deutschen Krebsplanes, Strukturen zu schaffen, die die klinische Leitlinienimplementierung und damit evidenzbasierte Medizin in der Fläche verankern soll, erfolgreich umgesetzt worden.
In der Summe bewerten daher 90,1 % der Zentrumsleiter die Qualität der Versorgung „sehr“ oder „etwas“ gebessert [12]. In keinem Fall wurde eine Verschlechterung benannt.
Die für diese Transparenz notwendige Dokumentation ist zentrales Merkmal der Zentren und erlaubt sowohl einen Vergleich mit anderen Kliniken als auch die Betrachtung der eigenen Weiterentwicklung über die Zeit, auch wenn die Dokumentation kein Alleinstellungsmerkmal des Zertifizierungssystems ist.
Nicht eingetreten ist eine wesentliche Veränderung der „harten“ Ergebnisparameter wie 30 Tage Krankenhausletalität, Anastomoseninsuffizienzen oder Re-Operationen. Legt man das Grundkonzept der Zertifizierung zugrunde, war dieses auch nicht zu erwarten, da hier bislang keine Intervention erfolgte. Die Hypothese, dass allein die Dokumentation schon die Ergebnisse verbessert, hat sich nicht bestätigt und war unwahrscheinlich hinzukommen alle methodischen Betrachtungsprobleme).
Definitiv positiv und nachweisbar verändert hat sich die strukturierte Interdisziplinarität durch die dokumentierte und nachzuweisende Tumorkonferenz und durch die dokumentierten und nachzuweisenden Mortalitäts- & Morbiditätskonferenzen.
Ebenfalls verbessert haben sich die Faktoren der sogenannten „Erlebnisqualität“. Psychoonkologische Betreuung, strukturierte Kooperation mit Palliativnetzen und geregelte Überleitungen und sozialdienstliche Betreuungen sind allgemein gesellschaftlich konsentierte Faktoren, die heute zur Versorgung eines Krebspatienten gehören, auch wenn sie sich dem Messprozess der Lebenszeitverlängerung entziehen könnten.
Auch wenn es immer schwieriger werden wird, Unterschiede zwischen „Zentren“ und „Nicht Zentren“ darzustellen, so haben auch mit dem verbesserten Beitrag der nicht zertifizierten Einheiten die Zertifizierten Darmkrebszentren 9 Jahre nach ihrer Einführung vieles im Sinne des Nationalen Deutschen Krebsplanes auf den Weg gebracht.
Literatur
[1] Der Prozess der Entwicklung von Zentren am Beispiel des Darmkrebszentrums; M. Sahm, S. Wesselmann, R. Kube, N. Schöffel, M. Pross, H. Lippert, S. Kahl; Zentralblatt Chirurgie 2013; 138; 33–37.
[2] Nationaler Deutscher Krebsplan, Bundesministerium für Gesundheit, http:www.bmg.bund.de/ Stand 2011.
[3] Verbessert die Zentrenbildung die klinische Versorgungsqualität? 10 Jahre Darmkrebszentren S. Benz, M. Klinkhammer-Schalke, Der Onkologe im Druck.
[4] Versorgung von Patienten mit Kolonkarzinom, Erfassung der Behandlungssituation und Evaluation neuer Operationsverfahren; R. Kube, I. Gastinger, P. Mroczkowski, H. Ptok, S. Wolff, H. Lippert, Dtsch Arztebl Int 2011; 108(4): 41–6. DOI: 10.3238/arztebl.2011.0041.
[5] Möglichkeiten der Qualitätsverbesserung bei der Therapie des Rektumkarzinoms; R. Steinert, F. Marusch, A. Koch H. Ptok, M.A. Reymond, I. Gastinger, Zentralblatt Chirurgie 2005; 130; 387–392.
[6] Frühpostoperative Ergebnisqualität in der Chirurgie des Rektumkarzinoms in Abhängigkeit von der Fallzahl in der Klinik, H. Ptok. F. Marusch, I. Gastinger, H. Lippert, Chir. Gastroenterologie 2005; 21; 171–176.
[7] Quality of Medical Care in Colorectal Cancer in Germany, R. Kube, H. Ptok, S. Wolff, H. Lippert, I. Gastinger, Onkologie 2009:32: 25–29.
[8] Qualität der Kolorektalchirurgie in Abhängigkeit von der Versorgungsstufe – geringe Unterschiede in der Ergebnisqualität bei Verbesserungspotenzial in der Prizessqualität leisten der Zertifizierung an deutschen Krankenhäusern Vorschub; H. Scheidbach, R. Kube, U. Schmidt, B.-P. Robra, I. Gastinger, H. Lippert; Gesundheitswesen 2011; 73; 134–139.
[9] Ergebnisse eines seit 6 Jahren DKG-zertifizierten Darmkrebszentrums Verbesserung der chirurgischen und multimodalen Behandlungsqualität, K. Kohlhaw, J. Schöche, K. Philipp, I. Langer, A. Metzig; BDC Online 10.10.2013.
[10] Patientensicherheit in Chirurgischen Kliniken: Ergebnisse einer aktuellen Online-Befragung, M. Rothmund, T Kohlmann, C.-D. Heidecke, H. Siebert, J. Ansorg; Passion Chirurgie Q3, 2015; 18–26.
[11] Hemmende und fördernde Faktoren bei der Durchführung von Studien – die Sicht von Darmkrebskoordinatorinnen und Koordinatoren, C. Kowalski, J. Ferrensch, S. Benz, S. Post, T. Seufferlein, B. Stinner, S. Wesselmann; Zeitschrift für Gastroenterologie im Druck.
[12] Zertifizierte Darmkrebszentren aus Sicht der Zentrumsleitungen, Ergebnisse einer Schlüsselpersonenfragung, D. Huthmann, T. Seufferlein, S. Post, S. Benz, B. Stinner, S. Wesselmann; Z Gastroenterol 2012; 50; 753–759.
Autoren des Artikels
Prof. Dr. med. Benno Stinner
Elbe Klinikum StadeKlinik für Viszeral-, Thorax- und GefäßchirurgieBremervörderstr. 11121682StadeProf. Dr. med. Stefan Benz
ChefarztKlinik für Allgemein-, Viszeral-, Thorax- und KinderchirurgieKlinikverbund SüdwestBunsenstraße 12071032Böblingen kontaktierenPD Dr. med. Dipl. theol. Monika Klinkhammer-Schalke
Arbeitsgemeinschaft Deutscher Tumorzentren kontaktierenWeitere aktuelle Artikel
01.09.2014 Fachübergreifend
Der Schnellschnitt zur Dignitätsbeurteilung und intraoperativen Entscheidungsfindung
Bei einer Vielzahl von Krankheitsbildern verlassen wir uns auf den
01.09.2014 Fachübergreifend
Aktuelle Bewertungskriterien für die Resektabilität von malignen Tumoren
Die en-bloc R0-Resektion ist nach wie vor der Goldstandard
01.09.2014 Fachübergreifend
Imagine A World Without Cancer: Neue Anti-Krebs-Strategie vorgeschlagen
Im Jahre 2010 wurde aufgrund demographischer Veränderungen und dem damit
01.09.2014 Fachübergreifend
Ernährung als Modul der Tumorbehandlung?
Das Interesse am Ernährungszustand onkologischer Patienten und an der Alimentation
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.