01.02.2020 Fachübergreifend
Ambulantisierung in Deutschland: Aufwind durch aktuelle Gesetzesreformen

Ambulantisierung im internationalen Vergleich
Das deutsche Gesundheitswesen gehört bekanntlich zu den teuersten Gesundheitssystemen weltweit: 11,5 Prozent des BIP werden für Gesundheit ausgegeben [4]. Ein besonders großer Anteil dieser Ausgaben entfällt auf die stationäre Versorgung von Patienten im Krankenhaus. Ein vergleichsweise großer Kostentreiber ist dabei die Verweildauer der Patienten im Krankenhaus. Während in der Türkei und in den Niederlanden Patienten im Durchschnitt vier bzw. fünf Tage im Krankenhaus bleiben, liegt die durchschnittliche Verweildauer in Deutschland bei 7,5 Tagen [8]. Auch im internationalen Vergleich der Ambulantisierungsraten von ambulant durchführbaren medizinischen Leistungen, wie zum Beispiel Katarakt-Operationen, schneidet Deutschland schlecht ab: Während in Kanada und Dänemark der Anteil der ambulant durchgeführten Katarakt-OPs bei knapp 100 Prozent liegt, werden in Deutschland nur rund 82 Prozent der Katarakt-OPs ambulant durchgeführt. Damit liegt Deutschland unterhalb des Durchschnitts der OECD28-Länder [9]. Ein weiterer Indikator für die niedrige Ambulantisierungsrate in Deutschland ist die hohe Anzahl von Krankenhausfällen mit nur einem Tag Verweildauer (Krankenhausfälle mit maximal einer Übernachtung).
Auch wenn die durchschnittliche Verweildauer seit Einführung des G-DRG-Fallpauschalensystems in 2004 erwartungskonform stetig sinkt, nimmt die Anzahl der Kurzlieger im selben Zeitraum enorm zu. Effektive Anreize für eine Verlagerung dieser Fälle in die ambulante Versorgung sind im Rahmen der bisherigen Rechtslage nicht gesetzt. In der Folge scheint der „Abfluss“ aus der stationären in eine geeignete ambulante Versorgung „verstopft“. Die ambulante Versorgung geeigneter Fälle findet zu vollstationären Preisen im Krankenhaus statt – mit Folgen für
- die Patientengesundheit und Patientensicherheit,
- den effektiven Einsatz knapper (Personal-) Ressourcen im Krankenhaus sowie
- die sinnvolle und wirtschaftliche Verwendung der Versichertenbeiträge.
Aktuelle Reformen für eine stärkere Ambulantisierung in Deutschland
Die Diskrepanz zwischen der Ambulantisierungsrate in anderen Ländern und der in Deutschland scheint nun endlich in den Fokus des Gesetzgebers gerückt zu sein. So erhält die Ambulantisierung in Deutschland derzeit Aufwind durch verschiedene gesetzliche Reforminitiativen.
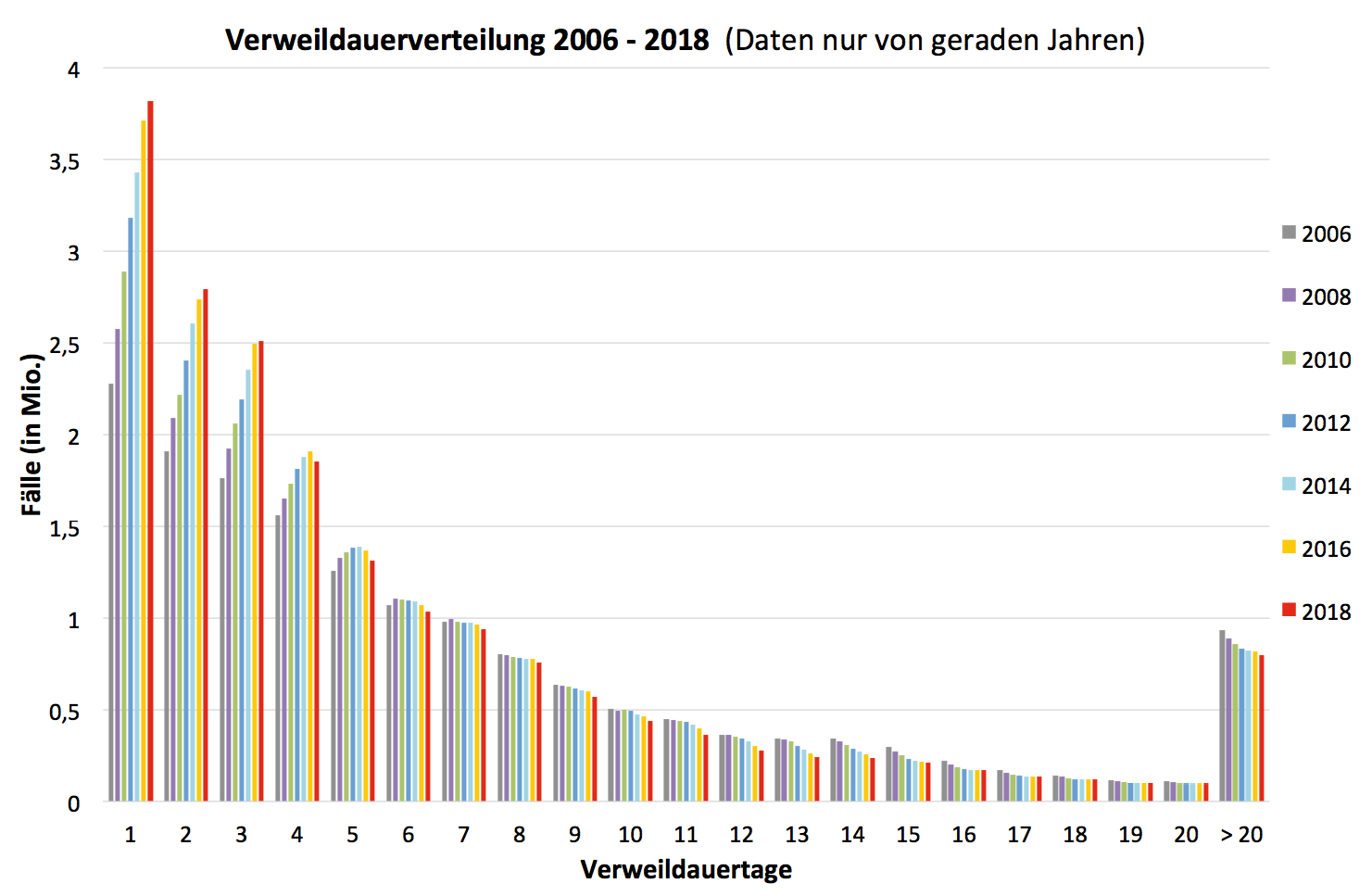
Abb. 1: Stationäre Verweildauer 2006 bis 2018; Quelle: Stationäre Verweildauer: Verteilung und Entwicklung in Deutschland (2006 bis 2018, nur gerade Jahre). Datenquelle: Daten nach § 21 KHEntgG: Verweildauer gemäß § 21 KHEntgG, 2006 bis 2018 (Jahr der Entlassung).
MDK-Reformgesetz: Erweiterung des AOP-Katalogs
Eine Gesetzesreform mit unmittelbarem Ambulantisierungsziel ist die Erweiterung des Katalogs für Ambulantes Operieren im Krankenhaus (AOP-Katalog nach § 115b SGB V) im Rahmen des Gesetzes für bessere und unabhängigere Prüfungen (MDK-Reformgesetz). Die Selbstverwaltungspartner auf Bundesebene sind beauftragt, den bestehenden AOP-Katalog auf Basis eines Gutachtens bis zum 30.06.2021 zu erweitern und eine einheitliche, leistungserbringerunabhängige Vergütung für die Leistungen des Katalogs zu vereinbaren. Das primäre Ziel des Gesetzgebers ist die Verlagerung bisher stationär erbrachter Leistungen, die ambulant durchführbar sind, in den Bereich der ambulanten Krankenhausleistungen. Auf ein Prozent der stationären Fälle, die ambulant behandelt werden können, verspricht sich der Gesetzgeber Einsparungen für die Krankenkassen von 120 Mio. Euro [2].
Besondere Relevanz erhält diese Regelung durch die flankierenden ökonomischen Anreizmechanismen, die ab 2020 und damit bereits vor Inkrafttreten des neuen AOP-Katalogs gelten:
- Von Krankenhäusern ambulant erbrachte Leistungen des AOP-Katalogs sind von der Prüfung des Medizinischen Dienstes (MD) ausgeschlossen.
- Lag nach Prüfung eines Krankenhausfalles keine vollstationäre Behandlungsbedürftigkeit vor, wird, sofern keine andere Abrechnungsmöglichkeit besteht, die vom Krankenhaus erbrachte Leistung als vorstationäre Behandlung (§ 115a SGB V) vergütet.
- Für jede beanstandete Krankenhausrechnung wird ab 2020 ein Rechnungsaufschlag von mindestens 300 Euro fällig.
Wurde vor Inkrafttreten des MDK-Reformgesetzes eine Ambulantisierung vornehmlich über MDK-Prüfungen erzielt (beispielsweise über „Herausprüfen“ vollstationär abgerechneter, aber eigentlich ambulanter Krankenhausfälle), so ändert das MDK-Reformgesetz die Rahmenbedingungen nun grundlegend. Nicht mehr primär der MD und die Krankenkasse müssen den Beweis führen, dass ein vollstationärer Krankenhausfall auch ambulant hätte erbracht werden können, sondern das Krankenhaus selbst steht vor der Entscheidung, den Fall vollstationär oder ambulant abzurechnen. Rechnet das Krankenhaus einen Fall vollstationär ab, der nicht der vollstationären Behandlung bedurfte, wird der Fall nach MD-Prüfung zukünftig gekürzt (im schlechtesten Falle auf eine vorstationäre Vergütung) und zudem mit einem Rechnungsaufschlag in Höhe von 300 Euro belegt. Dabei kann es sogar dazu kommen, dass der Fall für das Krankenhaus einen negativen Erlös erbringt. Darüber hinaus verschlechtert das Krankenhaus mit diesem Fall seine Abrechnungsgüte, was in größerem Umfang abgerechnet zu mehr MD-Prüfungen führen kann. Das Krankenhaus wird sich deshalb für die ambulante Erbringung entscheiden – ohne MD-Prüfung. Ein ambulanter Fall mehr und eine Prüfung weniger – gelungene Ambulantisierung! Deshalb sieht der Gesetzgeber neben dem primären Ziel der Ambulantisierung bisher stationär erbrachter Leistungen in dieser Regelung auch die Chance, das hohe Streitpotenzial in der Abrechnungsprüfung der Krankenkassen zu vermindern.
Aus der Perspektive der gesetzlichen Krankenversicherung stellt diese Gesetzesreform eine echte Chance dar, das im internationalen Vergleich enorm hohe Ambulantisierungspotenzial in Deutschland endlich zu heben. Im Vordergrund steht dabei das Ziel einer effektiven, bedarfsorientierten Patientensteuerung. Die Form der Patientenbehandlung und der Ort der Leistungserbringung sollen sich alleinig aus dem Behandlungsbedarf ergeben und nicht aus der Vergütung einer Leistung im G-DRG-Fallpauschalensystem oder dem Einheitlichen Bewertungsmaßstab (EBM). Vor dem MDK-Reformgesetz war die vollstationäre Abrechnung ambulanter Fälle für das Krankenhaus risikolos – das wurde jetzt korrigiert. Der enorme MD-Prüfbedarf wird sich in der Folge massiv reduzieren.
Für einen ersten Einblick in das Ausmaß des Ambulantisierungspotenzials muss nicht einmal auf den erweiterten AOP-Katalog gewartet werden. Mit den ökonomischen Anreizmechanismen werden die Krankenhäuser bereits ab 2020 ambulant durchführbare Leistungen auch tatsächlich ambulant erbringen, um Rechnungsaufschläge und eine vorstationäre Vergütung zu verhindern. Was bleibt, ist die herausfordernde Aufgabe für die Selbstverwaltungspartner, eine sachgerechte, effektive und wirtschaftliche Abrechnungsmöglichkeit für die Leistungen des erweiterten AOP-Katalogs zu schaffen.
Bund-Länder-AG
Einen ähnlichen Ansatz verfolgt auch der Vorschlag der Bund-Länder-AG „sektorenübergreifende Versorgung“: Die auf Basis des Koalitionsvertrages zwischen CDU, CSU und SPD einberufene Arbeitsgruppe fordert in einem Eckpunktepapier im Mai 2019 die Festlegung eines gemeinsamen fachärztlichen Versorgungsbereiches. Dieser soll alle Leistungen und Diagnosen umfassen, die unabhängig vom Leistungserbringer ambulant erbracht werden können und einheitlich, das heißt leistungserbringerunabhängig, zu vergüten sind. Während der Versorgungsbereich auf Basis eines Gutachtens per Rechtsverordnung festgelegt werden soll, sollen einheitliche Vorgaben zur Vergütung, Qualität und Struktur von den Selbstverwaltungspartnern auf Bundesebene vereinbart werden. Das Ziel dieses Reformvorschlags ist es, eine patientenorientiertere Gesundheitsversorgung zu schaffen, indem Leistungen so erbracht werden, wie es medizinisch, qualitativ und auch wirtschaftlich sinnvoll ist. Dabei steht nicht der Ort der Leistungserbringung im Vordergrund, sondern die Form der Leistungserbringung: ambulant statt stationär. Ebenso wie bei der Erweiterung des AOP-Katalogs geht es um die Steuerung von Patienten in die medizinisch und wirtschaftlich sinnvollste Form der Versorgung. Weitere Effekte sind ein effektiver Einsatz der knappen stationären Ressourcen, wie Pflegekräfte und Fachärzte.
Notfallversorgung
Mit dem Krankenhausstrukturgesetz (KHSG) hat der Gesetzgeber die Versorgung der Bevölkerung mit stationärer Notfallversorgung neu strukturiert und die Vorhaltekosten gesondert finanziert. Die Notfallversorgung wird hinsichtlich Art und Umfang im Wesentlichen in drei Versorgungsstufen unterschieden. Damit herrscht seit langer Zeit wieder Klarheit darüber, welches Krankenhaus in welchem Umfang stationäre Notfälle behandelt. Dabei wurde der Status quo der Versorgung zur Grundlage genommen – also die derzeitige, tatsächliche Versorgungslage abgebildet. Eine echte Reform der Notfallversorgung steht noch aus. Allerdings bildet die Strukturierung der stationären Notfallstufen die Grundlage der nun anstehenden Reform. Durch die Schaffung integrierter Notfallzentren (INZ) an geeigneten Krankenhäusern wird die ambulante Notfallversorgung im Krankenhaus organisiert und der Patientenzugang ins Krankenhaus gesteuert. Fällen mit klarem, ambulantem Charakter bleibt der Zugang in stationäre Versorgungsstrukturen zukünftig versperrt, die zentralen Notaufnahmen werden um ambulante Patienten entlastet.
Der elektive Teil der ambulanten Patienten wird damit im Wesentlichen Inhalt des erweiterten AOP-Katalogs, der notfallnahe Teil der ambulanten Patienten Inhalt des kommenden Gesetzes zur Reform der Notfallversorgung.
Ausblick: Chancen und Risiken ambulant-stationärer Budgets in strukturschwachen Regionen
Bis zum MDK-Reformgesetz hat es der Gesetzgeber versäumt, klare Anreize zur Ambulantisierung zu setzen. Mit den nun vorgesehenen Regelungen holt er dies nach. Der Ansatz, auf der Erlösseite parallel über Rechnungsaufschläge und Leistungskataloge anzusetzen, ist richtig und wird die Anzahl der Abrechnungsprüfungen reduzieren. Dennoch steht das DRG-Fallpauschalensystem mit seinen stationären Erlösen und dem mit dem Preissystem verbundenen Prüfaufwand weiter im Mittelpunkt des Geschehens. Es wäre einen Versuch wert, in den Bereichen, in denen das DRG-Fallpauschalensystem schon heute nur bedingt praktikabel ist, neue Wege auszuprobieren, um die dringend notwendige Ambulantisierung zum Erfolg zu führen.
Ambulant-stationäre Budgets stellen so einen Weg dar. An Stelle einer Finanzierung über das DRG-Preissystem würde hier ein Budget für ein Krankenhaus für die ambulante und stationäre Versorgung der Versicherten in einer Region stehen. Solche sogenannten Capitationmodelle [10] existieren bereits in Modellform in der Psychiatrie oder werden vom Helios-Konzern in Spanien betrieben [5]. Die Ambulantisierungserfolge sind beachtlich! Das Krankenhaus selbst hat Anreize, der ärztlichen und ökonomischen Entscheidung hinter dem Grundsatz „ambulant vor stationär“ endlich Rechnung zu tragen. Eine Möglichkeit, diese Modelle in geschütztem Rahmen zu implementieren, bietet sich beispielsweise in den sogenannten Sicherstellungskrankenhäusern (alleinstehende Krankenhäuser in dünn besiedelten Regionen, die bereits heute eine separate Finanzierung unabhängig von den DRG-Fallpauschalen erhalten und in denen auch alternative Versorgungsmodelle von Nöten sind). Für Sicherstellungskrankenhäuser liegt eine vom Gemeinsamen Bundesausschuss (G-BA) beschlossene Regionsabgrenzung vor [6], nennenswerte Konkurrenzsituationen existieren per Definition weder im stationären noch in nennenswertem Umfang im ambulanten Bereich und es böte sich die Möglichkeit, die Versorgung viel niederschwelliger und kostengünstiger zu organisieren als heute (zum Beispiel über die Delegation höherwertiger Aufgaben an die Pflege im Sinne von sogenannten Nurse Practitioners [1, 7, 11]).
Die Literaturliste erhalten Sie auf Anfrage via [email protected].
Wolff J, Vogt C: Ambulantisierung in Deutschland: Aufwind durch aktuelle Gesetzesreformen. Passion Chirurgie. 2020 Februar, 10(02): Artikel 03_02.
Autoren des Artikels
Johannes Wolff
Referatsleiter KrankenhausvergütungAbteilung KrankenhäuserGKV-SpitzenverbandReinhardtstraße 2810117Berlin kontaktierenDr. Charlotte Vogt
Referat KrankenhausvergütungAbteilung KrankenhäuserGKV-Spitzenverband kontaktierenWeitere Artikel zum Thema
01.06.2024 Fachübergreifend
BDC-Praxistest: Centralisation of surgery in Sweden
Vorwort – Zentrum oder Zentrale? Liebe Kolleginnen und Kollegen, die öffentliche
15.05.2024 BDC|News
DCK Kompakt 2024: Podcast von Surgeon Talk
DCK Kompakt als Podcast. Das Surgeon Talk Team hat die #hot#topics des Deutschen Chirurgie Kongress eingefangen. Kurzweilig, prägnant und unterhaltsam.
01.04.2024 Fachübergreifend
BDC-Praxistest: SEDIWORK, eine cloudbasierte Software für die ärztliche Rotationsplanung
Die moderne Gesundheitsbranche befindet sich derzeit in einem tiefgreifenden Wandel, der nicht nur medizinische Fortschritte, sondern auch innovative digitale Technologien umfasst. Ein Bereich, der bisher oft manuell und zeitaufwändig organisiert wurde, betrifft die Rotationsplanung für Ärzte in Kliniken.
01.03.2024 Fachübergreifend
BDC-Praxistest: Geschlechtsspezifische Medizin – Ein aufstrebendes Querschnittsfach aller chirurgischen Disziplinen
Auf dem Geschlecht basierende Abweichungen in der Epidemiologie von Erkrankungen, ihrer klinischen Manifestation und der Prognose sind ein bisher unterschätzter, aber relevanter Einflussfaktor in der Medizin. Die Grundlage bilden biologische und soziokulturelle Unterschiede zwischen Männern und Frauen, welche die Diagnostik und Therapie wesentlich beeinflussen.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.