01.06.2019 INTERN DGCH
Japanische Ösophagus-Chirurgie

Bericht über ein Fellowship in Japan unterstützt durch ein DGCH-Stipendium als Fortbildungshilfe
Mithilfe des DGCH-Stipendiums absolvierte ich zwischen Juli 2018 und April 2019 ein Fellowship am National Cancer Center Hospital Central in Tokio. Dieses Krankenhaus ist ein weltweit führendes, spezialisiertes Zentrum für onkologische Chirurgie. Dort war ich tätig am Department of Esophageal Surgery, das unter Leitung von Herrn Dr. H. Daiko jährlich etwa 150 onkologische Ösophagusresektionen durchführt.
Aufgrund meines eigenen Hintergrunds – gebürtiger Japaner mit deutscher Ausbildung als Viszeralchirurg – war es mir ein besonderes Interesse, japanische Behandlungsstrategien und Operationstechniken zu erlernen. Bekanntlich ist Japan weltweit eines der führenden Länder im Bereich der onkologischen Chirurgie des oberen gastrointestinalen Traktes. Daher entschloss ich mich nach Abschluss meiner Facharztausbildung für dieses zehnmonatige Fellowship, um die Unterschiede der Ösophaguschirurgie in Japan und Deutschland näher kennenzulernen.
Im letzten Jahrzehnt hat im Bereich der onkologischen Ösophaguschirurgie in Japan die minimalinvasive Technik Einzug genommen. Herr Dr. Daiko ist einer der Pioniere dieses Operationsverfahrens und hat mit seinen tiefen Kenntnissen über die Anatomie des Ösophagus und mit seiner standardisierten Technik der thorakoskopischen Ösophagusresektion national und international Bekanntheit erreicht. Seit 2018 führt er auch Eingriffe mit Roboter-assistierter Technik durch. Neben der Patientenversorgung dient das National Cancer Center Hospital in Japan als Ort für onkologische Forschung sowie für die Ausbildung von Spezialisten im Bereich der onkologischen Behandlung.
Als internationaler Fellow wurde ich fest ins Team der Abteilung für Ösophaguschirurgie integriert. Diese bestand neben Herrn Dr. Daiko aus zwei Attending Staffs, vier Residents und ein bis drei Rotanden aus dem hauseigenen Rotationsprogramm, die bereits mindestens fünf Jahre chirurgische Erfahrungen gesammelt hatten. Durch die tägliche Visite, perioperative Behandlung und enge Zusammenarbeit gelang mir der persönliche Austausch mit Kollegen und Ausbildern. In Diskussionen über Behandlungsstrategien lernte ich, dass es mehrere grundlegende Unterschiede zwischen deutscher und japanischer Ösophaguschirurgie gibt.
Da ca. 90 % aller chirurgisch behandelten Ösophaguskarzinome in Japan Plattenepithelkarzinom sind, sind japanische Spezialisten entsprechend häufig mit der operativen Behandlung von hochthorakal liegenden Ösophaguskarzinomen konfrontiert. In Zeiten der multimodalen Therapie ist der Stellenwert der operativen Behandlung gegenüber der Radiatio auch in Japan viel diskutiert, aber derzeit wird die Chirurgie als erste lokale Therapiewahl bei resektablem Ösophaguskarzinom, selbst bei cervicaler und hochthorakaler Lokalisation angesehen. Wegen möglicher intraoperativer Konsequenz in Folge einer Radiatio wird eine Chemotherapie in der Abteilung von Dr. Daiko als neoadjuvante Therapie bevorzugt. Dieses Vorgehen hat auch den Vorteil, dass eine Bestrahlung mit Maximaldosis für die Behandlung eines Lokalrezidivs vorbehalten werden kann.
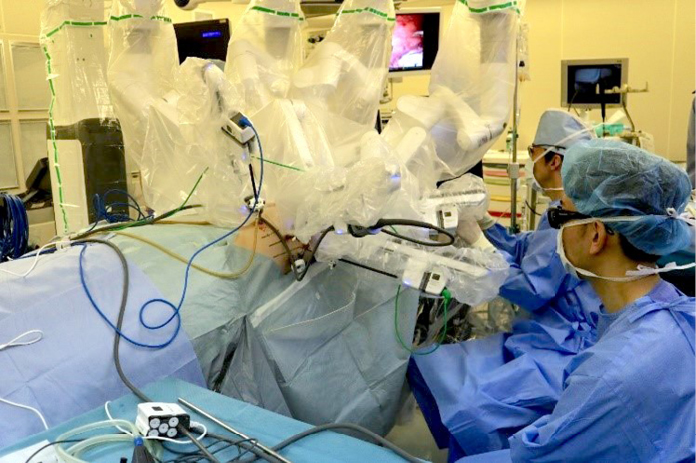
In den ersten sechs Monaten meines Fellowships, in denen ich mich primär am klinischen Alltag der Abteilung beteiligte, konnte ich mir im Operationssaal mehr als 70 onkologische Ösophagusresektionen in unterschiedlichen Varianten ansehen und an über 20 Fällen aktiv teilnehmen. Besonders beeindruckend war, dass der überwiegende Anteil der subtotalen Ösophagektomie mit cervicaler Anastomose durchgeführt wird. Am National Cancer Center Hospital wurde als Standardeingriff bei einem thorakalem Ösophaguskarzinom – auch im Falle eines AEG Type I und eines fortgeschrittenen Type II – eine Drei-Feld-Lymphadenektomie einschließlich Ausräumung der supraclaviculären Lymphknotenstationen durchgeführt. Der favorisierte Rekonstruktionsweg war der retrosternale Magenhochzug. Mit dieser Technik wurden mehr als 90 % der Fälle behandelt.
Der thorakale Teil der Operation wird als Erstes durchgeführt. Die extrem präzise und filigrane Präparation des hinteren Mediastinums erfolgt durch die Thorakoskopie mithilfe optischer Vergrößerung. Hier wird besonders auf die Lymphadenektomie im oberen Mediastinum geachtet, weil nach gängiger Meinung japanischer Spezialisten die Radikalität der Lymphadenektomie im oberen Mediastinum prognostisch von großer Relevanz ist. Die Lymphadenektomie an N. laryngeus recurrens ist bekanntlich hoch komplikativ und riskant, weil die Lähmung dieses Nervs eine Kette von Komplikationen auslösen kann. In der Abteilung von Herrn Dr. Daiko wird die Lymphadenektomie über die thorakalen Zugänge in den cervicalen Anteil hinein bis zur Höhe von A. thyroidea inferior durchgeführt, was mit einer erstaunlich geringen Rate von Recurrensparese (temporär < 10 %, permanent < 1 %) verbunden ist.
Nach Absetzen des Ösophagus erfolgen die cervicale und abdominelle Präparation simultan. Im Rahmen der laparoskopischen abdominellen Lymphadenektomie wird retrosternal ein Raum für den Magenhochzug geschaffen. Nach der Bergung des Operationspräparates über eine Minilaparotomie wird der Magenschlauch für die Rekonstruktion extrakorporal vorbereitet. Dann wird der Magenschlauch durch den zuvor angelegten retrosternalen Weg in den Hals hochgezogen. Die Anastomose erfolgt cervical mit der modifizierten Technik nach Collard.

Der retrosternale Magenhochzug wird zur Vermeidung von Hiatushernien bevorzugt. Ein weiterer Vorteil dieses Vorgehens ist die Separation des hinteren Mediastinums vom Magenschlauch, was zur Vermeidung eines Pleuraempyems im Falle einer Anastomoseninsuffizienz beiträgt und gleichzeitig die Durchführbarkeit einer Radiatio im Rahmen der Behandlung des Lokalrezidivs erleichtert.
Mithilfe fundierter anatomischer Kenntnissen und tiefgreifendem Verständnis der einzelnen operativen Schritte schaffte das eingespielte Team am National Cancer Center diese komplizierte Operation einschließlich Umlagerung innerhalb von durchschnittlich vier bis fünf Stunden.
Die Vorteile der minimalinvasiven Operationstechnik und kürzeren Operationsdauer konnte ich vor allem während der postoperativen Behandlung erkennen. In der Regel konnten die Patienten am ersten postoperativen Tag aus dem Bett mobilisiert werden, was im Hinblick auf die Pneumonie-Prophylaxe von großer Bedeutung ist. Das perioperative Patientenmanagement wird durch enge Zusammenarbeit mit hochspezialisierten Logopäden und Physiotherapeuten stets optimiert. Derartige Expertise kann an Zentren mit hoher Operationszahl leichter entwickelt und aufrechterhalten werden.
Die letzten vier Monate meines Fellowships nutzte ich vor allem für eine Datenanalyse zu AEG am National Cancer Center. Dabei untersuchte ich insbesondere, welche Patientengruppe bei fortgeschrittenem AEG von einem thorakoabdominellen Eingriff profitieren. Die Ergebnisse meiner Analyse plane ich in den nächsten Monaten bei einer Fachzeitschrift einzureichen. Durch mehrere Kongressbesuche bei JES (Japan Esophageal Society), JDDW (Japan Digestive Disease Week), JGCA (Japanese Gastric Cancer Association) sowie JSA (Japan Surgical Association) konnte ich weiterhin Einblicke in die derzeitigen Diskussionen in der japanischen Fachgesellschaft über die Behandlung von AEG Type II gewinnen.
Die Erfahrungen am National Cancer Center in Tokio verdeutlichten mir die qualitativen Vorteile eines spezialisierten Zentrums für die Durchführung hochkomplexer Eingriffe bei onkologischen Erkrankungen. Generell verfolgt man in Japan eine stärkere organspezifische Spezialisierung. Viszeralchirurgie unterteilt sich häufig in drei Fachrichtungen: Chirurgie des oberen GI-Traktes, Hepatobiliäre Chirurgie und kolorektale Chirurgie. Innerhalb dieser Einteilung gibt es in großen Zentren zusätzliche organspezifische Sektionen. Die Ausbildung der Chirurgen gestaltet sich insofern anders als in Deutschland als das die viszeralchirurgische Ausbildung durch Rotation in verschiedene Sektionen durch eine organspezifische Weiterbildung ergänzt wird. Angesichts der differenzierten, hochspezifischen onkologischen Behandlung ist es aus meiner Sicht sinnvoll, den Behandlungsraum eines spezialisierten Chirurgen einzugrenzen. Dadurch besteht die Möglichkeit, dass die onkologisch tätigen Chirurgen sich im eigenen organspezifischen Fachbereich stets auf dem Laufenden halten und von ihrem Wissen in der Patientenbehandlung maximal profitieren können.
Abschließend möchte ich Herrn Dr. Daiko und den restlichen Kollegen der Abteilung für die lehrreiche Zeit in Japan herzlich danken. Der DGCH bin ich für die finanzielle Unterstützung meines Aufenthalts ebenfalls zu großem Dank verpflichtet. Als deutscher Chirurg mit japanischer Herkunft hoffe ich, in Zukunft zum chirurgischen Austausch zwischen beiden Ländern beitragen zu können.
Sakaki A: Japanische Ösophagus-Chirurgie. Passion Chirurgie. 2019 Juni, 9(06): Artikel 06_13.
Autor des Artikels
Dr. med. Akio Sakaki
Facharzt für ViszeralchirurgieAllgemein- und ViszeralchirurgieHELIOS Klinikum Emil v. BehringWalterhöferstr. 1114165Berlin kontaktierenWeitere aktuelle Artikel
01.06.2025 Aus-, Weiter- & Fortbildung
DCK 2026 – Passion, Präzision und Personalisierung
Wir leben in weltpolitisch unruhigen Zeiten. Immer komplexer werdende politische, wirtschaftliche und soziale Strukturen werden für die Menschen überall auf dem Globus zunehmend schwerer verständlich. Fast zwangsläufig folgt daraus eine Krise der Demokratie, da die Menschen zu keinen echten, informierten Entscheidungen mehr fähig sind.
01.06.2025 INTERN DGCH
Passion Chirurgie – Rubrik INTERN DGCH
Hier finden Sie die Artikel aus dem Teil INTERN DGCH der Passion Chirurgie in einer PDF-Datei. DGCH-Mitglieder können PASSION CHIRURGIE auch über die DGCH-Webseite lesen: www.dgch.de.
01.06.2025 INTERN DGCH
Sehr persönlich nachgefragt bei Georg Weber
Was ist das Schönste an Ihrem Beruf? Die Dankbarkeit der Patienten und deren Angehörigen zu spüren, wenn man mit einer Operation helfen konnte. Welchen klinischen Schwerpunkt haben Sie? Hepato-pankreato-biliäre Chirurgie, Chirurgie des oberen Gastrointestinaltrakts, Pankreas-Nierentransplantation, Robotik
01.05.2025 INTERN DGCH
Sehr persönlich nachgefragt bei Miriam Rüsseler
Was ist das Schönste an Ihrem Beruf? Die Vielseitigkeit, die jeden Tag einzigartig macht, und das besondere Gefühl, die Faszination und Leidenschaft an unseren Nachwuchs weiterzugeben und zu sehen, wenn der Funke überspringt.
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.






















