01.03.2022 Politik
BDC-Praxistest: Behandlungsfehler als ärztliche Sorgfaltspflichtverletzung in Abgrenzung zur Komplikation bei unerwünschtem Ausgang einer ärztlichen Maßnahme

Vorwort – Behandlungsfehler oder Komplikation – ein Fall für die Gutachterkommission
Liebe Kolleginnen und Kollegen,
pro Jahr erstellt der Medizinische Dienst über 14.000 Gutachten zu vermuteten Behandlungsfehlern. Die meisten Patienten-Vorwürfe betreffen dabei Behandlungen in Kliniken im Zusammenhang mit operativen Eingriffen. Aber auch wenn nur ca. 20 Prozent der erlittenen Schäden abschließend tatsächlich einem Behandlungsfehler zugeordnet werden, schließt sich jedem Antrag eine unangenehme Abfolge an bürokratischen und mentalen Belastungen an. Dazu ermitteln in diesen Fällen – wenn auch im gesetzlichen Auftrag – die Gutachter für den Kostenträger: Honi soit qui mal y pense. Die Interessenlagen sind oft vermengt, die Gutachter nicht immer akzeptiert und die Kommunikation verwirrend.
Ein fachlich versiertes, juristisch etabliertes, unabhängiges und elegantes Verfahren bieten in Streitfällen dieser Art dagegen die Gutachterkommissionen für ärztliche Behandlungsfehler bei den Ärztekammern. In den 1970er-Jahren gestartet, hat sich diese Institution mittlerweile bei allen beteiligten Institutionen – Patienten, Ärzteschaft, Krankenhäusern, Versicherungswesen, Gerichtsbarkeit – einen zuverlässigen Ruf erarbeitet und damit fest etabliert. Der Verfahrensgang ist fest geregelt und transparent, die Beurteilung erfolgt immer simultan medizinisch und juristisch, die Gutachter sind renommiert und das Urteil immer unabhängig.
Die Zusammenarbeit mit den Gutachterkommissionen folgt unserem Qualitätsauftrag und schafft Vertrauen. Ein Segen für alle, sollte man meinen, und trotzdem fällt manchen Kolleg:innen die Zusammenarbeit mit der Kommission immer noch ungeheuer schwer. Das ist nicht clever und für uns genug Anlass, die wertvolle Arbeit am Beispiel der Gutachterkommission bei der Ärztekammer Nordrhein zu resümieren. Wir danken Herrn Professor Kienzle herzlich für seinen Bericht, und noch mehr für seinen Rat.
Erhellende Lektüre wünschen
Prof. Dr. med. C. J. Krones und Prof. Dr. med. D. Vallböhmer


Ein Bericht aus der Arbeit der Gutachterkommission für ärztliche Behandlungsfehler bei der Ärztekammer Nordrhein mit Hinweisen zur Fehlervermeidung und zum Vorgehen, wenn eine Fehlervermutung vorliegt.
Die Gutachterkommission für ärztliche Behandlungsfehler bei der Ärztekammer Nordrhein wurde als zweite Kommission in Deutschland nach Bayern am 01. Dezember 1975 gegründet. Ausschlaggebend war die Zunahme von Behandlungsfehlervorwürfen mit dadurch ausgelösten Gerichtsverfahren. Öffentliche Gerichtsverfahren führen nicht selten zu einer Rufschädigung der beschuldigten Ärztinnen und Ärzte, auch wenn die Behandlung später vom Gericht als einwandfrei und sorgfältig beurteilt wird. Die Ärztekammer Nordrhein erkannte damals schon, wie wichtig es ist, dass sich die Ärzteschaft selbst um Probleme zwischen Ärzten und Patienten kümmert und im Sinne einer verbesserten Fehlerkultur mit der Aufarbeitung und Publikation von Fehlervorwürfen auch Fortbildungszwecke verfolgt. Nach Änderung der Heilberufsgesetze hatten Ende 1978 sämtliche Landesärztekammern Gutachterkommissionen oder Schlichtungsstellen eingerichtet. In NRW werden Anträge aus Nordrhein und Westfalen-Lippe dem jeweiligen Kammerbereich zugeordnet. Die Schlichtungsstelle Hannover bearbeitete viele Jahre lang auch die Anträge der Kammern aus Schleswig-Holstein, Hamburg und Bremen, ab 1990 zusätzlich die der sog. neuen Bundesländer und des Saarlands. Mit dem 31.12.2021 stellte die Schlichtungsstelle Hannover ihre länderübergreifende Tätigkeit ein, weshalb jede Landesärztekammer im Verlauf des Jahres 2021 eine eigene Schlichtungsstelle aufbauen musste [9] .
In einer für sämtliche Kommissionen vorgesehenen Rahmenverfahrensordnung, verabschiedet durch den Vorstand der Bundesärztekammer im Jahre 2018, sind alle wesentlichen Aspekte der Bearbeitung von Anträgen berücksichtigt. Erkennbar sind gleichwohl deutliche Unterschiede in den einzelnen sich neu konstituierenden Kommissionen, v.a. auch hinsichtlich des Ausmaßes der Digitalisierung und der Rechnungslegung [9] . Gemeinsam ist allen Kommissionen die Beteiligung von Ärztinnen und Ärzten sowie Juristinnen und Juristen; die Aufteilung der Aufgaben im Einzelnen differiert jedoch nicht unerheblich.
Mit einem neu verfassten Leitfaden gibt die Gutachterkommission bei der Ärztekammer Nordrhein einen Einblick in ihre Arbeit. Die Grundsätze des Verfahrens werden dargestellt und besondere arztrechtliche Fragestellungen bearbeitet [1] .
Antragsaufkommen, Erledigungen und Ergebnisse der Gutachterkommission Nordrhein im Verlauf der Jahrzehnte sind in Abbildung 1 dargestellt, den Verlauf der Antragszahl im Bundesgebiet von 2014 bis 2018 vor Auflösung der übergreifenden Hannoveraner Kommission zeigt Abbildung 2 (Pressekonferenz der Bundesärztekammer 2019, [10] ).
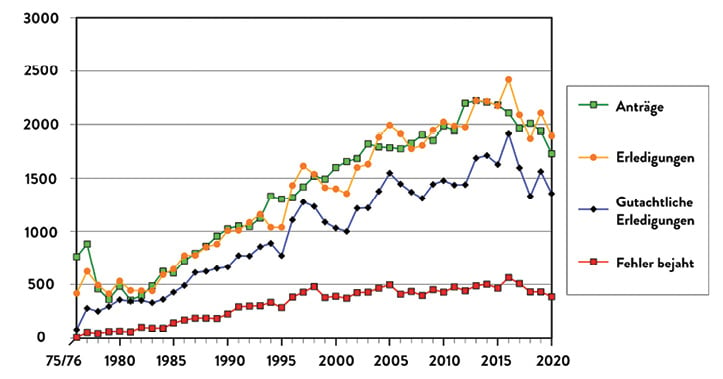
Abb. 1: Im zweiten Pandemie-Jahr ist das Begutachtungsaufkommen auch in Nordrhein wie bei den anderen Gutachterkommission und Schlichtungsstellen zurückgegangen. (Quelle: Leitfaden Ärztekammer, [1])
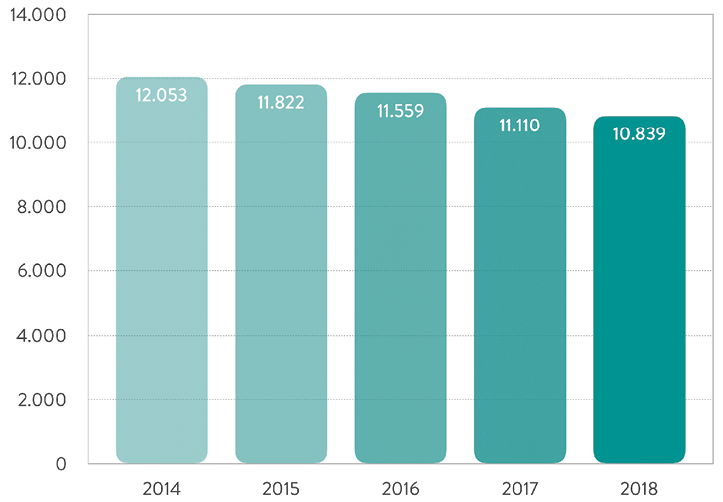
Abb. 2: Rückläufige Antragsentwicklung bei sämtlichen Gutachterkommissionen und Schlichtungsstellen in den Jahren 2014 – 2018. (Quelle: BÄK 2019, [10])
Verhalten bei Bekanntwerden einer Beschwerde
In den Anträgen ist oft erkennbar, dass Patientinnen und Patienten oder deren Angehörige hinsichtlich der Behandlung oder eines unerwünschten Ergebnisses ein Informationsdefizit empfinden. Mancher Prozess und manches Verfahren ließe sich vermeiden, wenn der betreffende Arzt von sich aus frühzeitig über die besonderen Geschehnisse, den Behandlungsverlauf, problematische/unerwartete Ergebnisse oder gar Fehlleistungen informierte.
Äußert ein Patient den Vorwurf einer nicht sachgerecht durchgeführten Behandlungsmaßnahme mit der Frage, ob die Komplikation oder ein unerwünschtes Behandlungsergebnis auf eine mangelnde Sorgfalt zurückzuführen ist, sollte der Arzt daher umgehend ein ausführliches Gespräch in ruhiger Atmosphäre anbieten. Information in verständlicher Sprache ohne Zeitdruck, aber ohne Anerkenntnis eines Fehlers oder gar einer Zusage, dass die Haftpflichtversicherung die Dinge schon regeln werde, sind nicht nur zulässig, sondern auch von den Haftpflichtversicherungen ausdrücklich erwünscht und empfohlen. Schon der Vorwurf als solcher, – ob dieser begründet erscheint oder nicht –, ist der Haftpflichtversicherung zu melden, ggf. auch dem Träger der Behandlungseinrichtung (Krankenhaus, MVZ). Im Krankenhaus sollten diese Bemühungen immer Chefsache sein; sie dürfen nicht ausschließlich den jüngsten Assistentinnen und Assistenten zugemutet werden. Unterschiedliche Informationen zum selben Sachverhalt sind geeignet, mehr Verwirrung zu stiften als sachgerecht zu informieren.
Bearbeitung eines Antrags bei der Gutachterkommission Nordrhein
Die Teilnahme am Begutachtungsverfahren der Gutachterkommission ist sowohl für den Arzt als auch für den Patienten grundsätzlich freiwillig. Widersprechen der Arzt, der Träger oder die Haftpflichtversicherung einer Teilnahme am Verfahren, kann das Verfahren bei der Gutachterkommission Nordrhein dennoch aufgenommen werden, wenn der Patient – was ihm nach § 630 g BGB rechtlich zusteht – seine Behandlungsunterlagen selbst besorgt.
Die Begutachtung durch die Gutachterkommission erfolgt ausschließlich nach Aktenlage. Eine persönliche Vorsprache des Antragstellers oder eine Zeugenvernehmung bei widersprüchlichen Aussagen sind in der Verfahrensordnung nicht vorgesehen.
Liegt die Entbindung von der Schweigepflicht vor und sind die Unterlagen vollständig eingegangen, wird ein sogenanntes Erstgutachten in Auftrag gegeben. Das Gutachten wird vom zuständigen Juristen oder der zuständigen Juristin der Kommission formal, nach Aussagekraft und sprachlicher Klarheit geprüft, jedoch in aller Regel juristisch nicht beeinflusst. Es wird den Beteiligten zugestellt, so wie es ärztlich gutachterlich unterzeichnet ist. In 60 ٪ aller Fälle kommt das Verfahren damit zum Abschluss.
In ca. 40 ٪ der Fälle werden Einwände gegen das Gutachten erhoben, sodass „in zweiter Instanz“ ein sogenanntes „Abschließendes Gutachten“ erforderlich wird. Dieses Gutachten wird von einem ärztlichen Kommissionsmitglied der entsprechenden Fachrichtung in Zusammenarbeit mit dem zuständigen juristischen Mitglied erarbeitet, Arzt/Ärztin und Jurist/Juristin unterzeichnen gemeinsam. Damit ist gewährleistet, dass die rechtlichen Aspekte eines Verfahrens ausreichend gewürdigt werden. Gleichwohl handelt es sich auch beim „Abschließenden Gutachten“ um eine rechtlich nicht verbindliche gutachtliche Äußerung und nicht um ein Urteil wie bei Gericht. Nach Abschluss des Verfahrens bleibt der Rechtsweg grundsätzlich offen, die Verjährung ist danach allerdings nicht mehr gehemmt. Frühere Evaluationen zeigten, dass mit den Kommissionsverfahren bis zu 90 ٪ aller Anträge zu einem gütlichen Ende gebracht werden können.
Bis 2019 wurden bei einer jährlichen Pressekonferenz der Bundesärztekammer zu Behandlungsfehlervorwürfen Zahlen sämtlicher Kommissionen und Schlichtungsstellen veröffentlicht (Abb. 2 bis 10, Zahlen des Jahres 2019, Pressekonferenz am 03.04.2019, [10] ). Die Antragszahl sank im Vergleich von 2019 zu 2020 um 11,4 %. Diese Ergebnisse sind – wie bei allen Gutachtenkommissionen und Schlichtungsstellen – zufällig; sie sind entsprechend dem zufälligen Eingang der Anträge beispielhaft ohne statistische Signifikanz; allein der Antrag gibt noch keine Auskunft darüber, ob eine Kritik berechtigt ist oder nicht. Auffallend ist seit Jahren die Häufung von Behandlungsfehlervorwürfen in den operativen Fächern, insbesondere der Unfallchirurgie/Orthopädie (Abb. 5, 6, 7, 9, 10). Die Gründe sind vielfältig und sollen hier nicht kommentiert werden. Stellt man die Zahl der berechtigten Vorwürfe in Relation zu der Gesamtzahl entsprechender Behandlungen im Bundesgebiet, liegen die an sich schon geringen Fehlerzahlen im Promillebereich; eine Skandalisierung ist daher nicht angebracht (Abb. 9). Jede nicht sachgerechte Behandlung ist zwar für die betroffene Patientin oder den betroffenen Patienten oft schwer erträglich und nicht selten mit erheblichen gesundheitlichen Einbußen verbunden; die medial vorgestellten Zahlen werden der Behandlungswirklichkeit aber meist nicht gerecht.
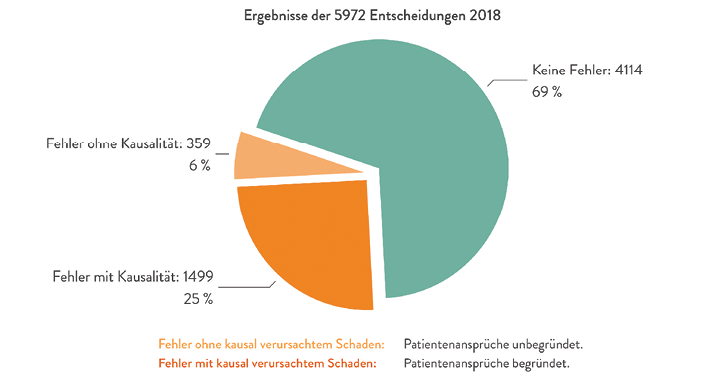
Abb. 3: Ergebnisse von 5.972 Entscheidungen des Jahres 2018: Die Fehlerquote liegt bei 31,1 % (Quelle: BÄK 2019, [10])
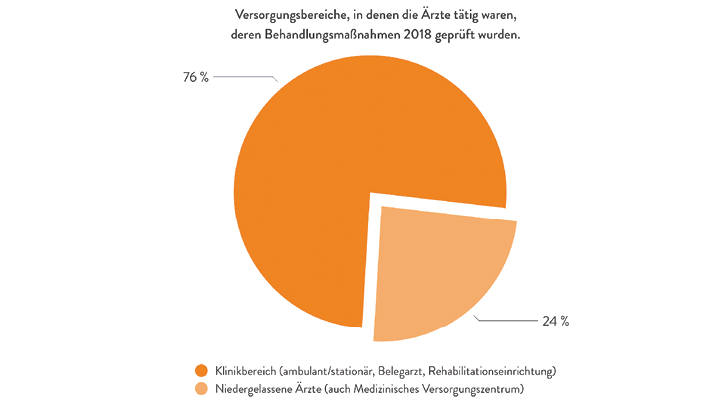
Abb. 4: Geprüfte Versorgungsbereiche im Jahr 2018: 57,9 % Klinikbereich (inkl. ambulant/stationär, Belegarzt, Rehabilitationseinrichtung); 24,1 % niedergelassene Ärzte inkl. MVZ (Quelle: BÄK 2019, [10])
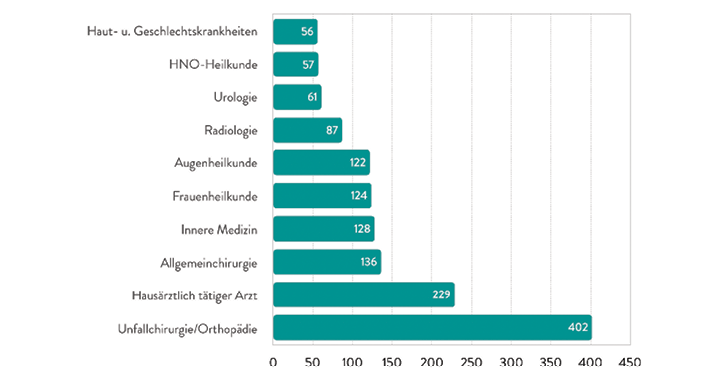
Abb. 5: Die am häufigsten beteiligten Fachbereiche im niedergelassenen Bereich bei 1.669 Antragsgegnern (Quelle: BÄK 2019, [10]). Zum Stichtag 31.12.2017 betrug die Gesamtzahl der im ambulanten Bereich tätigen Hausärzte der KBV zufolge 55.032. Insgesamt waren nach der Statistik der BÄK im ambulanten Bereich 154.400 Ärztinnen und Ärzte tätig.
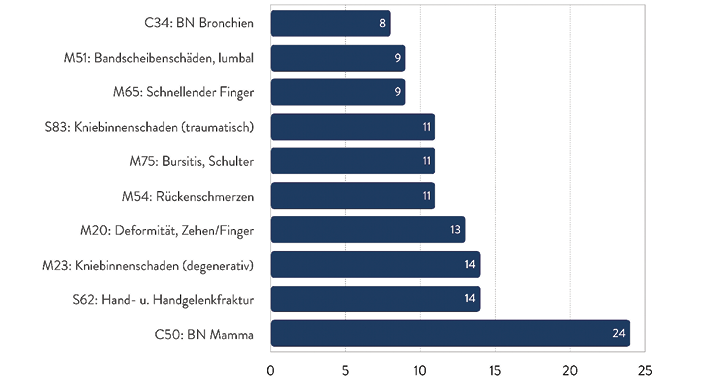
Abb. 6: Die am häufigsten fehlbehandelten Krankheiten im niedergelassenen Bereich. (Quelle: BÄK 2019, [10])
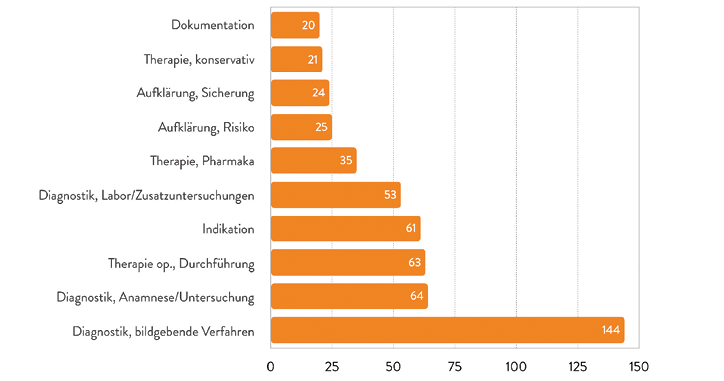
Abb. 7: Die häufigsten Fehlerarten im niedergelassenen Bereich. (Quelle: BÄK 2019, [10])
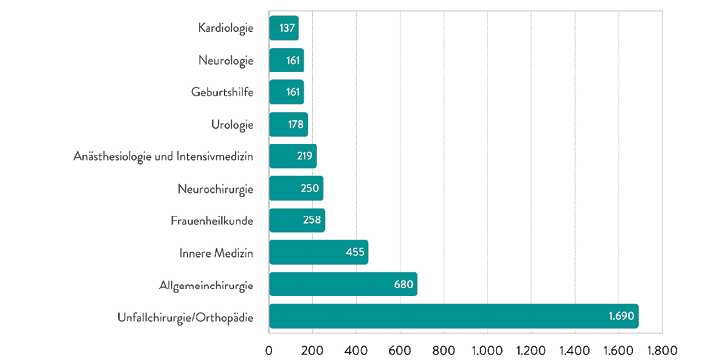
Abb. 8: Die am häufigsten beteiligten Fachgebiete im Klinikbereich, 5.259 Antragsgegner (Kliniken, Krankenhausabteilungen) (Quelle: BÄK 2019, [10])
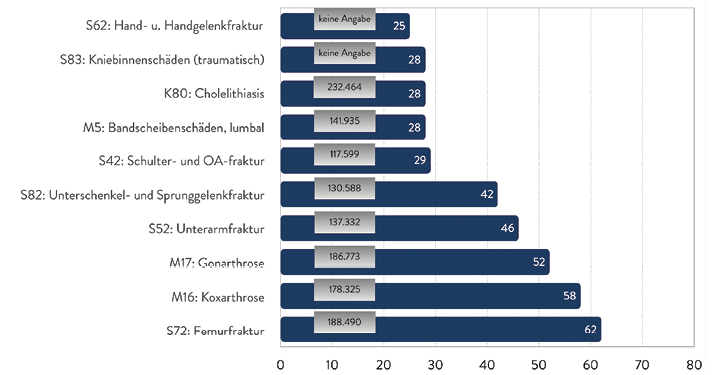
Abb. 9: Die am häufigsten fehlbehandelten Krankheiten im Klinikbereich. (Quelle: BÄK 2019, [10]). Grau hinterlegt ist die Anzahl der Diagnosen der beteiligten Krankenhäuser für die jeweiligen Krankheitsbilder im Jahr 2017 gemäß der Gesundheitsberichterstattung des Bundes.
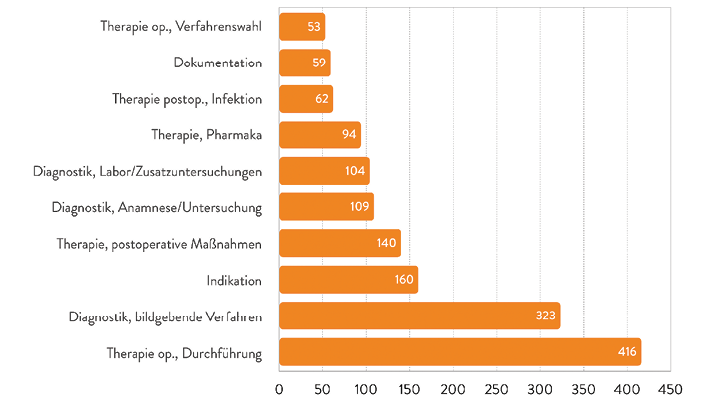
Abb. 10: Die häufigsten Fehlerarten im Klinikbereich. (Quelle: BÄK 2019, [10])
Im Kammerbereich Nordrhein wurde im Vergleich zweier Beobachtungszeiträume von 2009 bis 2013 und 2014 bis 2019 für die chirurgischen Fächer eine Fehlerquote von 28,7 ٪ bzw. 29,5 ٪ ermittelt; derzeit liegt sie bei 28,9 ٪. Insgesamt blieb die Quote über die Jahre konstant bei ca. 30 ٪, d. h. in ca. 70 ٪ der Begutachtungen wurde kein Behandlungsfehler festgestellt.
Am häufigsten sahen sich im Kammerbereich Nordrhein auch im Jahre 2020 die Chirurgen (18,2 ٪), Orthopäden (15,6 ٪), Internisten (13,4 ٪) und Unfallchirurgen (10,5 ٪) mit dem Vorwurf eines Behandlungsfehlers konfrontiert. Ein ausführlicher Bericht über die Tätigkeit der Gutachterkommission im Berichtszeitraum 2020/2021 findet sich in der Februar-Ausgabe des Rheinischen Ärzteblatts (www.aekno.de).
Gründe für ärztliches Fehlverhalten („Versäumnis der gebotenen Sorgfalt“ – „Unterschreitung des Standards“)
Ein ungünstiges Behandlungsergebnis führt nicht per se zu einer Haftung oder Entschädigung. Vor jeder Entschädigung/Versicherungsleistung ist zu prüfen, ob es sich um eine Komplikation oder einen Behandlungsfehler handelt und ob der Fehler für den behaupteten Gesundheitsschaden verantwortlich zu machen ist („Kausalität“). Bei Differenzen zwischen Arzt und Patient spielt daher die gutachtliche Bewertung, ob ein Behandlungsfehler vorliegt, eine überragende Rolle. In den vergangenen Jahrzehnten hat der kritische Blick auf die ärztliche Tätigkeit unbestreitbar zugenommen. Die Medizin ist aber auch komplizierter geworden; die Spezialisierung schreitet fort, die Gerätemedizin stellt zwar Höchsttechnologie zur Verfügung, diese will aber auch beherrscht sein. Operationsmethoden grenzen bisweilen an Virtuosität (z. B. Roboteroperationen), und die medikamentösen Therapiemöglichkeiten verbessern sich von Jahr zu Jahr überproportional bis hin zur individualisierten, personalisierten Medizin im molekularbiologischen Bereich. Wie zu verfahren ist, wenn ärztliche Entscheidungen Algorithmen-basiert getroffen werden, wird sich zeigen. Gerichtsurteile hierzu stehen noch aus, es wird dabei – wie immer – auf den konkreten Einzelfall und den Anteil der Systemmedizin an der Entscheidung ankommen [4] .
Die Bürokratie (z. B. Arbeitszeitgesetz, Dokumentationspflichten) verdichtet sich anhaltend mit besorgniserregenden Einschränkungen der Zeit, die der einzelne Arzt für seinen Patienten zur Verfügung hat. Die Ökonomisierung macht vor der Medizin nicht Halt und greift krakenartig tief in das höchstpersönliche Arzt-Patient-Verhältnis ein. Diese Bedingungen dürfen jedoch bei der Beurteilung, ob die notwendige Sorgfalt im Einzelfall eingehalten wurde, nach höchstrichterlicher Feststellung keine Rolle spielen. Die jeweilige Organisation geht zwar in die Überlegungen ein; der Behandlungsablauf ist aber so zu organisieren, dass ein Patient keinen Schaden nehmen kann.
Gefordert werden „die gebotene Sorgfalt“ und eine ärztliche Tätigkeit im Rahmen („Korridor“) des jeweils gültigen Standards. Zwischen Arzt und Patient entsteht ein Dienstvertrags-, nicht ein Werkvertragsverhältnis, d. h. ein Erfolg kann nicht eingeklagt werden. Der Ärztin oder dem Arzt wird „nur“ die im Verkehr notwendige Sorgfalt abverlangt, ein Behandlungserfolg ist infolge biologischer Varianz nicht zu garantieren. Die Bewertung der Sorgfalt bemisst sich an einem durchschnittlich weitergebildeten Facharzt des jeweiligen Gebiets.
Um dem Standard zu genügen, benötigt der Arzt ausreichend Zeit, eine gute, permanente Weiterbildung und eine gehörige Portion Selbstkritik, gepaart mit psychosozial angemessenem Verhalten (der Patient ist nicht Kunde, sondern ein Mensch, der ärztliche Hilfe sucht). Der Patient muss sich verstanden fühlen. Notwendig ist eine ausreichende Dokumentation, um die jeweiligen Bemühungen auch nach außen sicht- und beweisbar zu machen (PatRG, §§ 630a ff BGB). Aufklärungs- und Beratungspflichten wurden zu einer umfassenden Informationspflicht weiterentwickelt, die auch zu dokumentieren ist. Die Ansprüche an die Dokumentation dürfen nicht unterschätzt werden.
Beispiele zu den einzelnen Behandlungsphasen
1.Die Anamnese muss ausführlich erhoben werden; „Hinhören“, „Reden lassen“, „Etwas sich von der Seele reden lassen“ ist häufig schwieriger als zu vermuten ist. Auch ein sorgfältig dokumentierter klinischer Befund ist unabdingbar, bevor ein ärztlicher Rat erfolgt. Der Patient muss sich verstanden fühlen.
BEISPIELNicht erkanntes akutes Abdomen: keine ausreichende Anamneseerhebung und Untersuchung mit Auskultation des Bauches (Befunderhebungsfehler, Dokumentationsmangel auf dem Notfallschein), keine Aufklärung des Patienten über mögliche abweichende Differential-Diagnose (vermeintliche „Gastritis“).
Leitsatz: Da der im Rahmen einer Notfallbehandlung vom Allgemeinarzt ausgestellte Notfallschein keine Anamnese und keine Befunderhebung ausweist, muss die Gutachterkommission zulasten dieses Arztes – im Sinne einer widerlegbaren Vermutung – davon ausgehen, dass ihm ein Befunderhebungsfehler zur Last fällt. Der zehn Stunden später vom Chirurgen festgestellte Dünndarmileus bei Ileocoecal-Karzinom mit erheblichen Verwachsungen und der Notwendigkeit eines Übergangs von der laparoskopischen zur offenen OP wurde sachgerecht behandelt. Dies gilt auch für die Behandlung des postoperativ als eingriffsimmanente Komplikation aufgetretenen Platzbauchs bei Nahtinsuffizienz mit langwierigem Verlauf. |
2.Die Indikation eines Eingriffs ist ausschließlich vom Patienten her zu sehen. Beratung und Information haben unter Berücksichtigung des jeweiligen Individualfalls sorgfältig auch hinsichtlich der Verfahrenswahl und der Behandlungsalternativen zu erfolgen. Wirtschaftliche Überlegungen sind fehl am Platz. Von interessierter Seite wird ein überproportionaler Anstieg gut honorierter Eingriffe nach Einführung der DRG zwar vermutet, die Ergebnisse der Gutachterkommission Nordrhein bestätigen diese Vermutung jedoch nicht.
BEISPIELNicht indizierte Cholezystektomie: Nichtberücksichtigung des Röntgenbilds des Abdomens mit dargestelltem mechanischem Ileus, intraoperativ spangenbildende Bride nicht erkannt und belassen.
Leitsatz: Die Diagnose „akute Cholezystitis“ war fehlerhaft. Die Cholezystektomie war hinsichtlich der laparoskopischen Cholezystektomie nicht indiziert; die den Dünndarm verursachende Bride wurde intraoperativ übersehen; erst nach unmittelbar postoperativ wieder aufgetretenem Ileus-Rezidiv wurde die spangenbildende Bride operativ gelöst. Der Gesundheitsschaden besteht in der nicht notwendigen Entfernung der Gallenblase und der Notwendigkeit einer erneuten Operation wegen eines Ileus-Rezidivs aufgrund unzureichend durchgeführter erster Operation. |
3.Die Risikoaufklärung ist als Prozess zu gestalten, nicht als einmalige lästige Pflicht. Die Aufklärungsinhalte sind zumindest stichwortartig zu dokumentieren, womöglich durch eine Zeichnung zu ergänzen. Das vom Patienten unterschriebene Dokument ist unmittelbar nach der Aufklärung in Kopie auszuhändigen (PatRG, §630e BGB). Eine Aufklärungsrüge wird von der Gutachterkommission nur geprüft, wenn sie vom Antragsteller expressis verbis vorgetragen wird. Die Aufklärung kann von der Gutachterkommission nur insoweit bewertet werden, ob nach der Dokumentation aus ärztlicher Sicht die einschlägigen Risiken besprochen wurden. Sich widersprechende Aussagen können von der Gutachterkommission nach der Verfahrensordnung nicht geklärt werden (Begutachtung nach Aktenlage, keine Zeugenvernehmung möglich).
BEISPIELMisslingen einer Port-Katheter-Anlage, „links“ vereinbart, „rechts“ durchgeführt. Nach mehreren frustranen Versuchen Punktion der V. jugularis interna rechts.
Leitsatz: Der misslungene Versuch, das Katheter-Port-System rechts einzulegen, war nicht von einer wirksamen Einwilligung gedeckt, die Wahl war zudem taktisch unklug. Aufgrund vorbestehender Schwellung bei tumorbedingter rechtsseitiger Abfluss-Störung hätte entsprechend dem Vermerk auf der Narkose-Aufklärung die linke Seite favorisiert werden müssen. |
4.Für den jeweiligen Eingriff hat der zeitnah erstellte Operationsbericht ein entscheidendes Gewicht. Die wesentlichen Operationsschritte müssen für einen außenstehenden Fachmann nachvollziehbar sein.
BEISPIELFehlerhafte Entfernung des suprapubischen Katheters: Unbemerkter Abriss und Verbleib von ca. 30 cm Katheter nicht bemerkt, auch nicht bei beklagten massiven Schmerzen nachfolgend beim Wasserlassen.
Leitsatz: Der suprapubische Katheter ist fehlerhaft entfernt worden, ein ca. 30 cm langer Katheter-Anteil wurde in der Blase belassen. Der Katheter-Anteil verblieb ein Jahr lang in der Harnblase. Sollten hierdurch Schmerzen und Beeinträchtigungen entstandenen sein, wären diese als Gesundheitsschaden zu bewerten; Beschwerden wurden allerdings nicht notiert. |
BEISPIELFehlerhafte Schilddrüsenresektion: Fortführen des Eingriffs auch rechts nach Hemi-Thyreoidektomie links bei fehlendem positiven Neuromonitoring-Signal links nach Beendigung der Resektion links.
Leitsatz: Der Einsatz eines Neuromonitorings ist nicht obligat. Wird es aber angewandt, so muss auf die erhobenen Befunde reagiert werden. Die Nichtreaktion auf den pathologischen Neuromonitoring-Befund auf der linken Seite stellt einen Behandlungsfehler dar. Bei sachgerechter Vorgehensweise hätte die Parese auf der rechten Seite vermieden werden können. |
BEISPIELFehlerhafte Lymphknotenexstirpation im seitlichen Halsdreieck mit Läsion des Nervus accessorius. Im OP-Bericht wird der Nervus accessorius nicht erwähnt, auch keine Maßnahmen zu dessen Schonung.
Leitsatz: kein aussagekräftiger OP-Bericht. Angaben zur Schnittführung, zur Operationstiefe und zu Maßnahmen der Schonung des Nervens sind nicht dokumentiert. |
5.Die postoperative Nachsorge ist für die spätere Beurteilung nicht selten schwierig, da objektive Dokumentation und subjektives Empfinden des Patienten differieren können. Wichtig ist, dass der Arzt den Patienten und dessen Beschwerden ernst nimmt und diese nicht von vornherein als operationsimmanent abtut. Mitteilungen besorgter Angehöriger sind erst nach Klärung der Verhältnisse und Erläuterung der Situation „beiseitezulegen“. Auftretende Symptome sind frühzeitig und zeitgerecht abzuklären. Differentialdiagnostische Überlegungen und die daraus abgeleiteten Maßnahmen sind zu dokumentieren, auch um zu zeigen, dass man dem individuellen Verlauf gerecht wurde. Die ärztliche Dokumentation sollte den meist ausführlichen Pflegeberichten ebenbürtig sein. Absichtlich unterlassene Befunderhebungen sind zu begründen und zu dokumentieren, um bei einer späteren Überprüfung des Behandlungsverlaufs eine ex ante-Sicht begründen zu können. Der Grat zwischen Befunderhebungsfehler und Überdiagnostik ist dabei oft sehr schmal. Rechtlich gesehen gilt, dass der Arzt, der ggf. einen zu erhebenden Befund nicht erhoben hat, sich nicht besserstellen darf als ein Arzt, der einen Befund erhoben, diesen aber falsch beurteilt hat.
BEISPIELFehlerhafte Sigmaresektion. Trotz intraoperativ unauffälliger Verhältnisse unbemerkt gesetzte Ureterläsion in Höhe der Kreuzung der Iliakalgefäße bei allenfalls relativer OP-Indikation. Postoperativ trotz Schmerzen und hohen Sekretmengen in der Drainage am 1. und 2. postop. Tag und Leukozytose sowie viel freier Flüssigkeit im CT-Abdomen am 6. postop. Tag an Ureterläsion nicht gedacht und erst am 9. postop. Tag erkannt.
Leitsatz: Fehlerhafte Durchführung einer allenfalls relativ indizierten Sigmaresektion, der Ureter wurde verletzt trotz nicht dokumentierter (fehlender) Erschwernisse. Verzögerte Diagnose dieser Verletzung infolge unterlassener Kreatininbestimmung der Drainageflüssigkeit (trotz extremer Schmerzen, eines hohen CRP-Wertes und viel freier Flüssigkeit im CT). Als Fehlerfolge anzusehen ist auch die Darmischämie mit Anastomoseninsuffizienz im Rahmen der Revisions-OP mit dauerhaftem Anus praeter andernorts. |
6.Der Spezialisierung – fachgleich und in anderen Fächern – wird man durch Konsilien gerecht. Früh- und rechtzeitig sind die sich aus der Fragestellung ergebenden anderen Fachgebiete einzubeziehen. Ein Tunnelblick des eigenen Fachgebiets ist zu vermeiden. Auch aus einem notwendigen, aber nicht angeforderten Konsil kann sich ein Befunderhebungsfehler ergeben.
BEISPIELFehlerhafte postoperative Betreuung: nicht erkannte Mangeldurchblutung des Hodens (Dokumentationsmangel) und keine sofortige Revisions-Operation, kein urologisches Konsil.
Leitsatz: Nach indizierter und lege artis durchgeführter Operation eines Leistenhernien-Rezidivs fehlerhaft unterbliebene Reaktion auf Anzeichen einer Mangeldurchblutung des Hodens mit nachfolgendem Hodenverlust. Ein zeitnahes urologisches Konsil wäre dringend erforderlich gewesen. |
7.Für die Weiterbehandlung durch eine andere Ärztin oder einen anderen Arzt ist anhand ausreichender Information – schriftlich, telefonisch, persönlich und dokumentiert – Sorge zu tragen (sogenannte „Sicherungsaufklärung“), dass eine Befundweitergabe und konsequente Weiterbehandlung (medikamentös, konsiliarisch, apparativ) zeit- und sachgerecht erfolgen kann. Das Wochenende und hohe Feiertage verdienen in dieser Hinsicht besondere Aufmerksamkeit.
BEISPIELKeine Sicherungsaufklärung im Arztbrief über Stenteinlage bei der ERCP durch die Gastroenterologen mit nötigem Entfernen demnächst.
Leitsatz: Behandlungsfehler durch Unterlassen der Information der weiterbehandelnden Ärzte über einen im Gallengang absichtlich belassenen Stent. Allerdings lag eine vorzeitige Selbst-Entlassung gegen ärztlichen Rat gegen Unterschrift vor, vermutlich hat daher kein Abschlussgespräch stattgefunden. Kein Fehler des Hausarztes, der mit einer Belassung des Stents nicht rechnen konnte. Überwiegendes Mitverschulden der Patientin, da sie eine bei rezidivierenden Beschwerden empfohlene Gastroskopie verweigerte; bei dieser Gastroskopie wäre der Stent entdeckt worden. |
BEISPIELClaudicatio intermittens, zufällig entdecktes, bisher asymptomatisches Aortenaneurysma von 7 cm Durchmesser. Generalisierte Gefäßsklerose mit zahlreichen arteriellen Verschlüssen, Adipositas, Niereninsuffizienz, ASA III. Aufklärung über Behandlungsalternativen, offene Operation versus endovaskuläres Vorgehen. Terminvereinbarung erst sechs Wochen später. Zwei Wochen nach OP-Besprechung akute Aneurysma-Perforation mit letalem Ausgang im hämorrhagischen Schock.
Leitsatz: Der Behandlungsfehler liegt in der Verletzung der Informationspflicht nach § 630c BGB. Es bestand ein sehr hohes Ruptur-Risiko (25 bis 35 % in den nächsten 12 Monaten). Der Patient hätte darüber informiert werden müssen, dass bei einem Zuwarten von sechs Wochen ein hohes Risiko einer Perforation bestand. Das hätte dem Patienten die Möglichkeit eröffnet, sich nach einer alternativen Operationsmöglichkeit zu erkundigen. |
BEISPIELAnlässlich der Operation einer akuten Appendicitis wurde ein Röntgenbild des Thorax angefertigt, auf dem sich der Zufallsbefund zweier unscharf begrenzter Verdichtungen ergab. Radiologische Empfehlung eines Thorax-CT. Zweieinhalb Jahre später wurde ein bronchoalveoläres Karzinom pT2, pN0 (0/30), IIA, der Ausdehnung von 5,5 cm diagnostiziert.
Leitsatz: Die radiologische Empfehlung einer computertomographischen Untersuchung aufgrund einer Röntgen-Thorax-Aufnahme von 20.12.2014 wurde nicht weitergegeben bzw. deren eigene Anfertigung unterlassen. Dies stellt im Rahmen der Sicherungsaufklärung einen Befunderhebungsfehler dar. Aus diesem Fehler resultiert ein Gesundheitsschaden, als der maligne Tumor in zweieinhalb Jahren ein erhebliches Tumorwachstum mit einer schlechteren Prognose entwickelte. Auch die notwendige Chemotherapie ist dem Gesundheitsschaden zuzurechnen. |
8.Eine besondere Rolle spielt der Befunderhebungsfehler. Ein Arzt, der einen zwingend zu erhebenden Befund nicht erhoben hat, soll sich nicht besserstellen als ein Arzt, der einen Befund erhoben hat, sich dabei aber einen Diagnosefehler hat zuschulden kommen lassen. In der rechtlichen Würdigung des Befunderhebungsfehlers kommt es leicht zu einer für den Arzt ungünstigen Umkehr der Beweislast (zum Befunderhebungsfehler s. a. „Leitfaden“, [1] ).
BEISPIELNicht erkannte Appendicitis: Keine Untersuchung des Patienten im KV-Notdienst (Befunderhebungsfehler): Einweisung versäumt, Fälschung der Dokumentation anzunehmen.
Leitsatz: Angesichts divergierender Eintragungen auf dem Notfall-Behandlungsschein und der vom Arzt vorgelegten Durchschrift lässt sich nicht feststellen, dass die dokumentierten Untersuchungen in dieser Form stattgefunden haben. Die Ergänzung um den Eintrag „Sono o. B.“ erfolgte in der Weise, als sei er als Durchschrift erfolgt und nicht als Nachtrag (Fälschung der Dokumentation). Dementsprechend kann eine ordnungsgemäße Untersuchung nicht belegt werden (Folge: Verkennung einer perforierten Appendizitis). Eine korrekte Untersuchung (Befunderhebungsfehler) hätte mit an Sicherheit grenzender Wahrscheinlichkeit einen reaktionspflichtigen Befund ergeben (Beweiserleichterung für den Antragsteller). |
BEISPIELNicht erkannte Sehnenverletzung des m. flexor carpi ulnaris in Ermangelung einer Schnitterweiterung, sofortige Sehnennaht versäumt.
Leitsatz: Behandlungsfehler durch Nichterkennen einer Durchtrennung der Flexor carpi ulnaris-Sehne. Dadurch Notwendigkeit einer Revisionsoperation und um zwei Monate verlängerter Krankheitsverlauf. |
9.Hygienefehler
Hygienefehler werden von Patienten nicht selten unterstellt, wenn es im Verlauf einer operativen Behandlung zu einer Infektion kommt, oft ohne den Hygienevorwurf konkret zu benennen. Für die ärztliche Seite ist dann entscheidend, dass allgemeine Bemühungen um eine sachgerechte Hygiene in der Operations- und Behandlungseinheit nachzuweisen sind:
- Ausstattung mit besonders geschultem Hygienepersonal entsprechend der Richtlinie des Robert Koch-Instituts (RKI) zum Hygienemanagement, Beschäftigung von Hygienefachkräften, entsprechend weitergebildeten Ärzten etc.
- Teilnahme an Händehygiene-Compliance steigernden Maßnahmen (www.aktion-sauberehaende.de)
- Nachweis von Hygieneplänen (z. B. schriftlichen Verfahrensanweisungen zur Durchführung von Wundverbandwechseln oder Implantation eines ZVKs oder Anlage einer Venendauerkanüle)
- Teilnahme an Surveillance-Programmen von nosokomialen Infektionen (z. B. Krankenhaus-Infektions-Surveillance-System, KISS) für Intensivstationen, postoperativen Wundinfektionen, MRSA-Infektionen
- Erläuterung, inwieweit das Infektionsschutzgesetz durch Fortbildung bekannt ist
- Kenntnis der Empfehlungen der Kommission für Krankenhaushygiene und Infektionsprävention (KRINKO)
- Hygienestatistiken, Begehungen des Gesundheitsamtes, Keimzahlmessungen im OP etc.
Wenn die entsprechenden Unterlagen vorgelegt werden und hierbei keine Auffälligkeiten festzustellen sind, wird sich die Arztseite weitgehend entlasten können. Im konkreten Einzelfall wird ein Hygienemangel für den Antragsteller schwer nachzuweisen sein, wenn nicht eklatante, offensichtliche Fehlleistungen dokumentiert sind. Einzelheiten zu Hygienefragen siehe Robert-Koch-Institut (www.rki.de).
10. Nach dem Patientenrechtegesetz (PatRG, § 630 a-h BGB) nehmen die Information und Aufklärung sowie die Dokumentation ärztlicher Maßnahmen eine Sonderstellung ein, um dem informierten Patienten und seiner Selbstbestimmung gerecht zu werden. Dabei ist es gleichgültig, ob es sich um eine analoge oder digitale Dokumentation handelt; sie muss in ihrem Beweiswert gerichtsfest sein. Später erfolgte Einträge oder Änderungen sind kenntlich zu machen (z. B. „Gedächtnisprotokoll vom…“). Die digital vorgelegte radiologische Dokumentation ist so zu formatieren, dass sie späterer Beurteilung zugänglich ist. Höchstrichterlich ist noch keine Entscheidung darüber getroffen, ob vor Gericht auch ausschließlich digitale Träger zulässig sind, oder ob die Behandlungsdokumentation vom jeweiligen Antragsgegner/Beklagten in Papierform vorzulegen. In den letzten beiden Jahren haben einige Gerichte bereits auf vollständige Digitalisierung umgestellt. Auch die Gutachterkommissionen und Schlichtungsstellen werden sich künftig mehr und mehr der digitalen Bearbeitung zuwenden. [9]
Fazit
Erfreulich wäre, wenn der in Nordrhein, aber auch bundesweit zu beobachtende Trend rückläufiger Antragszahlen nicht allein einer vermuteten Zurückhaltung der Patienten aufgrund der Corona-Pandemie zuzuschreiben wäre, sondern auf einer verbesserten Fehlerkultur und Fehlervermeidung beruhte. Die aus den Gutachten der Gutachterkommissionen und Schlichtungsstellen gewonnenen Erkenntnisse sind im Sinne einer Risikoanalyse geeignet, die Behandlungsqualität zu verbessern, indem sie in die vielfachen Fortbildungsbemühungen der Kammern einfließen, zum Beispiel durch regelmäßige Publikationen wie im Rheinischen Ärzteblatt, Fachbeiträge oder die Unterstützung von Promotionsarbeiten. Auch vorliegende Überlegungen sind als Beitrag zur Fehlervermeidung zu betrachten. Den beteiligten Gutachtern und Gutachterinnen sei an dieser Stelle für Ihre außerordentliche, zeitaufwendige und meist ehrenamtliche Mitwirkung in den Gutachterkommissionen und Schlichtungsstellen und den damit verbundenen besonderen ärztlichen Einsatz im Sinne einer Streitschlichtung zwischen Arzt und Patient herzlich gedankt.
Literatur
[1] Ärztekammer Nordrhein (Hrsg.): Leitfaden für das Begutachtungsverfahren – Gutachterkommission für ärztliche Behandlungsfehler bei der Ärztekammer Nordrhein, Ärztekammer Nordrhein, Düsseldorf 2021
[2] Jaeger, L.: Patientenrechtegesetz. Kommentar zu §§ 630a bis 630h, BGB Verlag Versicherungswirtschaft GmbH Karlsruhe 2013
[3] Jansen, Ch.: Der Medizinische Standard Springer, Heidelberg 2019
[4] Katzenmeier, Ch.: KI in der Medizin – Haftungsfragen. MedR 2021, 39. Jahrgang, Heft 10, 859 – 867
[5] Kienzle, H.F.: Standards in der Medizin – Sicht des medizinischen Sachverständigen in: Jansen, Katzenmeier, Woopen (Hrsg.): Medizin und Standard – Verwerfungen und Perspektiven, Springer, Heidelberg 2020
[6] Köbberling, J.: Diagnoseirrtum, Diagnosefehler, Befunderhebungsfehler, Verlag Versicherungswirtschaft GmbH Karlsruhe 2013
[7] Laumen, H.-W.: Ärztliche Schlichtungsstellen und Gutachterkommissionen – Rahmenverfahrensordnung für die Gutachterkommissionen und Schlichtungsstellen der Ärztekammern (RVfO) vom 13.12.2018, Münchener Kommentar zum VVG, 3. Auflage, erscheint demnächst
[8] Meurer, Ch.: Außergerichtliche Streitbeilegung in Arzthaftungssachen unter besonderer Berücksichtigung der Arbeit der Gutachterkommissionen und Schlichtungsstellen bei den Ärztekammern, Kölner Schriften zum Medizinrecht, Ch. Katzenmeier (Hrsg.), Springer, Heidelberg 2008
[9] Riedel, J.: Veränderungen in der Landschaft der Gutachterkommissionen und Schlichtungsstellen der Ärztekammern, MedR 2022, 40., Heft 1, 12-15
[10] www.bundesaerztekammer.de
[11] Krones, C.J., S. Willis, G. Steinau, V. Schumpelick: Der Arzt in der Wahrnehmung des Patienten – Ein aktuelles Meinungsbild. Chirurg 2006. 77: 718 – 724

Korrespondierender Autor:
Prof. Dr. Hans-Friedrich Kienzle
Geschäftsführendes Kommissionsmitglied der Gutachterkommission
für ärztliche Behandlungsfehler bei der Ärztekammer Nordrhein
Tersteegenstr. 9
40474 Düsseldorf
Gesundheitspolitik
Kienzle HF: BDC-Praxistest: Behandlungsfehler als ärztliche Sorgfaltspflichtverletzung in Abgrenzung zur Komplikation bei unerwünschtem Ausgang einer ärztlichen Maßnahme. Passion Chirurgie. 2022 März; 12(03): Artikel 05_01.
Diesen Artikel finden Sie auf BDC|Online (www.bdc.de) unter der Rubrik Wissen | Qualität & Patientensicherheit | Fehlermanagement
Weitere Artikel zum Thema
01.07.2024 Politik
Strukturabfrage hüftgelenknahe Femurfraktur: Kliniken bekommen mehr Zeit für Korrekturen
Zum Nachweisverfahren für Kliniken, die Oberschenkelhalsbrüche behandeln, gibt es organisatorische Anpassungen.
01.06.2024 Politik
Berufspolitik Aktuell: Lauterbach und die Mär von der „doppelten Facharztschiene“
Endlich lässt der Wolf das Schafsfell fallen! Seit 30 Jahren prangert der jetzige Gesundheitsminister das in seinen Augen Grundübel des deutschen Gesundheitssystems an: die in seiner Ideologie überflüssige sogenannte „doppelte Facharztschiene“. Schon damals, noch als Bundestagsneuling, hat er diese These mit Billigung seiner Gesundheitsministerin Ulla Schmidt auf allen denkbaren Podien der Republik vertreten, was ihm den Spitznamen Karlchen Überall eingebracht hat.
01.06.2024 Politik
Interview mit den Leitenden der Gemeinsamen Weiterbildungskommission Chirurgie
Das Interview führte Olivia Päßler. PASSION CHIRURGIE (PC) Welche Auswirkungen
01.06.2024 Politik
Editorial: DCK 2024
Zur Juniausgabe der Passion Chirurgie Nach einem sehr erfolgreichen DCK
Lesen Sie PASSION CHIRURGIE!
Die Monatsausgaben der Mitgliederzeitschrift können Sie als eMagazin online lesen.